Мазок после лечения
Мазок после лечения половых инфекций или неспецифических воспалительных заболеваний урогенитального тракта сдается всегда.
Он показывает, насколько успешной была терапия, и не нужно ли повторить курс.
Поговорим о том, когда после лечения сдавать мазок, и какие способы используются для подтверждения излеченности.
Как берут мазок после лечения
Берут мазки точно так же, как и до начала терапии.
Используют ватный тампон, ложечку Фолькмана или зонд (если проводится ПЦР).
Материал берут из различных участков тела:
- изо рта
- ануса
- глаза
- кожи
- мочеполовых путей
Его берут из того места, где был выявлен воспалительный процесс.
Основная цель взятия контрольного мазка после лечения состоит в том, чтобы подтвердить излеченность заболевания.
Мазок после лечения с высыпных элементов
После курса терапии не должно оставаться никаких высыпных элементов.
Если они есть, это значит, что лечение не было успешным.
Условия, при которых может быть подтверждена излеченность пациента:
- исчезновение клинических проявлений
- отрицательные результаты лабораторных тестов
Высыпания относятся к клиническим проявлениям.
Поэтому, независимо от результатов мазка, человеку потребуется другой курс терапии.
Значит ли это, что взятие анализов не имеет смысла?
Нет, не значит.
Потому что диагностика после лечения проводится не только для подтверждения излеченности.
Она также необходима, чтобы установить причину, если излечение не произошло.
В ходе диагностики могут выявляться такие причины:
- резистентность флоры к антибиотикам
- присоединение другой флоры (суперинфекция)
Рассмотрим оба этих случая.
Например, у пациента появились высыпания на фоне кандидоза.
Он получил лечение, но сыпь не исчезла.
Это может значить следующее:
- Заболевание вызвано не кандидой альбиканс, а другими, атипичными кандидами.
- Кандида альбиканс оказалась нечувствительной к используемому препарату (например, к флуконазолу).
- Присоединилась бактериальная суперинфекция.
Если врач подозревает, что это не кандида альбиканс, нужно выяснить, какой вид микроорганизма спровоцировал воспалительный процесс.
До первого курса терапии этого часто не делают.
Потому что 80-90% случаев заражения вызвано кандидой альбиканс.
Она обычно чувствительна к большинству применяемых препаратов, и такие формы кандидоза легко излечиваются.
Углубленную диагностику начинают после возникновения проблем, а именно, если болезнь не отступает под влиянием терапии или продолжает прогрессировать.
Тогда может применяться ПЦР для выявления вида возбудителя.
А после идентификации грибка можно будет подобрать эффективный препарат для повторного лечения.
В иных случаях кандида альбиканс оказывается нечувствительной к определенным препаратам.
В этом случае можно сделать посев.
После того как колонии грибка вырастут, проводится тестирование.
Оно дает возможность определить, к каким лекарствам кандида имеет чувствительность, а к каким – нет.
Это ещё один способ целенаправленного подбора эффективной терапии.
Наконец, мазки с высыпаний могут браться не на кандиды, а на сопутствующие инфекции.
Вполне вероятно, что присоединилась бактериальная флора.
При этом самих грибков может уже и не быть.
Выяснить это можно, если провести:
- микроскопию с окрашиванием по Граму
- бак посев на флору
Повторный курс терапии в подобных случаях проводится уже не противогрибковыми, а антибактериальными препаратами.
Суперинфекция часто наблюдается на фоне сниженного иммунитета, например, при ВИЧ.
А также у пациентов с некомпенсированным сахарным диабетом.
Мазок на флору после лечения
Когда проводится первичная диагностика заболевания, наиболее важная характеристика используемого диагностического теста – это специфичность.
Для врача важно избежать гипердиагностики, чтобы не приходилось лечить пациента от несуществующих инфекций.
Читать также Сдать анализы ПЦР
Но когда дело доходит до подтверждения излеченности, на первый план выходит чувствительность.
Эта характеристика диагностического теста отражает количество ложноотрицательных результатов.
Это такие результаты теста, при которых инфекция есть, но она не определяется.
Естественно, после лечения вероятность его значительно возрастает.
Потому что антибиотики, даже если они не уничтожили бактерий полностью, в любом случае существенно проредили их ряды.
Что случится, если тест покажет ложноотрицательный результат?
Тогда пациент пойдет домой, пребывая в полной уверенности, что он здоров.
А через несколько недель у него случится рецидив.
Воспалительный процесс снова вернется.
Не исключено, что к этому времени человек успеет заразить своей инфекцией ещё несколько человек.
Чтобы этого не допустить, низкочувствительные тесты для подтверждения излеченности не используются.
К числу таких относится в первую очередь микроскопия.
Если результаты мазка оказываются положительными, это говорит о том, что человек не излечился.
Но если они отрицательные, то далеко не факт, что пациент успешно завершил лечение.
Возможно, в его урогенитальном тракте действительно больше нет бактерий.
А возможно, это исследование показывает ложноотрицательный результат.
Ведь выявить бактерий после антибиотикотерапии значительно сложнее под микроскопом из-за уменьшения их количества.
Тем не менее, мазок на флору всё равно назначают после курса терапии.
Пусть он не исключает носительство инфекции, но хотя бы показывает, прошел ли у человека уретрит или цервицит.
Это можно определить по уменьшению количества лейкоцитов или их полному исчезновению из поля зрения микроскопа.
Посев мазка на бактерии после лечения
Посев относится к числу тестов, обладающих высокой чувствительностью.
Поэтому он в большинстве случаев может применяться для контроля излеченности.
Исключение составляет хламидиоз.
Эти бактерии при существующей инфекции высеиваются только в 50-60% случаев.
В остальных случаях применять посев после лечения можно.
Более того, это один из оптимальных методов.
В первую очередь по той причине, что дает возможность проверить чувствительность патогена к антибиотикам.
Это с высокой вероятностью сделает эффективным повторный курс лечения.
По результатам бак посева возможны два варианта результатов:
- положительный – бактерии (или другие микроорганизмы) выделены и идентифицированы, их количество достаточное для возникновения воспаления урогенитального тракта;
- отрицательный – бактерии не высеиваются, либо их количество остается в пределах нормы (для условно-патогенной флоры нормальным считается количество 10 в 3 степени КОЕ и ниже).
Если результат отрицательный, в антибиотикограмме нет нужды.
Пациент просто признается излечившимся и больше не наблюдается у врача.
Но он вполне может быть положительным.
И тогда обязательно проводится повторный курс терапии.
Очевидно, что раз при первом курсе назначенные антибиотики не сработали, вряд ли стоит рассчитывать на успех в дальнейшем.
Поэтому препараты будут назначены другие.
Какие антибиотики стоит применять, чтобы снова не было неудачи в лечении?
Это поможет определить бак посев.
Лаборант проведет тестирование, чтобы узнать, как те или иные лекарства влияют на жизнедеятельность выделенных патогенов.
Данные антибиотикочувствительности будут представлены в результатах анализа.
Из этого списка врач сможет понять, какие препараты могут использоваться для повторного лечения, а какие нет смысла назначать из-за низкой или отсутствующей чувствительности к ним бактерий.
Пцр мазок после лечения
ПЦР – это самый чувствительный диагностический тест из всех существующих.
Он почти никогда не дает ложноотрицательных результатов.
Чувствительность существенным образом не снижается даже при неправильном заборе или транспортировке материала.
Потому что погибшие бактерии тоже определяются в мазке.
В то время как для бакпосева они должны быть обязательно живыми.
ПЦР – один из самых часто используемых методов оценки результативности лечения.
Читать также Анализы после незащищенного акта
Его преимущества:
- результаты на следующий день
- можно получать количественные результаты для условно-патогенной флоры
- с помощью ПЦР можно подтвердить излеченность или динамику течения вирусной инфекции
- исследование стоит дешевле
- при сочетанных инфекциях можно взять мазок один раз, но обследоваться сразу на 2-3 заболевания
Через сколько сдают мазок после лечения?
После лечения можно сдавать мазок не раньше, чем через 10 дней.
Обычно врач просит пациента явиться для сдачи анализов спустя 2 недели после приема последней дозы антибактериальных препаратов.
В течение последующего периода ожидания подтверждения излеченности пациент не должен использовать ни местные, ни системные противомикробные средства.
Потому что они могут исказить результаты контроля.
Повторный мазок после лечения под действием антибиотиков может быть ложноотрицательным, а этого допустить нельзя.
Спустя 2 недели контроль излеченности проводят с использованием посева.
Если планируется применение ПЦР, то нужно сделать перерыв в 1 месяц после антибиотикотерапии.
Это снизит риск ложноположительного результата.
Ведь если бак посев выявляет только живые патогенные бактерии (мёртвые на питательных средах не растут), то для ПЦР разницы нет.
Эта методика ищет фрагменты ДНК.
Если они находятся хотя бы в небольшом количестве, результат теста будет положительным.
При этом участки генетического материала могут обнаруживаться, даже если бактерии погибают под действием антибиотиков.
Контроль излеченности определённых инфекций
В большинстве случаев излеченность венерических заболеваний подтверждается одинаково.
Пациент приходит к врачу через 2-4 недели, сдает мазки.
Для диагностики используют посев или ПЦР.
Но есть некоторые особенности.
Мазок после лечения гонореи берут уже на 2 день.
Его исследуют с помощью микроскопии.
Затем через 2 или 4 недели может быть выполнен бак посев или ПЦР.
На хламидии мазки после лечения исследуют только при помощи ПЦР.
Так как культуральная диагностика имеет низкую чувствительность при этой инфекции.
Хламидии – внутриклеточные паразиты.
Они растут не на искусственных средах, а на клеточных культурах.
При проведении диагностики на различных её этапах можно допустить ошибки, которые сделают тест ложноотрицательным.
В то время как результаты ПЦР практически всегда достоверные.
То же самое относится к микоплазмозу.
Особенно если возбудитель – микоплазма гениталиум.
Она вообще не высеивается в клинической практике, разве что с научной целью.
ПЦР остается единственным методом подтверждения успешного лечения.
При некоторых инфекциях требуется ПЦР с концентрацией.
Это необходимо после лечения:
- уреаплазмоза
- микоплазмоза
- кандидоза
Считается, что даже снижение количественных показателей – это успех лечения этих инфекций.
При этом полная их эрадикация не является обязательной.
Мазок после лечения с головки при кандидозном баланопостите должен показать отсутствие грибков или их наличие в количестве 10 в 3 степени копий ДНК и меньше.
Тогда терапия будет признана эффективной при условии отсутствия симптомов.
Аналогичные показатели используются для подтверждения излеченности уреаплазмоза и микоплазмоза.
Хотя не все врачи с этим согласны.
Потому что эти инфекции часто дают рецидивы и опасны для беременных даже в минимальных количествах.
При ВПЧ мазок после лечения сдают для оценки количественных показателей с целью оценки риска:
- осложнений (предраковых состояний и злокачественных опухолей)
- повторного появления кондилом после их удаления
Снижение количества копий ДНК вируса говорит о том, что противовирусная терапия проходит успешно.
Риск опасных осложнений или рецидива кондилом минимальный.
При необходимости сдать анализы после лечения заболеваний, передающихся половым путем, обращайтесь в нашу клинику.
У нас используются самые современные методы для подтверждения излеченности.
Для сдачи мазка после леченияобращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Источник: https://IntimnyjOtvet.ru/diagnostika/mazok-posle-lecheniya.html
Как правильно сдать тест на коронавирус

Чтобы результат теста на коронавирусную инфекцию, вызванную SARS-CoV-2, был точным, необходимо правильно подготовиться к сдаче биоматериала.
Известно, что мазок, например, на стрептококковую инфекцию в области зева сдается утром и до того, как человек принял пищу, воду и почистил зубы. А еще точность результата зависит от умения медсестры, говорят врачи. Брать мазок нужно тщательно.
Интересно, что к сдаче биоматериала на коронавирусную инфекцию у разных лабораторий разные требования.
Где-то не рекомендуют употреблять алкоголь за 24 часа до теста, а где-то — просто ограничиться трехчасовым перерывом приема пищи и питья воды.
Однако, как убедился обозреватель «РГ», лаборатории о требованиях по подготовке к тексту клиентам не сообщают. Если вы хотите все сделать правильно, задавать вопросы придется самим.
Очередь на тестирование
На опустевшей улице в одном из районов подмосковного города Мытищи вход в лабораторию «Гемотест», располагающуюся в одном из жилых домов, виден издалека. У дверей лаборатории выстроилась очередь из 5-7 посетителей в масках. В основном это люди среднего возраста — 35-45 лет, но есть и молодежь.
Кабмин расширил список лабораторий для проведения тестов на коронавирус
На вопрос, все ли стоят, чтобы пройти тест на коронавирус, люди в очереди утвердительно кивают.
Уличная дверь лаборатории открыта. Сотрудник в защитном костюме прямо у входа призывает вновь прибывших соблюдать дистанцию, подсказывает, как заполнить анкету. Исследование проводится по паспорту. Стоимость — 1900 рублей.
— Как правильно подготовиться к сдаче теста? — спрашиваю я.
— Три часа не есть, не пить, не курить, — отвечает лаборант.
— Ой, а я пил час назад, — начинает сомневаться молодой парень из очереди.
— Это просто рекомендация, все равно можете сдать, — отвечает лаборант.
— А у детей берете материал на анализ? — интересуюсь я.
— Да, с вопросами звоните на «горячую линию», — отвечает сотрудница лаборатории. Видно, что ей особо некогда общаться с дотошным посетителем. Не так часто в местное отделение лаборатории в спальном районе выстраивается очередь.
Алена Узбекова
Автоответчик «горячей линии» «Гемотеста» сразу предупреждает о возможной задержке предоставления результатов из-за большого наплыва клиентов и звонков. Оперативно узнать результат можно на сайте, в личном кабинете. Срок подготовки — до трех дней.
— На что именно и как вы берете анализ? — спрашиваю я оператора.
— На коронавирус, — отвечает молодой голос.
— На какой именно тип вируса? — допытываюсь я.
— На COVID-19, — говорит оператор.
— Так это же название инфекции, — отвечаю я. Чувствуется, что эта реплика приводит девушку в замешательство, и она по собственной инициативе переключает меня на врача.
— Мы берем мазок из зева на SARS-CoV-2, исследование выполняется методом ПЦР, — поясняет врач.
— А почему только из зева? Ведь из носоглотки вроде надо брать тоже, — не унимаюсь я.
— Да, раньше брали из двух локаций. Но сейчас сезон ОРВИ, многие люди пользуются каплями в нос, поэтому решили брать только из зева. Но если вы хотите, чтобы у вас взяли еще из носоглотки, нужно об этом сказать, и это войдет в стоимость заказа, — успокаивает врач-консультант «горячей линии».
При этом о том, что нельзя есть, пить, курить, обрабатывать горло лекарствами и антисептиками до исследования — ни слова.
Никакого алкоголя
Оператор другой лаборатории «ЛабКвест», проводящей тесты на SARS-CoV-2, после серии уточняющих вопросов, охотно вступает в беседу о правильной подготовке к анализу.
В Роспотребнадзоре рассказали, где можно сдать тест на COVID-19
— Стоимость теста 3 тысячи рублей и 395 рублей — за взятие материала. Берется мазок из носоглотки и ротоглотки. За 24 часа до тестирования нужно исключить прием алкоголя, за 4 часа — не рассасывать никакие антисептические таблетки, не полоскать рот антисептическими средствами, за час — исключить еду и курение.
— А почему нельзя алкоголь? — интересуюсь я.
— Алкоголь содержит спирт, и считается, что он обладает частичным дезинфицирующим действием, снижает процент вируса в организме, — отвечает оператор.
— Мы предупреждаем, чтобы не употребляли алкоголь, но такое количество людей приходит с перегаром, что удивительно — то ли им не нужен четкий результат, то или еще что-то. А ведь это может влиять.
Бывает, звонят, говорят, что раньше сдавали, не уверены в результате, а потом выясняется, что человек просто пил до этого.
Результаты теста направляют клиентам лабораторий по электронной почте. Биоматериал, по которому получен положительный результат на SARS-CoV-2, отправляется в Роспотребнадзор.
Там его используют для повторного проведения теста, из того же материала. То есть, повторно приходить не нужно.
В случае очередного положительного результата уже из Роспотребнадзора связываются с пациентом, пояснили в лаборатории «ЛабКвест».
Под Владимиром создан первый в РФ экспресс-тест на COVID-19
Если болезнь протекает относительно спокойно и без тяжелых симптомов, то человек продолжает находиться на самоизоляции 14 дней. При осложнениях нужно связаться со «скорой», сообщить о том, что результат теста положительный и рассказать о симптомах, уточнили в лаборатории.
Тестирование переболевших
На вопрос, почему у многих людей, которые находятся в стационарах, получают, как положительные, так и отрицательные результаты при тестировании, в двух лабораториях ответить затруднились. Предположили лишь, что в числе причин могут быть «особенность теста», неправильная подготовка к его сдаче, а также нюансы, связанные с репликацией (жизненным циклом — прим. ред.) вируса.
При этом тесты на антитела к SARS-CoV-2, показывающие, переболел ли человек коронавирусной инфекцией, еще не проводятся, сообщили в лабораториях. «Может, они появятся ближе к концу апреля», — уточнили в «ЛабКвест».
Тестирование на SARS-CoV-2 сейчас проводят несколько частных лабораторий. При этом тесты доступны не во всех российских регионах. Например, «Гемотест» тестирует только жителей Москвы и Московской области, пояснили «РГ» по телефону «горячей линии».
Ранее премьер-министр Михаил Мишустин сообщил, что круг лабораторий которые могут проводить тесты на коронавирус, расширен, в их числе как государственные, так и частные учреждения. «Право тестировать на коронавирус получили все заявившиеся лаборатории, в том числе и частные, негосударственные», — сказал Михаил Мишустин.
Источник: https://rg.ru/2020/04/09/reg-cfo/kak-pravilno-sdat-test-na-koronavirus.html
Мазок на определение коронавируса

Взятие мазка на коронавирус необходимо для подтверждения первичного диагноза, выставляемого преимущественно на основании жалоб пациента, особенностей клинической картины.
Максимальная аналитическая чувствительность характерна для полимеразной цепной реакции (ПРЦ). Проведение исследование позволяет обнаружить в биологических образцах пациента даже микроскопические фрагменты РНК возбудителей.
Благодаря анализу на коронавирус одновременно выявляется принадлежность патогенов к определенному генотипу.
Кому показан анализ на коронавирус
При резком снижении иммунитета вероятность инфицирования возбудителями коронавирусной инфекции возрастает в разы.
Клинически патология у человека проявляется повышением температуры, слабостью, недомоганием, головными болями, изнуряющим кашлем, лихорадочным состоянием.
Она нередко маскируется под широко распространенные в периоды межсезонья ларингиты, фарингиты, тонзиллиты, грипп. Но при появлении любого симптома респираторной инфекции проведение исследования на наличие в организме коронавирусов необязательно.
Биохимический анализ показан для определения дальнейшей терапевтической тактики в таких случаях:
- возвращение из страны с неблагополучной эпидемиологической обстановкой по коронавирусу не более двух недель назад;
- контакт с человеком на протяжении последнего полумесяца, у которого диагностирована коронавирусная инфекция;
- необходимость постоянного ухода за человеком, тяжело болеющим коронавирусной инфекцией.
Наличие у человека признаков коронавируса не является поводом для взятия мазка и проведения анализа
То есть, врач выписывает направление на бесплатное лабораторное тестирование только тем людям, которые входят в группу риска.
Даже наличие нескольких симптомов опасной инфекции не становится показанием к выполнению сложного анализа из-за их неспецифичности. Мазок берут обязательно при выявлении пневмонии вирусного, бактериального, грибкового происхождения.
Это объясняется тем, что именно от инфекционно-воспалительного поражения легочных структур чаще всего умирают пациенты, зараженные коронавирусами.
Где проводятся биохимические исследования
Где можно сдать анализ — в столице, крупных населенных пунктах тестирование на наличие коронавируса делают в лабораториях, центрах гигиены и эпидемиологии. Получить направление на бесплатное исследование можно у лечащего врача при наличии показаний.
В условиях пандемии такого количества учреждений недостаточно. Роспотребнадзор уже информировал население о создании новых лабораторий, в которых тесты на коронавирус выполняются методом полимеразной цепной реакции.
В ближайшее время они пройдут аккредитацию и приступят к работе.
Расширить охват населения позволит и привлечение частных медицинских центров, оснащенных необходимым оборудованием. Ранее эти медицинские учреждения не должны были работать с биологическими образцами при подозрении на инфицирование человека возбудителями коронавирусной инфекции, так как они включены во вторую группу патогенности.
Лаборатория имеет право сделать тест только при наличии лицензии и санитарно-эпидемиологического заключения о возможности выполнения работ с коронавирусами. А большинство из них проводили исследования, направленные на выявление патогенов, представляющих 3 или 4 группу.
Они умеренно опасны, не способны стать источником массового заражения окружающих.
Но в последней декаде марта этого года тестирование проводится сразу в двух частных лабораториях — «Гемотесте» и «Хеликсе». Они сдавали все необходимые документы для получения лицензии на диагностирование патологии, вызванной коронавирусами. Этими лабораториями пройдена аккредитация Роспотребнадзора. Тестирование в них выполняется методом ПЦР, который позволяет определять РНК патогенов.
ПОЛЕЗНАЯ ИНФОРМАЦИЯ!
В частных медицинских центрах, которые оснащены необходимой техникой, биохимические исследования проводятся платно, а направления от врача не требуется.
Выявить присутствие в организме коронавирусов на дому не получится.
Это невозможно сделать даже в поликлинике из-за отсутствия необходимых тест-систем — их распределение находится под контролем Роспотребнадзора и Минздрава РФ.
Хотя они давно разработаны и успешно апробированы, в том числе в клинических условиях. Всего пока существует пять вариантов тест-систем, но частные компании постоянно подают заявки на получение лицензий.
Помимо мазка из ротоглотки обнаружить коронавирусы возможно исследованием крови
Наиболее достоверным считается экспресс-тест, разработанный сотрудниками Государственного научного центра вирусологии. Делать его несложно, а результатов долго ждать не приходится. Также в последний месяц диагностические мероприятия проводятся с помощью корейских и китайских систем. Они сертифицированы, однако их эффективность сейчас перепроверяется.
Важно!
Бесплатное тестирование на наличие коронавирусов выполняется исключительно в условиях инфекционного стационара, куда госпитализируется человек.
Первое лабораторное исследование проводится после госпитализации больного с подозрением на коронавирусную инфекцию. Она манифестирует преимущественно симптомами, напоминающими клинику гриппа — ломотой в суставах и температурными скачками выше субфебрильных значений. А также другими признаками общей интоксикации организма:
Какой насморк при коронавирусе
- усилением потоотделения;
- сухим тяжелым приступообразным кашлем, который усиливается в положении лежа;
- нарастающей слабостью;
- учащенным сердцебиением, расстройством сердечного ритма;
- принятием пострадавшим вынужденного положения — сидя со свешенными ногами;
- тревожностью из-за непонимания происходящего;
- ощущением нехватки воздуха при вдохе, выраженной одышкой;
- посинением ног и рук вследствие оттока крови;
- обмороками, потерей сознания.
Но однократного забора биоматериала недостаточно. При его исследовании могут быть выявлены другие виды патогенов, а не уже распространяющиеся по дыхательным путям коронавирусы.
Это может быть связано с недостаточной чувствительностью используемых тест-систем или пока еще слабой активностью возбудителей коронавирусной инфекции. Когда у человека есть характерные признаки респираторной патологии, нужно сделать анализа три раза.
В остальных случаях обычно хватает двух биохимических исследований.
Забор материала для лабораторного исследования на наличие коронавирусной инфекции производится медицинскими работниками стационара, где госпитализирован больной, с обязательным соблюдением требований безопасности при работе с патогенами второй группы опасности.
Как выполняется забор материала
Мазком называется биологический материал, взятый у пациента. Откуда берется образец — в большинстве случаев из ротовой полости, носоглотки. Также информативен мазок из зева.
В отличие от других исследований готовиться к забору биоматериал для выявления коронавирусов не требуется. Не нужно ограничивать себя в питании, отказываться от кофе и чая.
Целесообразно не употреблять алкоголь за сутки до взятия мазка, сократить количество выкуриваемых сигарет.
Мазки из рото- или носоглотки берут вращательными движениями с поверхности миндалин, небных дужек и задней стенки после предварительного полоскания полости рта водой.
После забора материала рабочий конец зонда отламывается, а тампон помещается пробирку с транспортной средой и притертой пробкой для увеличения вирусной нагрузки, хранится в холодильнике.
При заборе биоматериала применяется и специальная щеточка или традиционная ватная палочка.
При взятии мазка на коронавирус необходимо тщательно соблюдать правила асептики
Если правильно брать мазок, то человек не чувствует боли. Но слабые дискомфортные ощущения возможны. Они отмечаются они при касании к слизистым носа или ротовой полости, пораженным воспалительным процессом. Пациенту придется протерпеть, так как предварительное нанесение обезболивающих спреев или рассасывание таблеток с анальгетическим эффектом исказит результаты биохимической диагностики.
Важная информация!
С помощью ПРЦ-диагностики исследуются биологические образцы, взятые со слизистых дыхательных путей. На всех стадиях обнаружения коронавирусов способом полимеразной цепной реакции требуется соблюдение стерильности, иначе результаты анализов будут ложноположительными или ложноотрицательными.
В лабораторной диагностике используется метод полимеразной цепной реакции инвитро. Это способ, суть которого заключается в многократном увеличении молекул РНК во взятых биообразцах.
Основное достоинство методики — повышенная чувствительность, избирательность. Она помогает обнаружить патогены в очень малых концентрациях за небольшой промежуток времени.
С помощью полимеразной цепной реакции можно не только выявить вирусы, но и идентифицировать их видовую принадлежность.
Сколько делается анализ — последние исследования в области диагностики позволяют проводить его за 15 минут. Но из-за загруженности лабораторий в условиях пандемии результат обычно так быстро не готов.
С момента, пока младший медицинский персонал лаборатории или инфекционного отделения возьмет биоматериал, до расшифровки полученных данных проходит от двух и более дней, за исключением срочной диагностики развившихся при коронавирусной инфекции пневмоний.
В медицинских центрах, проводящих платное тестирование, загруженность меньше, поэтому результаты могут быть готовы значительно быстрее.
Каким методом выявляются коронавирусы
Биоматериал для исследования берется различный — соскобы со слизистых носоглотки, венозная кровь. Образцы смешиваются с реагентами, а затем устанавливаются в термостат с заданным температурным режимом. Такое проведение полимеразной цепной реакции позволяет создать благоприятные условия для клонирования фрагментов вирусной РНК. Как выполняется биохимическое исследование:
- нити вирусных РНК разъединяются, что облегчает присоединение специфического праймера — органического соединения, стимулирующее клонирование. Он служит своеобразной затравкой для биосинтеза цепи в процессе репликации;
- затем происходит объединение затравки и формирование высокомолекулярных комплексов;
- на завершающем этапе отмечается многократное клонирование вирусных РНК за счет биосинтеза новых цепей.
С помощью метода ПРЦ в мазке могут быть обнаружены даже мельчайшие фрагменты коронавирусов
Если в биоматериале присутствует даже минимальный фрагмент вируса, то методом ПЦР он будет непременно воспроизведен и обнаружен.
Заключительным этапом полимеразной цепной реакции становится установление видовой принадлежности инфекционных агентов. Расшифровка данных несложна, не занимает много времени.
Положительный результат ПЦР указывает на наличие коронавирусов. Он может быть даже при отсутствии клинических симптомов заболевания.
Меры профилактики
Важная часть профилактики коронавирусной инфекции — частое проведение влажных уборок. Рекомендованы обработки пола и дверных ручек антисептиками или моющими средствами с антибактериальным эффектом.
Также следует обрабатывать спиртовыми салфетками стол, телефон и клавиатуру компьютера.
Необходимо следовать правилам гигиены — мыть руки или пользуйтесь спиртовыми гелями, растворами и антисептическими салфетками.
Эпидемиологическая ситуация в мире довольно серьезная. Медицинская помощь всем больным коронавирусной инфекцией оказывается абсолютно бесплатно.
Но иногда возникают ситуации, когда совершенно здоровый человек чрезмерно остро реагирует на новости о пандемии, «обнаруживает» у себя несуществующие симптомы коронавируса. Или панику у него вызывает банальная ОРВИ.
В таких случаях целесообразно позаботиться о своем психологическом здоровье самостоятельно, сдав мазок в частном медицинском центре.
: 2020-04-19
Источник: https://apkhleb.ru/simptomy/mazok-opredelenie-koronavirusa
Сколько дней делается анализ на коронавирус: сроки тестов

Сегодня 90% россиян стремятся пройти тест на инфекцию COVID-19. Взятие биоматериала позволяет вовремя обнаружить присутствие РНК возбудителей. Из статьи вы узнаете, где и сколько дней делается анализ на новый коронавирус, как долго тест действителен и когда нужен повторный скрининг.
Установить заражение коронавирусной инфекцией можно двумя способами:
- Получить направление на обязательный скрининг.
- Пройти обследование добровольно.
Обязательный тест на COVID-19 (coronavirus) делается государственными лабораториями по назначению участкового терапевта. При наличии полиса ОМС услуга бесплатная. В случае госпитализации анализ выполняется медработниками инфекционного отделения. У людей с яркими симптомами ОРВИ забор крови проводится в домашних условиях.
Бесплатно в поликлинике или по направлению работодателя
При отсутствии признаков Ковид-19 тестирование делается частными диагностическими центрами. Анализ платный, направление от терапевта не требуется. Для получения услуги достаточно оформить предварительный заказ по телефону либо пригласить медицинскую сестру домой и сдать кровь.
Найдите подходящую клинику в своем городе
Частные клиники
Тестированием россиян занимаются следующие частные лаборатории:
- Ивитро
- Гемотест
- Хеликс
- Медси
- Ситилаб
- ЦМД
Полный список платных медицинских центров утвержден постановлением Роспотребнадзора. Третий вариант тестирования (экспресс) предполагает домашний скрининг без участия медицинского персонала.
Частным клиникам на исследование теста требуется меньше пяти дней. В центре Ситилаб результат можно узнать спустя сутки. Гемотест делает анализ на коронавирус три дня. При обнаружении ложноположительного ответа биоматериал перепроверяют, продляя срок исследования до 1 недели.
Через сколько можно узнать результат бесплатного анализа на Ковид в поликлинике? Теоретически срок подготовки ответа государственными лабораториями составляет 3–5 дней, но на практике достигает двух недель.
Сколько делается анализ ПЦР?
Тест на коронавирус методом ПЦР обнаруживает инфекцию с первых дней заражения. Мазок для исследования берется со слизистых ротоглотки, смешивается с реагентами, помещается в термостат. Если образец содержит фрагменты коронавируса COVID-19, тест их покажет.
Анализ делается четыре часа – столько времени занимает полимеразная цепная реакция. Из-за загруженности государственных лабораторий ответ готовится дольше. С момента забора биоматериала до расшифровки результата проходит 5–10 суток.
Платные медицинские центры справляются быстрее – за 2–3 рабочих дня.
Через сколько ждать результат теста на антитела к COVID-19
Анализ на антитела к коронавирусу носит вспомогательный характер, обнаруживает стадию развития вируса, дает информацию о наличии иммунитета. Исследование устанавливает ретроспективную вирусную нагрузку, показывает, сколько IgM и IgG содержится в сыворотке крови.
В платной лаборатории тест на антитела делается 1–3 рабочих дня. Результаты выдаются по телефону или электронной почте.
Сроки приготовления экспресс-теста при домашнем тестировании
Показатели результатов тестов компании Biozek Medical.
Домашнее тестирование осуществляется максимально быстрым способом. По словам разработчиков, ждать ответа от теста придется лишь 10–20 минут.
Скрининг IgG/IgM 2019-nCOV делается методом обнаружения иммуноглобулинов в капле капиллярной крови, показывает факт присутствия антител к коронавирусу. Готовиться к экспресс-тесту не нужно.
Экспресс-тестирование рекомендуется сделать в течение часа после вскрытия упаковки с тестовой кассетой.
Медицинский документ об отсутствии Ковид-19 требуется для разных целей. Справка необходима лицам, входящим в группу риска: работникам торговли, медицины, сферы обслуживания. Ограничительные меры в этом случае защищают население от заражения коронавирусом.
Другим категориям граждан сертификат позволяет:
- выехать за рубеж;
- посетить российские здравницы, курорты, санатории;
- устроить ребенка в детский сад, лагерь;
- госпитализироваться в стационар.
Сертификат по результатам теста действителен 72 часа. Для отдыха в российских санаториях бланк делается за 48 часов до заезда, иначе его сочтут просроченным.
Справку о тесте SARS-CoV-2 (COVID-19) может запросить работодатель при выходе сотрудника на работу после карантина, отпуска, больничного, перед заездом на вахту. Законом это не обговорено, но и не запрещено.
Если руководитель настаивает и работник согласен пройти обследование, нужно обратиться в поликлинику или платный медицинский центр. Частные лаборатории загружены меньше, поэтому сделают справку быстрее.
Сколько действует сертификат для работодателя? Согласно рекомендациям Роспотребнадзора – 1 неделю.
: стоит ли вообще проводить тестирование на Ковид?
В России тестирование на коронавирус проходит в несколько этапов. Первичный анализ делается после появления симптомов. Но однократного теста недостаточно.
Положительный результат ПЦР требует проведения повторного анализа, удостоверяющего продолжение/окончание болезни. При характерных признаках Covid-19 тестирование методом полимеразной цепной реакции делается трижды. В остальных случаях хватит двух лабораторных исследований.
Скрининг на антитела IgM и IgG проводят разово, повторяя по необходимости.
Через сколько дней делают повторный анализ на коронавирус?
Для получения достоверных результатов повторный ПЦР-скрининг на коронавирус Ковид-19 делается через 10 дней. Далее исследование повторяют, пока анализ не покажет два отрицательных ответа подряд. В период тестирования рекомендуется соблюдать предписания Минздрава – оставаться дома, ограничить общение с окружающими.
Через сколько повторяют исследование на антитела IgM и IgG? Если первичный анализ показывает бессимптомное течение коронавируса, следующий тест делается спустя неделю.
Источник: https://analiz-coronavirus.ru/skolko-dney-delaetsya-analiz-na-koronavirus
Почему важно проходить контроль мазка после лечения
Почему вообще важно проходить контрольные обследования после того, как терапия осталась позади?
Часто больные, проходящие терапию под контролем венеролога, задаются этим вопросом.
Как отмечают врачи, причин может быть несколько:
- Удостовериться, что лечение было успешным
Патогенные микроорганизмы, вызывающие ЗППП, склонны в течение своего жизненного цикла приобретать выраженную устойчивость в отношении препаратов из группы антибиотиков. Чтобы правильно подобрать лекарство, доктору порой требуется приложить усилия.
Да и никто не сможет дать гарантии, что выбранный препарат будет действовать эффективно на протяжении всей терапии.
Нужно избежать ситуаций, когда лечение пройдено, и бактерия лишь затаилась до поры до времени. Рекомендуется сдача мазка, помогающего исключить подобное развитие событий.
- Убедиться, что не произошло заражение новыми патологиями
В период течение одного ЗППП организм так или иначе становится особенно чувствителен к другим патологиям этой группы. Недаром человек, получающий терапию по поводу инфекций, передающихся половым путем, получает рекомендацию прервать сексуальные контакты до выздоровления.
https://www.youtube.com/watch?v=4FktbwoYx0Q
Контрольные исследования в этом случае позволяют не только убедиться, что выбранные доктором манипуляции оказались удачными. Но и подтвердить, что не произошло инфицирования какими-либо иными микроорганизмами, что может потребовать отдельной терапии.
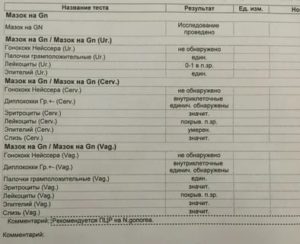
Мазок после лечения гонореи
Гонорея – довольно распространенное в современном мире заболевание. Развивается в том случае, если на слизистую оболочку половых путей попадают гонококки.
Недуг характеризуется достаточно яркими симптомами, от которых особенно сильно страдают представительницы прекрасного пола. Однако ошибочно полагать, что у мужчин симптомов не будет, просто выражены они зачастую не столь ярко, как у представительниц прекрасного пола.
Основная цель лечения, если поставлен диагноз гонореи – полностью уничтожить патогенный микроорганизм.
Гонококки не относятся к условно-патогенной микрофлоре, наличие которой допускается в половых путях. Поэтому в мазке они обнаруживаться не могут вообще.
Следовательно, при лечении гонореи мазок после лечения всегда должен быть только отрицательным. Положительные изменения недопустимы категорически.
После того, как курс терапии от гонореи остается позади, пациенту можно впервые проходить контрольное обследование уже через два дня. Если оно окажется чистым, повторить его придется через две недели после того, как курс терапии подойдет к завершению. В том случае, если оба анализа не покажут патологических изменений, человека считают излечившимся и снимают с наблюдения.
Мазок после лечения хламидий, уреаплазм и микоплазм
Хламидиоз, уреаплазмоз и микоплазмоз – инфекции, способные распространяться половым путем. Они довольно часто встречаются в практике любого доктора, специализирующегося на венерологии.
Патологии, как у мужчин, так и у женщин могут сопровождаться скудной симптоматикой. Это нередко существенно затрудняет процесс диагностики, особенно если пациент медлит с обращением к врачу.
При хламидиях, микоплазмах и уреаплазмах мазок после лечения сдается в разные сроки.
Если речь идет о микоплазмозе и уреаплазмозе, проходить обследование рекомендуется через 2-3 недели после того, как антибактериальная терапия была окончена. Причем, как отмечают доктора, добавиться полного устранения возбудителей вовсе не обязательно. Так как микоплазма и уреаплазма – условно-патогенные бактерии. Их присутствие в ограниченном количестве допускается в анализах.
Совсем другое дело – хламидии. Эти микроорганизмы в любом случае считаются не условно-патогенными, а полностью патогенными. Естественно, их присутствие по итогам терапии даже в минимальном количестве не допускается в организме, что подтверждается с помощью мазка.
Промежутки между окончанием терапии и сдачей контрольных анализов зависят не только от вида возбудителя. Но и от варианта оценки материала. Например, посев мазка на бактерии после лечения рекомендуется сдавать не ранее, чем через 2 недели после завершения курса приема антибиотиков.
С полимеразной цепной реакцией ситуация иная. Метод обладает высокой чувствительностью, Его рекомендуется применять для итоговой диагностики не ранее, чем через 28 дней после окончания курса приема медикаментов.
Мазок при лечении ВПЧ
Одной из самых неприятных инфекций, что тяжело диагностируются и сложно поддаются терапии, является папилломавирусная инфекция.
Патология характеризуется появлением на кожных покровах и слизистых специфических кожных разрастаний. Могут причинять существенные неудобства, если происходит их травматизация во время повседневной жизни. Так же, как отмечают доктора, ВПЧ имеет несколько онкогенных штаммов, что способствуют злокачественным перерождениям в организмах пациентов.
Важно понимать, что лечение ВПЧ не дает эффективного на 100% результата.
Болезнь можно загнать в спящее состояние, когда вирус не будет доставлять неудобств, перестанет провоцировать появление новых разрастаний. Однако избавиться от возбудителя в крови раз и навсегда невозможно. Чтобы ВПЧ как можно меньше напоминал о себе неприятными симптомами, пациенту назначают противовирусные средства.
Также препараты из группы иммуномодуляторов. Однако они неспособны полностью победить возбудитель.
Эффективность выбранной схемы контролируется с помощью анализов.
При ВПЧ мазок после лечения рекомендуется проходить минимум 1 раз в полгода в том случае, если в организме выявлен онкогенный штамм. Подобный подход поможет своевременно заметить негативные изменения в здоровых тканях, выбрать оптимальные способы коррекции.
К сожалению, если ВПЧ однажды оказалось в человеческом организме, «изгнать» патологию уже не получится. И остается лишь держать ее под контролем.
Мазок после поражения мужского полового члена кандидозом
Кандидоз – заболевание, вызываемое не бактерией или вирусом, а условно-патогенным грибком. Он в изобилии заселяет область половых путей как у мужчин, так и у женщин. Называется грибок кандидой.
Если размножение его выходит из-под контроля, у пациента развиваются симптомы кандидоза. Это патология, обладающая инфекционно-воспалительным характером.
У представителей сильного пола кандида, если позволить ей бесконтрольно размножаться на половых органах, провоцирует развитие баланопостита. Недуг сопровождается неприятной симптоматикой, значительно снижающей качество жизни.
Мазок после лечения с головки при кандидозном баланопостите рекомендуется сдавать всем мужчинам, столкнувшимся с этим заболеванием. Правда, важно понимать, что поскольку кандида – условно-патогенный микроорганизм. Ни один доктор не будет ставить себе целью полное его уничтожение.
Задача – добиться падения уровня грибка до приемлемых показателей. А также проследить, чтобы исчезли симптомы заболевания, сказывающиеся на качестве жизни. Анализ в этом случае играет вспомогательную роль. Он позволяет правильно подобрать лечение, скорректировать его, если в этом возникает насущная необходимость.
Как берется биоматериал для мазка
Часто среди больных венерическими инфекциями звучит вопрос о том, как именно берется контрольный мазок после лечения.
Как отмечают доктора, никаких отличий от стандартной диагностической процедуры в этом случае нет.
Пациенту рекомендуют соблюдать следующие простые правила:
- отказаться от использования антибиотиков до исследования минимум за несколько дней под контролем доктора
- не совершать подмываний с антибактериальными средствами накануне вечером перед прохождением процедуры
- отказаться от использования в пищу острых продуктов, блюд с большим количеством специй (исключая случаи, когда для постановки диагноза требуется отдельная провокация)
- в течение минимум суток избегать сексуальных контактов
- перед посещением врача не мочиться в туалете минимум 3 часа
В некоторых случаях доктор может брать мазок не с половых органов, а из других зон человеческого тела.
Диктуется выбор зоны забора особенностями инфекционного процесса. Так, например, если инфекция поразила ротовую полость, брать мазок с гениталий нецелесообразно. Стоит взять биоматериал из ротовой полости.
Аналогично ситуация может обстоять с анусом, поражение которого встречается в парах, практикующих анальный секс. В этом случае забор материала с зоны гениталий также будет неэффективен, нужно будет взять мазок с анального отверстия.
С высыпных элементов мазок после лечения в том случае, если пациент страдал от кандидоза, герпеса.
Оценка результатов в этом случае необходима, чтобы убедиться, что высыпания не сохранили в себе возбудителя. А значит, не станут повторным очагом инфекционного процесса.
Когда стоит пройти мазок после лечения
Часто среди больных звучит вопрос о том, когда после лечения можно сдавать мазок после антибиотиков.
Как отмечают врачи, однозначного ответа на этот вопрос нет. Многое зависит от двух факторов.
Во-первых, роль играет инфекционный процесс, терапия которого проводилась.
При гонорее, например, контрольное исследование можно проводить уже через двое суток после окончания терапии. А при хламидиозе подобный подход не даст ценных результатов.
Также важно, насколько быстро антибиотики, используемые доктором, выводятся из организма. Какие-то вещества способны сохраняться в кровотоке в течение длительного промежутка времени, порой до нескольких недель. Какие-то, напротив, выводятся легко, в течение нескольких суток. Естественно, результаты могут значительно разниться, если эту особенность не учитывать.
Что делать, если результат мазка после лечения снова положительный
Порой получается так, что мазок на флору после лечения все еще оказывается положительным. В этом случае пациенты оказываются в замешательстве, не зная, что им дальше делать.
В первую очередь при подобном исходе рекомендуется обратиться за помощью к лечащему врачу. Доктор оценит результаты и решит, насколько велика вероятность того, что они оказались ложными.
Если ложность результатов исключена, остается только один вариант: лечение оказалось неэффективным. В этом случае пациенту придется повторно обследоваться, после чего врач выдаст ему новые рекомендации по терапии.
Естественно, подобный расклад неблагоприятно влияет на состояние пациента, однако, к сожалению, повторить терапию все же придется.
Повторный мазок после лечения – это не прихоть доктора. Это способ удостовериться, что лечение прошло успешно и в полном объеме.
Пренебрегать этой диагностической процедурой категорически не рекомендуется. В некоторых случаях она позволяет определить, что лечение оказалось неудачным, и пациенту требуется повторный курс.
Если же после подобранной доктором терапии результаты контроля оказались отрицательными, больного можно только поздравить с выздоровлением!
При необходимости сдать мазок после лечения обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Источник: https://onvenerolog.ru/zppp/mazok-posle-lecheniya.html






