Исповедь медсестры: «Я отключаю ИВЛ безнадежным больным и даю им умереть спокойно»
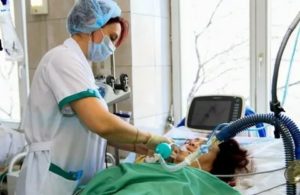
Для многих пациентов с острой формой COVID-19 своевременное подключение к аппарату искусственной вентиляции легких (ИВЛ) — зачастую вопрос жизни и смерти. Однако даже это устройство не гарантирует спасения, и медикам во всем мире приходится делать нелегкий выбор, отключая ИВЛ в тех случаях, когда надежды больше не остается, пишет Русская служба ВВС.
Reuters
«Отключать аппарат эмоционально очень тяжело и очень больно. Порой даже кажется, что я несу личную ответственность за чью-то смерть», — признается Хуанита Ниттла.
Хуанита родилась на юге Индии, но последние 16 лет работает в британской системе национального здравоохранения (NHS).
Она — старшая медсестра в отделении реанимации лондонской больницы Royal Free Hospital.
«Отключать аппарат искусственного дыхания, когда ничего другого не остается, — часть моей работы», — говорит 42-летняя Ниттла.
Воля умирающего
Как-то в начале апреля, когда Хуанита пришла на утреннюю смену, начальник отделения сообщил, что ей придется прервать лечение пациента с COVID-19.
Пациентом оказалась тоже медсестра, женщина в возрасте за 50. Хуаните пришлось объяснять ее дочери, в чем будет заключаться эта процедура.
«Я постаралась заверить девушку, что ее мама не испытывает боли и ощущает себя вполне комфортно, а также спросила, есть ли у больной какие-то последние пожелания, в том числе и религиозного характера».
В палате реанимации койки стоят рядом друг с другом, и помимо умирающей пациентки Ниттлы там находились и другие больные, которые также были без сознания.
«Она лежала в боксе на восемь коек, там все — тяжелобольные. Я задернула занавеску и отключила звуковое оповещение у приборов».
Весь медперсонал в палате замер на несколько минут.
«Медсестры замолчали, ведь человеческое достоинство и комфорт пациентов — наша первоочередная задача», — говорит Ниттла.
Потом она поднесла телефонную трубку к уху больной и дала дочери возможность сказать прощальные слова матери.
«Для меня это был просто телефонный звонок, но для ее семьи он имел огромное значение. Конечно, они хотели бы иметь возможность сделать видеозвонок, но, к сожалению, в реанимации запрещено пользоваться мобильными телефонами».
Хуанита Ниттла. Фото с сайта ВВС
ВЫКЛ.
По просьбе родственников умирающей Хуанита включила на компьютере выбранный ими музыкальный видеоклип, а потом отключила аппарат ИВЛ.
«Я сидела рядом и держала ее за руки, пока она не скончалась», — рассказывает медсестра.
Решение о прекращении лечения и отключении от аппаратуры принимается группой медиков только после тщательной оценки состояния больного, его возраста, медицинской истории, реакции на курс лечения и шансов на выздоровление.
В случае с Ниттлой ее подопечная умерла через пять минут после отключения ИВЛ.
«Я видела, как на мониторе стали мигать сигналы тревоги, а потом кардиограмма показала сплошную прямую линию на экране: сердце перестало биться».
Смерть в одиночестве
После этого медсестра отсоединила капельницы, подававшие в кровь больной седативные препараты.
При этом дочь пациентки, не зная о том, что происходит в палате, продолжала что-то говорить матери по телефону и читать молитвы. С тяжелым сердцем Ниттла вынуждена была взять трубку и сообщить, что все кончено.
Впрочем, по словам Хуаниты, со смертью больного ее обязанности не прекращаются.
«С помощью коллег я обмыла ее, завернула в белый саван и поместила тело в специальный мешок, но сперва нанесла на ее лоб изображение креста», — объясняет медсестра.
До эпидемии коронавируса родственники лично обсуждали с врачами процедуру прекращения терапии. Прежде родным также разрешалось присутствовать в отделении реанимации при отключении поддерживающей жизнь аппаратуры. Однако в связи со сложившейся ситуацией в большинстве стран мира такая практика сейчас отменена.
«Горестно наблюдать, как люди умирают в одиночестве», — говорит Ниттла и признается, что, помогая умирающим, она сама лучше справляется с ситуацией.
Нехватка коек
В связи с большим притоком пациентов реанимационное отделение больницы было расширено с 34 до 60 коек. Сейчас все они заняты. В реанимации трудится целая армия из 175 медсестер.
Многие больницы, в том числе и лондонская Royal Free, вынуждены были увеличить количество койко-мест в отделениях реанимации. Фото с сайта ВВС
«Обычно в реанимации соотношение один к одному, но сейчас на каждую медсестру приходится по трое больных. А если ситуация и дальше будет ухудшаться, то на каждую медсестру будет уже по шесть пациентов».
У некоторых медсестер проявились симптомы коронавируса, и они ушли в самоизоляцию. Пришлось перепрофилировать медсестер других специальностей для работы в реанимации.
«Перед каждой сменой мы беремся за руки и говорим как мантру: „Пусть все будет хорошо“. Мы присматриваем друг за другом, следим, чтобы все носили перчатки, маски и другие средства защиты», — говорит Ниттла.
В больнице ощущается нехватка аппаратов ИВЛ, инфузионных насосов (для дозированного введения больным лекарств), кислородных баллонов и многих необходимых медикаментов.
К счастью, в Royal Free хватает средств индивидуальной защиты для всего персонала.
В отделении реанимации в среднем регистрируется одна смерть в день, это намного выше среднего уровня в период до пандемии.
«Это очень угнетает, — признается Ниттла, — У меня бывают ночные кошмары, я не могу заснуть, мне кажется, что я заражусь, я много общаюсь с коллегами, и все они боятся».
В прошлом году она несколько месяцев проболела туберкулезом и прекрасно знает, что возможности ее легких сильно ограничены. Но ей, как старшей медсестре, иногда приходится подавлять собственные страхи.
«Мне часто говорят, что я не должна выходить на работу, но ведь сейчас пандемия, и приходится обо всем забыть и делать свою работу».
«В конце смены я всегда думаю о пациентах, которые в этот день скончались, но я стараюсь переключиться на что-то другое, когда выхожу из стен больницы».
Источник: https://news.tut.by/world/681273.html
Что такое ИВЛ, и как она спасает жизни при заражении коронавирусом?
Многим больным пневмонией COVID-19 нужна искусственная вентиляция легких. Как работают аппараты ИВЛ, и почему их остро не хватает во времена пандемии коронавируса. Об этом пишет «Немецкая волна».
Заболевание COVID-19 поражает преимущественно нижние дыхательные пути, и у 20% людей, зараженных вирусом SARS-CoV-2, он проникает глубоко в легкие. При этом состояние больного быстро становится критическим, и самых тяжелых пациентов необходимо срочно поместить в отделение интенсивной терапии и подключить к аппаратам искусственной вентиляции легких (ИВЛ).
В Италии и Испании — странах, наиболее пострадавших от коронавируса, — больницы часто не справляются с наплывом пациентов: мест в отделениях интенсивной терапии с «вентиляторами», как медики называют ИВЛ, не хватает, поэтому врачам иногда приходится делать выбор в пользу тех, у кого больше шансов выжить.
Когда нужна искусственная вентиляция легких?
Искусственная вентиляция необходима в тех случаях, когда легкие больше не могут вдыхать достаточно кислорода и выдыхать собравшийся в них углекислый газ. В этом случае аппараты ИВЛ берут на себя функции дыхательной системы.
Своевременное подключение к «вентилятору» максимально увеличивает шансы на выживание. Если человека, который перестал дышать, не подключить к аппарату ИВЛ, его внутренние органы перестают снабжаться кислородом. Вскоре после этого перестает биться сердце, прекращается кровоснабжение, и в течение нескольких минут пациент умирает.
Как работают аппараты ИВЛ?
Принцип, по которому работают аппараты ИВЛ, называется вентиляцией с положительным давлением. Они закачивают насыщенный кислородом воздух в легкие и откачивают из них жидкость. Звучит просто, но в действительности это сложный процесс. Современные аппараты ИВЛ обладают множеством различных режимов вентиляции легких, которые используются в зависимости от конкретной ситуации.
При вентиляции с контролируемым давлением (Pressure Controlled Ventilation, PCV) аппарат ИВЛ (респиратор) создает в дыхательных путях и альвеолах легких определенный уровень давления с тем, чтобы они могли поглощать как можно больше кислорода. Как только давление достигает установленного максимального предела, начинается режим выдоха. Таким образом, респиратор берет на себя весь процесс дыхания пациента.
Что чувствуют пациенты под аппаратами ИВЛ?
Существуют два вида искусственной вентиляции легких: инвазивная и неинвазивная. При неинвазивном искусственном дыхании на лицо пациента надевается плотно прилегающая маска, через которую воздух с помощью аппарата ИВЛ поступает в легкие. В этом случае у человека сохраняются все естественные функции дыхательных путей.
Чтобы провести инвазивную вентиляцию легких, пациенту делают интубацию — вставляют в трахею трубку через нос или рот. В некоторых случаях проводится хирургическая операция, которая называется трахеотомия: врач делает в нижней части шеи небольшой надрез, вскрывающий трахею, в него вводится трубка, а затем к ней подключается аппарат ИВЛ.
Люди, подключенные к «вентиляторам», не могут ни говорить, ни есть, ни пить: их приходится искусственно кормить через трубку. Поскольку инвазивная вентиляция легких, помимо всего, еще и довольно болезненна, пациентов обычно вводят в искусственную кому при помощи анестезии.
Почему не хватает аппаратов ИВЛ?
На фоне стремительного распространения коронавируса спрос на аппараты ИВЛ по всему миру резко возрос. Число мест в отделениях интенсивной терапии в большинстве стран не рассчитано на постоянно увеличивающийся поток больных, одновременно нуждающихся в искусственной вентиляции легких.
При этом современные высокотехнологичные аппараты ИВЛ, стоимость которых порой достигает 50 тысяч евро, невозможно приобрести в кратчайшие сроки. В мире существует всего несколько производителей аппаратов ИВЛ и устройств ЭКМО— экстракорпоральной мембранной оксигенации, способных обогащать кровь кислородом, иными словами, работать, как искусственные легкие.
В настоящее время эти компании максимально увеличили свои производственные мощности, однако они испытывают сложности с поставками — в том числе, расходных материалов, таких как дыхательные трубки и канюли.
Проблемы с уходом за пациентами с тяжелыми симптомами COVID-19 и их лечением могут возникнуть и из-за нехватки квалифицированного персонала, способного работать с аппаратами ИВЛ в отделениях интенсивной терапии.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник: https://knews.kg/2020/03/31/chto-takoe-ivl-i-kak-ona-spasaet-zhizni-pri-zarazhenii-koronavirusom/
Мифы и факты об ИВЛ
Вместе с последними данными о высокой смертности пациентов на ИВЛ увеличивается недоверие людей к этой медицинской процедуре. Анестезиолог из Москвы Владимир Алиев и кардиолог из Бруклина Александр Иванов прокомментировали «Снобу» главные заблуждения об ИВЛ
Софья Сандурская/Агентство «Москва»
Некоторые считают, что если пациента подключили к аппарату ИВЛ, значит, он уже безнадежен. Статистика показывает, что на аппаратах ИВЛ умирает до 86% пациентов.
Владимир Алиев: Если взять общемировую статистику, то ИВЛ необходима 7 процентам пациентов с новой коронавирусной инфекцией, и действительно, примерно в 80 процентах случаев от этого количества фиксируют летальный исход.
Проблема в том, что врачам еще не до конца понятно, какие структуры и как повреждаются при коронавирусе. Известно, что повреждаются легкие и сосуды, которые отвечают за перенос кислорода из легких в кровь.
Если у пациента будут полностью повреждены легкие, то не будет газообмена, а если повреждены и сосуды, то человек не сможет получить кислород, какой бы аппарат ИВЛ ни использовался.
Александр Иванов: Вы наверняка встречали данные о смертности 88% среди пациентов, нуждающихся в ИВЛ. Но нужно понимать, откуда берутся такие цифры. Представьте, что есть 100 человек на ИВЛ. Из них 27 умерло и 3 выздоровело. В сумме у нас 30 законченных случаев.
Исследователи из крупной сети госпиталей в Нью-Йорке сообщили, что доля умерших вычисляется по количеству этих самых законченных случаев, а не по общему количеству всех, кто находился на ИВЛ. Что случится с 70 людьми, оставшимися на ИВЛ, неизвестно. Безусловно, это очень тяжелая группа пациентов с очень высокой летальностью, но точно не 88%.
В нашем госпитале в Бруклине в среднем 25 пациентов из 100 пациентов, подключенных к ИВЛ, были выписаны.
Вывод: ИВЛ — это не приговор, хотя смертность на ИВЛ действительно высокая по двум независимым друг от друга причинам: новый коронавирус еще не изучен до конца, а при статистике используется неудачная методология.
Миф: Аппараты ИВЛ часто загораются
9 и 12 мая в больнице им. С. И. Спасокукоцкого в Москве и в больнице Святого Георгия в Санкт-Петербурге произошли пожары из-за возгорания отечественных аппаратов ИВЛ «Авента-М». В результате пожаров погибли семь человек. По предварительной версии, причиной воспламенения стало короткое замыкание.
Владимир Алиев: В работе с аппаратами ИВЛ задействован кислород, который, как известно, способствует процессам горения. Поэтому возможно, что причиной воспламенения был не сам аппарат ИВЛ, а электросеть. Но в своей практике я никогда не сталкивался с воспламенением аппаратов ИВЛ и слышал только о пожарах 9 и 12 мая.
Александр Иванов: У меня не было опыта работы с аппаратами «Авента-М», но я могу легко представить, что произошло короткое замыкание из-за плохой проводки или перепадов напряжения в больнице. Обеспечить работу аппарата ИВЛ сложно.
В больнице должна стоять специальная камера для централизованной подачи кислорода по всему госпиталю. Подключаешь к стенке шланг, и по нему проходит искусственная вентиляция легких.
Сам аппарат ИВЛ нужно подключать в отдельную розетку, к которой подходит заземленная линия (здесь более высокие стандарты, чем в случае с бытовыми розетками). Для работы с ИВЛ есть особенные пожарные нормы, чтобы не было короткого замыкания.
Но может возникнуть проблема с перепадами напряжения, и это приведет к воспламенению прибора. Хотя я ни разу не слышал о случаях возгорания аппаратов ИВЛ в США. Есть статья о случае возгорания в Индии, но авторы говорят, что это крайне редкое явление.
Вывод: данных, подтверждающих, что аппараты ИВЛ часто возгораются, нет.
Сергей Ведяшкин/Агентство «Москва»
Миф: Российским аппаратам ИВЛ нельзя доверять, а зарубежным можно
Иностранные и отечественные аппараты ИВЛ — это как Mercedes и «Жигули». Российские медики рассказывали The Moscow Times, что с опасением относились к российскому оборудованию еще до пожаров в больницах.
Владимир Алиев: Конечно, между российскими и зарубежными ИВЛ есть разница, но нельзя сказать, что у нас нет качественных аппаратов. Чтобы оценить качество аппарата ИВЛ, нужно учитывать несколько показателей: современность оборудования, его адаптивность к дыханию человека, надежность.
На современных импортных ИВЛ установлены очень чувствительные датчики, которые ловят попытки вдоха и выдоха у пациента. Благодаря чувствительным датчикам и «умным режимам», которые способны сами подстраиваться под изменения дыхания человека, ИВЛ увеличивает шансы человека на излечение.
На сегодняшний день в арсенале нашей системы здравоохранения есть аппараты ИВЛ различных производителей: китайских, немецких, чешских, российских. Аппараты разные. Выбор оборудования зависит от ситуации и заболевания, от того, какая задача стоит перед врачом-реаниматологом.
Если это неотложная ситуация, при которой необходима полная механическая вентиляция, то в данной ситуации подойдет аппарат любого производителя. Для более «тонких вещей», например, реабилитации, нужны качественные аппараты с гибким набором функционала.
Александр Иванов: Современный аппарат ИВЛ — это «космический» аппарат. Очень сложный и требующий тщательного контроля на всех стадиях производства и эксплуатации.
Можно предположить, что российские аппараты ИВЛ не всегда соответствуют современным критериям точности из-за отсутствия компонентной базы и длительного недофинансирования этой отрасли.
Крайне важно, чтобы прибор «чувствовал» каждое дыхательное движение пациента и «доставлял» фиксированный объем воздуха, при определенном давлении в начале вдоха и в конце вдоха, а также учитывал многие другие параметры с высокой точностью и воспроизводимостью. Только тогда он сможет помочь пациенту справиться с болезнью.
Вывод: аппараты ИВЛ бывают разного качества в зависимости от конкретной модели, а не страны производства.
Миф: Если организм нормально реагирует на ИВЛ, то пациент точно излечится
Владимир Алиев: Для каждого лечебного метода есть свои показания. Настройки ИВЛ для пациента меняются динамично в зависимости от течения заболевания.
Так что, как только легкие начнут справляться с их основной функцией, и «поддержка» аппаратом ИВЛ будет снижаться, и потребность организма в ИВЛ будет снижаться, и у человека будут все возможности вернуться к самостоятельному дыханию.
Однако если, несмотря на проведение ИВЛ, состояние продолжает ухудшаться и легкие не справляются, то виноват не ИВЛ, а болезнь, с которой организм не может справиться.
Александр Иванов: У больных новым коронавирусом, которые подключены к аппарату ИВЛ, могут быть проблемы не только с легкими, но и с другими органами и системами, включая повышенное тромбообразование, приводящее к нарушению кровоснабжения жизненно важных органов. У многих наблюдается нарушение работы почек, и им требуется аппарат гемодиализа. И тут уже не так важно, как ваш организм принял ИВЛ.
Вывод: стабильное состояние пациента на ИВЛ может резко ухудшиться как из-за нарушений в работе легких, так и других органов.
Миф: ИВЛ вызывает осложнения, поэтому ИВЛ — это зло
Главный пульмонолог Минздрава РФ Сергей Авдеев утверждает, что ИВЛ имеет «определенный повреждающий потенциал». А некоторые пациенты говорят, что ИВЛ вызывает еще и психологическую зависимость.
Владимир Алиев: Само слово «ИВЛ» для многих звучит страшно. В простонародии этим словом называют и множество вспомогательных вентиляций, которые проводятся через маску и тоже активно помогают дышать.
Если говорить о полностью искусственном, машинном дыхании, то, естественно, ИВЛ несет за собой риск развития осложнений, в том числе заражение внутрибольничными инфекциями, которые ухудшают течение вирусной пневмонии. Особенно серьезные осложнения возникают, если пациент длительное время находится на ИВЛ.
Чем дольше пациент находится на искусственной вентиляции, тем выше риск развития ИВЛ-ассоциированной пневмонии. Но и ИВЛ-ассоциированные пневмонии также излечиваются. Если б мы не могли проводить ИВЛ, то человек попросту мог бы не пережить то или иное состояние.
ИВЛ — это метод, который замещает временно утраченную функцию дыхания и помогает организму пережить критический момент в течении болезни.
Александр Иванов: ИВЛ — это большой стресс для организма. Особенно тяжело приходится пациентам старшего возраста и хроническим больным.
Осложнения могут быть самые разные — от инфекции до повреждения нервных волокон — это когда мышцы частично теряют нервное сообщение с двигательным центром.
Пациентам с таким осложнением тяжело даже поворачиваться из стороны в сторону, поэтому им нужна активная реабилитация. Несмотря на возможные осложнения, нужно помнить, что альтернатива ИВЛ — это смерть. В работе с ИВЛ много подводных камней.
Невозможно дать какие-то точные инструкции, что если делать вот так, то все будет хорошо. Зато сейчас точно улучшилось понимание того, как не довести пациента до ИВЛ. Если все-таки до этого дошло, то нужно воспринимать ИВЛ как шанс выздоровления, а не как зло.
Вывод: ИВЛ может вызвать разные осложнения, но в определенных ситуациях это единственная возможность излечиться для пациента.
Подготовили Асхад Бзегежев и Ксения Праведная
Источник: https://snob.ru/entry/193425/
Почему всех не спасти: как лечат пациентов с COVID-19 в реанимации
Пневмония с осложнениями – то, к чему может привести коронавирусная инфекция COVID-19. Пациентам с такой пневмонией требуется постоянное внимание врачей и сложные медицинские процедуры. Разбираемся, как устроена реанимация тяжелых больных, сколько времени может занять вентиляция легких и почему врачи не могут спасти всех.
Как развивается COVID-19
Коронавирусная инфекция — респираторное заболевание, которое поражает легкие, дыхательные пути и горло человека. Болезнь характеризуется жаром, слабостью, сухим кашлем. У некоторых инфицированных появляются мышечные боли и боли в горле, одышка, диарея и насморк. Есть и те, у кого заболевание протекает бессимптомно.
Подробнее: Симптомы коронавируса, отличия от ОРВИ: как понять, что у вас не просто простуда?
По данным Всемирной организации здравоохранения (ВОЗ), в 80% случаев люди восстанавливаются без медицинской помощи, благодаря отдыху, большому количеству воды и жаропонижающим. Но у 14% пациентов инфекция добирается до нижних дыхательных путей и провоцирует пневмонию – воспаление легких.
У 5% людей пневмония осложняется острым респираторным дистресс-синдромом, то есть дыхательной недостаточностью. Легкие в таком состоянии заполняются жидкостью и теряют способность доставлять кислород в кровь.
Это может привести к сепсису – воспалению и отказу внутренних органов, в том числе сердца. Чтобы этого не произошло, пациентов подключают к аппарату искусственной вентиляции легких (ИВЛ).
Он берет на себя функции дыхательной системы.
В ВОЗ отмечают, что острые формы заболевания развиваются чаще у людей старшего возраста и пациентов с хроническими заболеваниями: высоким кровяным давлением, сердечно-сосудистыми заболеваниями и диабетом.
Как происходит реанимация?
Существует два вида аппаратов ИВЛ: неинвазивный и инвазивный. В первом случае на лицо больного накладывают маску, подключенную к внешнему резервуару с кислородом и системе подачи воздуха.
Если неинвазивный аппарат ИВЛ не помогает восстановить кислородный баланс, пациента интубируют. Для этого врач вводит в трахею больного трубку.
Это можно делать через нос, рот и в некоторых случаях через трахеостому (полость в трахее, которую врач создает во время хирургической операции – прим. ред.).
Больному также вводят седативные препараты, которые расслабляют диафрагму и другие мышцы, участвующие в процессе дыхания.
Reuters
«Избыточная активность собственных дыхательных мышц приводит к тому, что они слишком растягивают поврежденные альвеолы (воздушные мешочки, которые способствуют газообмену в легких – прим. ред.) снаружи.
При этом аппарат ИВЛ, если некорректно установлены его параметры, может избыточно растягивать их изнутри. В результате возникает порочный круг: вместо того, чтобы альвеолы восстанавливались, они повреждаются больше и больше. Правильный подход – протективная ИВЛ , сберегающая легкие.
Как правило, это инвазивная ИВЛ», – рассказал Anews врач анестезиолог-реаниматолог Сергей Царенко.
Пациент, подключенный к ИВЛ инвазивно, не может говорить, есть или пить. Его кормят через трубки. Чаще всего больных вводят в искусственную кому. В таком состоянии они могут провести несколько недель.
Что происходит, если ИВЛ не помогает?
За работой аппарата и состоянием больного следит медицинский персонал. В России, как правило, одна медсестра на двух-четырех пациентов и один врач на пять-шесть человек, в зависимости от загрузки реанимационного отделения.
Специалисты определяют объемы подаваемого воздуха, процент содержания кислорода в нем и другие параметры. Настройки зависят от причины, по которой пациент оказался на ИВЛ.
Они будут разными для больных с хроническими заболеваниями легких, мозговой травмой, сердечным приступом или коронавирусной инфекцией.
Реанимационное отделение больницы № 15 им. Филатова, Москва. РИА Новости/Кирилл Каллиников
Если ИВЛ не помогает, пациента подключают к прибору для экстракорпоральной оксигенации (ЭКМО). Он включает насос, который перекачивает кровь из сосудов человека в оксигенатор (газообменное устройство) и обратно, помогая насытить ее кислородом.
«При остром поражении легких остается мало альвеол, которые могут осуществлять газообмен. Если их перенапрячь, они тоже повредятся. Поэтому больного подключают на ЭКМО. Аппарат обеспечивает выведение углекислоты и дает легким отдохнуть и восстановиться», — рассказывает Сергей Царенко.
По словам эксперта, в случае коронавирусной инфекции методика применяется редко. Доля пациентов с COVID-19, которых подключают к ЭКМО, пока составляет менее доли процента.
Если у пациента остановилось сердце, ему проводят сердечно-легочную реанимацию. Она предполагает, помимо искусственного дыхания, непрямой массаж сердца. На это у докторов есть две минуты. Через три минуты кора головного мозга начинает разрушаться. Это происходит из-за отсутствия притока крови и кислородного голодания. После постепенно нарушается работа и других отделов мозга.
Повреждения могут привести к потере памяти (амнезии), мышечного контроля, нарушению речи, изменению личности, дезориентации во времени и пространстве. Чем дольше мозг находится без кислорода, тем сильнее и необратимее последствия. К десяти минутам кислородного голодания шансы на выживаемость больного минимальны.
Могут ли тяжелые пациенты восстановиться?
При других видах пневмонии вентиляция легких сопровождается медикаментозным лечением. Оно помогает побороть первопричину заболевания. Но в случае с коронавирусом ситуация сложнее.
«Пока нет никакого утвержденного лечения кроме как поддерживающего. Этим мы и занимаемся в отделениях интенсивной терапии. Мы вентилируем легкие, поддерживаем высокие уровни кислорода, пока люди не восстановятся», – рассказала The Guardian председатель Фонда легких Австралии профессор Кристин Дженкинс.
В России, по словам Сергея Царенко, применяются различные противовирусные лекарства, в том числе от вируса иммунодефицита человека.
Большинство пациентов, оказавшихся на ИВЛ, умирают, уверяет французская новостная служба NPR. В Великобритании, согласно данным Национального центра аудита и исследований интенсивной терапии в Лондоне, из 98 пациентов, подключенных к ИВЛ, только 33 выписали живыми.
Китайские исследователи изучили кейсы 710 пациентов с COVID-19. Из 52 человек, оказавшихся в реанимации, 22 требовалась искусственная вентиляция легких. 19 человек, то есть 86%, умерли.
Выжившие, как обращают внимание в Washington Post, сталкиваются с психологическими и физическими проблемами. Даже спустя год многие из них страдают от посттравматического стрессового расстройства, депрессий, испытывают трудности в повседневных процедурах, таких как мытье или прием пищи.
Что говорят врачи
Низкая выживаемость тяжелых пациентов вызвала в США разговоры об отмене обязательной реанимации. По подсчетам Washington Post, она требует от 8 до 30 специалистов. И все они соприкасаются с выделениями пациента, в том числе из дыхательных путей.
Reuters
Это ставит под угрозу как врачей, так и менее тяжелых пациентов. Так как в больницах не хватает защитной одежды и масок, персонал может подхватить инфекцию и передать ее другим. В Китае за время пандемии заразилось более 3 тыс. медицинских сотрудников. В Испании около 14% зараженных также врачи (5,4 тыс. человек из 40 тыс.).
В Италии число инфицированных медицинских сотрудников уже превысило китайские показатели в два раза.
В марте из-за увеличения количества пациентов и нехватки ИВЛ Итальянский колледж анестезии, анальгезии, реанимации и интенсивной терапии (SIAARTI) опубликовал новые руководства для врачей.
Организация сравнила времена с военными и призвала обеспечить доступ к интенсивной терапии тем, у кого шансы на выживаемость выше. В эту группу не попали пожилые люди и пациенты с отягчающими заболеваниями.
В некоторых больницах Нью-Йорка уже вводят схожие правила. Но есть и те, кто придумал решение. Например, в Больнице Джорджа Вашингтона в Вашингтоне (George Washington University Hospital) накладывают пластиковые листы на пациентов, чтобы создать барьер для инфекции.
Российский врач анестезиолог-реаниматолог Сергей Царенко также советует врачам работать вахтовым методом по восемь часов, не снимая защиты. Он рекомендует пользоваться индивидуальной посудой, находиться в местах отдыха в масках. Это позволит ограничить распространение инфекции.
Больше материалов о коронавирусе читайте в нашем специальном разделе.
Источник: https://www.anews.com/p/127464062-pochemu-vseh-ne-spasti-kak-lechat-pacientov-s-covid-19-v-reanimacii/
Врач БСМП: «ИВЛ — это не приговор, но пациент занимает аппарат минимум неделю». Оставайтесь дома, ведь место может быть занято — Технологии Onliner
Аппараты искусственной вентиляции легких с момента начала пандемии COVID-19 являются ключевым фокусом внимания мировых СМИ, политиков и экспертов от здравоохранения.
ИВЛ может спасти жизнь тяжелобольных COVID-19, хоть и не гарантирует положительного исхода болезни. Сами по себе аппараты не лечат.
Говорим с анестезиологом-реаниматологом из БСМП Ольгой Светлицкой о практике применения аппаратов ИВЛ, времени, которое пациент проводит подключенным к ним, шансах на выздоровление и проблемах у пациентов с лишним весом.
Ольга Светлицкая работает анестезиологом-реаниматологом в столичной Городской клинической больнице скорой медицинской помощи, является кандидатом медицинских наук, доцентом кафедры анестезиологии и реаниматологии БелМАПО.
С ней мы разговаривали в прошедшую пятницу — удаленно, по телефону. Полностью запись интервью можно прослушать в новом выпуске нашего научно-популярного подкаста Oh, hi Mars! (Apple Podcasts, Google Podcasts, «Яндекс.Музыка», Telegram-канал, прямое скачивание).
Ниже находится текстовая версия этого подкаста.
Для чего нужны аппараты ИВЛ
Аппарат искусственной вентиляции легких предназначен для принудительной подачи воздуха или воздушно-кислородной смеси в легкие пациента.
Основная цель — насыщение крови кислородом и удаление углекислого газа. Аппарат помогает врачам моделировать процесс дыхания у пациента, который по каким-то причинам сам дышать не может.
Причин может быть много. Далеко не всегда это связано с повреждением легких.
— Практически все пациенты с тяжелой травмой головного мозга априори находятся на ИВЛ, причем длительное время.
При повреждении мозга нарушается работа так называемого дыхательного центра, который находится в продолговатом мозге, и, соответственно, нарушается центральная регуляция процесса дыхания.
У пациента с черепно-мозговой травмой все хорошо с легкими, но дышать самостоятельно он не может, потому что поврежден дыхательный центр или нарушена его работа, и импульс, который инициирует процесс активного вдоха, просто не формируется.
Импульс, который все-таки формируется, может не проходить к дыхательной мускулатуре. Такое случается при травме шейного отдела позвоночника.
— Например, банальная травма при прыжке в воду вниз головой. Каждый год несколько человек в стране ломают шеи. Импульс формируется, с легкими все хорошо, и с мышцами все неплохо, но импульс из головного мозга не проходит к мышцам. Порой эти люди навсегда остаются жить рядом с этим аппаратом ИВЛ.
Также аппарат необходим при сочетании нервно-мышечных заболеваний. В качестве примера такого заболевания Ольга упомянула Стивена Хокинга, который страдал боковым амиотрофическим склерозом.
Ивл и пневмония
Любой вирус — это генетический материал в оболочке. Чтобы размножаться, ему надо внедриться в клетку хозяина. Для коронавируса такая клетка — это наш респираторный эпителий, который выстилает нижние дыхательные пути.
— Он попал в эту клетку, внедрился, и клетка начинает работать на вирус. Свои функции в организме она уже не выполняет. Если у нее была функция проводить кислород, то она уже не может этим заниматься.
Она занята тем, что продуцирует генетический материал вирионов. Когда их становится очень много, то она просто лопается, и вирус распространяется на остальные клетки.
В месте повреждения наступает воспаление, отек.
Чем больше поражено альвеол, тем хуже будет состояние пациента, тяжелее пневмония. Через дыхательное горло в альвеолы в наших легких поступает воздух. Альвеола оплетена густой сетью капилляров — сосудов с тонкой стенкой, через которую происходит диффузия газов. Простыми словами: через альвеолы в артериальную кровь поступает кислород, а из венозной крови уходит углекислый газ.
— Если у человека есть пневмония, это всегда воспаление на уровне альвеол. Они воспаляются, отекают, там скапливаются клетки, лейкоциты, из-за чего альвеолы утолщаются, разрушаются.
В результате этого кислород не может пройти через альвеолу в кровь. Это проявляется в виде гипоксии — снижения уровня кислорода в артериальной крови.
Это опасное состояние, при котором начинают страдать все органы и системы человека. Нам нужен кислород, чтобы жить.
Как отмечает Ольга Светлицкая, в таком случае необходимо искусственно повысить объем кислорода, поступающий в организм пациента.
— Когда мы подключаем пациента к аппарату ИВЛ, мы моделируем процесс дыхания. С одной стороны, мы освобождаем пациента от этой работы: его мышцам не надо сокращаться, на эту работу не надо тратить ценный кислород.
Атмосферный воздух состоит из кислорода всего на 21%. А потому при пневмонии с помощью аппарата ИВЛ удается увеличить концентрацию кислорода во вдыхаемой смеси. Чем больше кислорода, тем больший его объем потенциально способен проникнуть в кровь.
— Поэтому перед тем, как перейти на ИВЛ, все пациенты проходят этап кислородотерапии, когда мы даем им подышать через назальные канюли (носовые катетеры). Это такая трубочка под носом (ее вы много раз видели в кино). Через нее подводят кислород. Сперва он попадает в баночку с чистой дистиллированной водой, увлажняется и дальше по канюлям подается человеку.
Благодаря этим канюлям концентрация вдыхаемого кислорода увеличивается до 40%. По словам Ольги, большинству людей с «ковидной» пневмонией на сегодня (интервью записывалось 17 апреля) достаточно носовых катетеров. С помощью лицевых масок поток кислорода можно увеличить до 60%.
— Если эти мероприятия не помогают, то единственный способ увеличить объем кислорода или создать другие параметры дыхания — это аппарат ИВЛ.
Также Ольга отметила, что в стране существует парк наркозно-дыхательных аппаратов — это частный вид ИВЛ-аппаратов. Они обычно стоят в операционных и нужны для общего наркоза. В отличие от стандартных аппаратов, у них есть система подачи газов, ингаляционных анестетиков. Теперь эти аппараты находятся в резерве, их можно перевести в парк обычных аппаратов ИВЛ.
Какие манипуляции производят с пациентом на ИВЛ
Ольга сразу отмечает, что в медицине не бывает легких и простых процедур — любая требует отработанных навыков и умений. Подключение к ИВЛ — некомфортная для пациента процедура.
— Изначально с первого этапа пациента переводят в медикаментозный сон. Некоторые называют это состояние искусственной комой. До момента пробуждения человек находится в этом состоянии, ему вводятся седативные лекарственные средства.
По опыту могу сказать, что большинство пациентов не помнят, что с ними происходило. Просыпаясь, они удивляются, не помнят всего, что с ними делали.
Процедура состоит из двух этапов. На первом проводится интубация трахеи, куда под визуальным контролем вводится дыхательная пластиковая трубочка. Этим всегда занимается только врач-анестезиолог-реаниматолог с помощью ларингоскопа. Прибор позволяет визуально наблюдать гортань, ые связки и вводить трубочку. На ее конце находится мешочек. Его раздувают, чтобы трубочка не выпала.
На втором этапе трубочка соединяется с респираторным контуром. Это трубки, которые идут непосредственно от аппарата. По ним пациенту подается воздушная смесь и удаляется отработанная. Затем врач (и только врач) выбирает режим и параметры работы аппарата ИВЛ: концентрацию кислорода, объем воздушной смеси и частоту ее подачи.
— Это может сделать только квалифицированный специалист, который разбирается в респираторной поддержке.
Медсестра может менять фильтры, просанировать больного, удалить мокроту из дыхательного контура. Но ни одна медсестра не может регулировать параметры ИВЛ.
— Необходимы очень глубокие знания по патофизиологии дыхания и кровообращения. Необходимо постоянно понимать, что происходит в организме человека, учитывать его индивидуальные особенности, особенности течения заболевания, повреждения легких.
Необходимо блестяще ориентироваться в кислотно-основном и газовом составе крови. Это практически навык врачей-анестезиологов-реаниматологов. Всему, что я перечислила, учатся если не годами, то месяцами. Обучить за два-три дня управлению режимами вентиляции, индивидуальному подбору невозможно.
Полежать на животе полезно?
За рубежом во многих больницах используют практику размещения пациентов, подключенных к ИВЛ, на животе. Так как площадь внутренней задней стенки легких больше, жидкость перетекает на переднюю стенку — таким образом удается повысить насыщенность крови кислородом.
Ольга отмечает, что так называемая прон-позиция стала рутинной практикой во всех реанимациях.
— По нашей службе мы прон-позицией пользуемся с 2009 года, когда у нас была вспышка гриппозной пневмонии. Мы рекомендуем использовать такую практику и в обычных перепрофилированных отделениях. Тем людям, которые, к сожалению, попадут с пневмонией в больницу, могут одним из первых этапов предложить лечь на живот. Это очень разумная тактика.
Появились научно доказуемые данные, что 16 и больше часов дают лучший эффект при тяжелом респираторном дистресс-синдроме в реанимации. Мы этим методом широко пользуемся для всех пациентов с COVID-положительной пневмонией. Таким образом перераспределяется вентиляционно-перфузионное отношение.
Ольга подчеркивает, что этот метод не лечит, но позволяет выиграть время для лекарственных средств, легче перенести эту патологию. После подключения к аппарату ИВЛ пациентов осторожно переворачивают на живот. Благодаря этому медики могут задать менее жесткие параметры вентиляции, лучше расправить легкие.
— Единственное, у нас есть сложность с людьми с большими животами и ожирением.
К сожалению, Беларусь находится на одном из почетных мест в мире по ожирению. Люди с пивным брюшком не могут лечь адекватно в эту позицию. Живот им будет мешать, он будет давить на диафрагму, еще больше поджимать легкие. Для таких полных людей, которые весят больше 120 килограммов, мы создаем возвышенное положение на койке.
Еще раз подчеркнем: от коронавирусной инфекции не существует лекарств с абсолютно доказанным лечебным эффектом.
Есть экспериментальные препараты, в том числе и гидроксихлорохин, который недавно завезли в республику из Китая. Но, как и у любого экспериментального лечения, гарантий выздоровления нет.
А в случае с гидроксихлорохином есть еще и ряд жестких побочных эффектов, которые могут доконать пациента.
Аппараты ИВЛ — это создание максимально идеальных условий для человека, чья иммунная система борется с вирусной атакой.
Сколько пациент остается на ИВЛ?
Ольга Светлицкая рассказывает, что респираторный дистресс-синдром требует ИВЛ не менее 7—10 дней, а то и несколько недель.
— Отсюда и исходит такая просьба или требование медработников по возможности оставаться дома. Мы умеем и неплохо лечим респираторный дистресс-синдром в нашей стране. И оборудования хватает.
Но весь вопрос заключается в том, чтобы нагрузка на систему здравоохранения была адекватной.
Человек с этим синдромом будет находиться на аппарате не день и не два — минимум неделю, а то и несколько это место будет занято.
ИВЛ — это не приговор. Достаточно большое число пациентов имеют перспективу поправиться. Безусловно, затрудняют их поправку хронические заболевания.
Если выполнять все, что говорят доктора, и вовремя все происходит, то шансы на поправку и возвращение к активной жизни достаточно велики.
Пневмония на дому — это не рискованно?
В середине апреля Минздрав выпустил приказ, согласно которому люди с легким и бессимптомным течением COVID-19, нетяжелыми и не коронавирусными пневмониями будут лечиться на дому. Не рискованный ли это шаг?
— Там же не всех отправят по домам. Группы риска не будут отправлять. Решение принимается осмысленно по ряду критериев. Если есть предпосылки, что пневмония может утяжелиться, или есть признаки, что это произойдет, то человека оставят в клинике. Будут учитываться и возраст, и сопутствующие заболевания, и анализы. У нас есть маркеры, которые говорят о вероятности тяжелого течения.
За такими пациентами будет осуществляться наблюдение, в любой момент они могут позвонить врачу. У них будет памятка по всем действиям.
— Это правильная тактика, которая используется во всех странах мира. Нагрузка на систему очень большая. И в первую очередь мы рассчитываем помочь тем, кто в нас нуждается. Я, как реаниматолог, это очень приветствую. Если у меня у каждой койки стоит аппарат ИВЛ, то я в первую очередь рассчитываю взять более тяжелых пациентов.
Аппаратов достаточно?
Ольга Светлицкая поясняет, что аппараты ИВЛ производят и в Беларуси. В клиниках стоят как отечественные, так и импортные устройства, различных марок и возможностей. Их достаточно.
— На сегодня у нас есть парк свободных аппаратов. Как реаниматологи, относимся к этому спокойно.
Как и в автомобильной индустрии, на рынке респираторной техники есть аппараты высокого и среднего класса. При большом желании вы одинаковую скорость можете развить и на Hyundai, и на Lexus. В хороших руках поедет и менее известная марка.
Аппарат ИВЛ высокого класса — это тот, в котором есть так называемый интеллектуальный режим ИВЛ. В таких есть возможность ввести массу пациента, расчетную потребность в дыхании, и он сам посчитает, сколько пациент будет дышать, с каким интервалом и так далее. Он сам определит, когда надо помочь пациенту, когда надо дать ему возможность самому вздохнуть.
Но это никак не умаляет возможности других аппаратов. Они работают так же хорошо.
— В среде анестезиологов очень развит такой принцип подставления плеча. Если что случается, работает вся бригада. Мы друг другу помогаем. Мы ждем, что кто-то придет помогать нам. Очень сложно работать в палатах, в костюмах, в масках. Очень плохо слышно, жарко. Мы нуждаемся в помощи, которая связана с уходом за пациентом.
Источник: https://tech.onliner.by/2020/04/22/skolko-provodit-pacient-na-ivl






