Демиелинизирующий процесс головного мозга: что это такое, признаки, лечение

Демиелинизирующее заболевание – патологический процесс, затрагивающий нейроны головного, спинного мозга, связанный с разрушением миелиновой оболочки. Миелин волокон ЦНС состоит из олигодендроцитов (клетки глии), образует электроизолирующую оболочку нервных волокон, покрывает аксоны (отростки) нейронов.
Структурный состав миелина – липиды (70%) и белковые соединения (30%). Скорость передачи нервных импульсов по волокнам с защитной оболочкой примерно в 10 раз выше, чем по волокнам без нее. Демиелинизирующее заболевание сопровождается ухудшением проводимости импульсов нервной системы по волокнам с разрушенной оболочкой.
Что такое демиелинизация
Демиелинизирующий процесс, протекающий в головном мозге – это такие нарушения, которые приводят к патологическому изменению структуры нервной ткани, что часто провоцирует появление неврологической симптоматики, является причиной инвалидности и летального исхода. Оболочка белого цвета представляет собой многослойную клеточную мембрану. Биотоки не способны преодолевать миелиновую оболочку.
Электрические импульсы передаются в области многочисленных перехватов Ранвье, где отсутствует миелин. Перехваты располагаются через равномерные промежутки длиной приблизительно 1 мкм. В периферической системе защитная оболочка образуется из леммоцитов (Шванновских клеток). Демиелинизация нервных волокон – поражение нервной ткани, которое приводит к большому числу заболеваний ЦНС.
Очаги демиелинизации – это такие структурные образования в головном или спинном мозге, в которых отсутствует миелин, что приводит к нарушению передачи нервных импульсов и расстройству работы нервной системы в целом. Диаметр очагов существенно варьируется, может равняться несколько миллиметров или достигать нескольких сантиметров.
Виды демиелинизирующих заболеваний
Классификация демиелинизирующих заболеваний предполагает разделение на миелинопатию и миелинокластию.
В первом случае разрушение миелина происходит из-за нарушения образования вещества, изменения его биохимического строения вследствие генетических мутаций.
Это чаще врожденная патология (бывает также приобретенная форма), признаки которой наблюдаются в раннем детстве. Наследственные миелинопатии называют лейкодистрофиями. Приобретенные миелинопатии в зависимости от причин возникновения разделяют на виды:
- Токсико-дисметаболические. Связаны с интоксикациями и нарушением обменных процессов в организме.
- Гипоксически-ишемические. Развиваются на фоне нарушения кровотока и кислородного голодания тканей мозгового вещества.
- Инфекционно-воспалительные. Спровоцированы возбудителями инфекции (патогенные или условно-патогенные микроорганизмы).
- Воспалительные. Неинфекционной этиологии (протекают без участия инфекционного агента).
- Травматические. Возникают вследствие механических повреждений мозговых структур.
При миелинокластии синтез миелина протекает нормально, клетки оболочки разрушаются под воздействием внешних и внутренних патогенных факторов. Разделение условно, потому что миелинопатия нередко прогрессирует под влиянием негативных внешних факторов, в то время как миелинокластия обычно возникает у пациентов с предрасположенностью к повреждениям миелина.
Демиелинизирующие заболевания делятся по локализации очагов на виды, которые поражают ЦНС или периферическую нервную систему (ПНС). Болезни, которые развиваются в структурах ЦНС, включают рассеянный склероз, лейкоэнцефалопатии, лейкодистрофии, склерозы Бало (концентрический) и Шильдера (диффузный).
Повреждение оболочек волокон в составе ПНС провоцирует развитие заболеваний: амиотрофия Шарко-Мари-Тута, синдром Гийена-Барре. Примеры приобретенных миелинопатий: синдромы Сусака и CLIPPERS. Часто встречающаяся воспалительная миелинопатия неинфекционной этиологии – рассеянный склероз.
К этой группе относят достаточно редкие разновидности склероза: рассеянный энцефаломиелит, псевдотуморозную демиелинизацию, геморрагический лейкоэнцефалит, склерозы Бало и Шильдера.
К инфекционно-воспалительным формам относят ВИЧ-энцефалит, склерозирующий панэнцефалит, цитомегаловирусный энцефалит.
Пример токсико-метаболической формы – демиелинизирующий синдром осмотического типа, пример гипоксически-ишемической формы – синдром Сусака.
Основные симптомы
Демиелинизация – это такая патология, которая всегда проявляется неврологическим дефицитом, что позволяет заподозрить начавшийся процесс разрушения миелина, если неврологическая симптоматика появилась без очевидных причин. Демиелинизирующий процесс всегда протекает с участием иммунной системы, приводит к атрофии тканей мозга – головного и спинного, расширению желудочков.
Симптомы демиелинизации зависят от вида заболевания, причин возникновения и локализации очага в головном, спинном мозге или в структурах ПНС.
При незначительном поражении мозгового вещества (до 20%), симптоматика может отсутствовать, что связано с полной компенсацией функций. Задачи, возложенные на поврежденные нервные волокна, выполняют здоровые ткани.
Неврологические симптомы обычно появляются в случаях, когда объем поврежденной нервной ткани превышает 50%. Общие признаки:
- Атаксия (расстройство согласованности при работе группы мышц).
- Парезы, параличи.
- Мышечная гипотония (слабость в мышцах).
- Псевдобульбарный синдром (дизартрия – нарушение произношения из-за расстройства иннервации элементов речевого аппарата, дисфагия – затруднения при глотании, дисфония – изменение высоты, тембра, силы голоса).
- Зрительная дисфункция (нистагм – непроизвольные колебания глазных яблок, ухудшение остроты зрения, выпадение полей обзора, размытость, нечеткость картинки, искажение цвета).
- Изменение кожной чувствительности, парестезия (онемение, покалывание, зуд, жжение).
- Тонические спазмы, преимущественно в области конечностей.
- Дисфункция мочевого пузыря, кишечника.
Нейропсихологические нарушения связаны с ухудшением памяти и мыслительной деятельности, изменением личности и поведения.
У пациентов часто развиваются неврозы, слабоумие органического генеза, астенический синдром, депрессия, реже эйфория.
Больные подвержены резкой смене настроения, у них отсутствует критический анализ собственного поведения, что на фоне слабоумия приводит к многочисленным проблемам в быту.
Причины возникновения
Демиелинизирующие болезни, поражающие центральную и периферическую нервные системы, чаще развиваются на фоне генетической предрасположенности. У пациентов часто встречается сочетание определенных генов, которое провоцирует сбои в работе иммунной системы. Другие причины:
- Аутоиммунные и генетические патологии.
- Прием антипсихотических препаратов (нейролептиков).
- Хронические и острые интоксикации.
- Ионизирующее облучение, солнечная радиация.
- Перенесенные вирусные и бактериальные инфекции.
- Особенности питания.
Считается, что наиболее подвержены развитию патологии представители европеоидной расы, проживающие в северных географических широтах.
Провоцирующими факторами являются травмы в области головы и позвоночника, частые стрессовые ситуации, вредные привычки.
Риск заболеть повышается в связи с вакцинацией против оспы, гриппа, кори, коклюша, дифтерии, гепатита типа B и других инфекционных болезней.
Распространенные заболевания
Рассеянный склероз – демиелинизирующее, аутоиммунное заболевание с хроническим течением, поражающее главные элементы нервной системы (головной и спинной мозг).
В ходе прогрессирования патологии происходит замещение нормальных мозговых структур соединительной тканью. Очаги появляются диффузно. Средний возраст пациентов составляет 15-40 лет.
Распространенность – 30-70 случаев на 100 тысяч населения.
Геморрагический лейкоэнцефалит, протекающий в острой форме, развивается вследствие повреждения мелких элементов сосудистой системы.
Часто определяется как постинфекционное осложнение с выраженной аутоиммунной реакцией.
Характеризуется быстрым прогрессированием воспалительного процесса и многочисленными очаговыми поражениями мозговой ткани, сопровождается отеком мозга, появлением очагов кровоизлияния, некрозом.
Предшественником патологии обычно являются заболевания верхних дыхательных путей инфекционной этиологии. Спровоцировать болезнь также могут вирусы гриппа и Эпштейна-Барр или сепсис. Обычно приводит к летальному исходу. Смерть наступает из-за отека мозга в течение 3-4 дней с момента появления первых симптомов.
Для некротизирующей энцефалопатии, протекающей в острой форме, свойственно многоочаговое, симметричное поражение структур головного мозга демиелинизирующего характера. Сопровождается отеком тканей, некрозом и возникновением очагов геморрагии. В отличие от геморрагического лейкоэнцефалита, не обнаруживаются клетки, указывающие на воспалительный процесс – нейтрофилы.
Часто развивается на фоне вирусной инфекции, проявляется эпилептическими припадками и помрачением сознания.
В цереброспинальной жидкости отсутствует плеоцитоз (аномально повышенная концентрация лимфоцитов), увеличена концентрация белковых соединений.
В сыворотке крови выявляется повышенная концентрация аминотрансферазы. Развивается спорадически (единично) или вследствие наследственной генной мутации.
Псевдотуморозная демиелинизация проявляется общемозговой и очаговой церебральной симптоматикой. В 70% случаев сопровождается отеком мозгового вещества с повышением значений внутричерепного давления. Очаги демиелинизации обнаруживаются в белом веществе в ходе исследования МРТ головного мозга с использованием контрастного вещества.
Склероз Бало (концентрический) проявляется болями в области головы, патологическим изменением поведения, когнитивными расстройствами, эпилептическими приступами, гемисиндромами (неврологические нарушения в одной половине тела). Течение патологии клинически напоминает развитие внутримозговой опухоли. Очаги поражения ткани чаще наблюдаются в белом веществе.
В цереброспинальной жидкости обнаруживается лимфоцитарный плеоцитоз, повышенная концентрация белковых соединений. Нередко наблюдается присутствие олигоклональных антител в меньшем количестве, чем при обычном рассеянном склерозе. МРТ-исследование показывает типичные для рассеянного склероза признаки поражения мозговой ткани.
На снимках отчетливо видны множественные кольцевидные очаги демиелинизации в белом веществе, чаще в лобных долях головного мозга, окруженные характерными участками ремиелинизации (восстановления нормального миелина). В большинстве случаев наступает летальный исход в течение нескольких недель или месяцев острого течения патологии. При ранней диагностике прогноз более благоприятный.
Диагностика
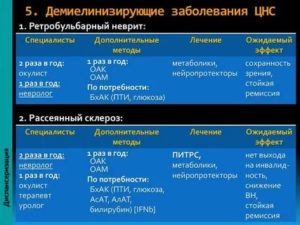
При отсутствии характерной симптоматики на ранних стадиях течения, очаги поражения белого вещества часто становятся случайной находкой во время проведения диагностического обследования по другому поводу. В ходе личного осмотра у невролога по шкале FSS (состояние функциональных систем) определяется степень нарушения проводящих функций мозга.
Основной метод инструментальной диагностики – нейровизуализация. Очаги демиелинизации, расположенные в головном мозге, преимущественно выявляются при помощи исследования МРТ, на снимках отчетливо видны участки пораженной ткани диаметром не меньше 3 мм. Очаги демиелинизации в структурах ПНС обнаруживаются в ходе электромиографии. Ангиография показывает степень повреждения сосудов.
Методы лечения
Болезнь неизлечима. Усилия врачей направлены на устранение симптоматики и улучшение качества жизни пациента. Лечение демиелинизирующих заболеваний, поразивших головной мозг, назначают в зависимости от вида и характера течения. Обычно показаны фармацевтические средства, нейтрализующие проявления неврологических синдромов. Симптоматическая терапия включает препараты:
- Обезболивающие.
- Седативные, успокоительные.
- Нейропротекторные, ноотропные.
Чтобы лечить быстро прогрессирующие формы рассеянного склероза, применяют пульс-терапию кортикостероидами. Внутривенное введение больших доз препарата нередко не дает желаемого результата.
В случае положительной реакции после курса внутривенного введения, кортикостероиды назначают перорально для предотвращения рецидивов.
Кортикостероиды могут комбинироваться с другими иммуносупрессивными (подавляющими иммунитет) лекарствами и цитостатиками.
В 40% случаев резистентные к кортикостероидной терапии пациенты положительно реагируют на плазмаферез (забор, очищение и повторное введение крови в кровоток). Описаны случаи эффективного лечения склероза Бало иммуноглобулинами человека. Терапия народными средствами малоэффективна. Параллельно с медикаментозным лечением больным показана диета, физиопроцедуры, массаж, лечебная гимнастика.
Прогноз
Прогноз выживаемости зависит от вида патологии, характера течения и объема повреждения мозгового вещества. Возможно частичное или полное восстановление функций мозга.
Демиелинизирующие заболевания, поражающие структуры ЦНС и ПНС, связаны с разрушением оболочки, окружающей нервные волокна. На начальных стадиях заболевания могут протекать бессимптомно. Прогноз при ранней диагностике более благоприятный. Болезнь не поддается полному излечению, часто приводит к инвалидности и смерти больного.
Источник: https://golovmozg.ru/zabolevaniya/demieliniziruyushhij-protsess-golovnogo-mozga
Беременность и рассеянный склероз: риски и прогнозы
Заболевание характеризуется процессом демиелинизации и разрушения аксонов. В результате нервный импульс не проходит к другим нейронам и органам. Человек теряет чувствительность, у него нарушаются движения.
В ходе развития патологии наблюдаются эпизоды обострения и ремиссии. От особенностей их сочетания зависит исход и прогноз болезни.
Причины, которые ведут к развитию нервно-мышечной патологии, до конца не выяснены. Основными версиями считается генетическая и инфекционная. При попадании в организм вирусов определенного типа начинается выработка антител. Однако по какой-то причине организм воспринимает и белки, из которых состоит миелиновая оболочка нейронов, как эти вирусы и начинает их уничтожать.
Провоцируют заболевание черепно-мозговые травмы, повреждения позвоночника, стресс, переутомление, курение, инфекционные болезни, вакцина против гепатита B, интоксикации.
Исследователями отмечается негативное влияние нарушения обмена веществ вследствие неправильного питания и места проживания.
Симптомы рассеянного склероза
Заболевание характеризуется постепенным нарастанием остроты и разнообразия проявлений. Обычно на первых этапах развития появляются нарушения зрения, в дальнейшем присоединяются другие симптомы:
- двигательные нарушения;
- возникновение непроизвольных движений;
- ухудшение чувствительности;
- недержание;
- половые дисфункции;
- снижение интеллектуальных способностей;
- склонность к депрессии.
Рассеянный склероз при беременности
Многие задают вопрос, можно ли рожать при рассеянном склерозе. Заболевание влияет на течение беременности не более чем у 10% женщин, в основном в первом триместре. На этот период приходится до 65% эпизодов. У некоторых девушек, страдающих от рассеянного склероза, отмечается ухудшение ситуации перед родами.
В остальных случаях на протяжении всего срока наблюдается ремиссия. Вероятность выкидыша и преждевременных родов у таких девушек не выше, чем у здоровых. Отмечено, что обострения в этот период протекают намного легче и быстрее.
Улучшение состояния связывают с двумя причинами. Происходит генетически обусловленное снижение иммунитета – уменьшается уровень защиты от белков миелина. Этому способствует также изменение гормонального фона.
Зачатие и вынашивание противопоказано только при тяжелых случаях. Однако в этих ситуациях оно часто невозможно из-за нарушения работы половых органов.
Основным фактором, негативно сказывающимся на течении беременности при рассеянном склерозе, является психоэмоциональное состояние женщины.
Изменение гормонального фона в период ожидания способствует возникновению депрессии, лабильности настроения. Именно эти симптомы проявляются при болезни.
Своему эмоциональному состоянию девушке нужно уделять особое внимание и быть готовой к возможному увеличению вероятности развития депрессии и апатии.
Планирование
Если у женщины диагностирован рассеянный склероз, к планированию зачатия нужно подходить внимательно. Важно проконсультироваться с врачом, скорректировать тактику лечения, проанализировать симптомы, влияние, последствия. Будет лучше, если зачатие произойдет во время ремиссии.
При планировании рекомендуется проанализировать свое состояние и возможность заботы о ребенке после его рождения.
Использование лекарственных средств
Самой большой опасностью, связанной с рассеянным склерозом при беременности, считается использование лекарств. Большинство из них противопоказано женщинам, ожидающим рождения ребенка. К ним относятся лекарства: интерфероны, иммуносупрессоры, глатирамера ацетат.
Гормональные препараты применяют только при наличии жизненно важных показаний. Особенно это касается первого триместра.
Риск возникновения рассеянного склероза у ребенка
Заболевание обусловлено наследственными факторами, поэтому исключать риска развития патологии у ребенка, если мама или папа больны, нельзя. Однако по статистике исследователей, вероятность того, что дети рождаются с рассеянным склерозом, невысока.
Считается, что если болезнь диагностирована, риск ее появления у малыша составляет 5%. В остальных случаях при отсутствии других патологий маму ждет рождение здорового ребенка.
Роды
Рассеянный склероз не является показанием для кесарева сечения. Врачи назначат этот способ родоразрешения при наличии других заболеваний или факторов, осложняющих течение беременности. Исключение составляют случаи нарушения чувствительности.
Важно предупредить врачей родильного дома о заболевании. Одно из проявлений рассеянного склероза – повышенная утомляемость, важно внимательно отслеживать течение родового процесса.
После родов
Обострения патологии после родов возникают в среднем у трети женщин и связаны с нормализацией гормонального фона. В основном они происходят при тяжелом течении болезни, связанном с частыми обострениями до беременности и предрасположенностью к инвалидности.
Основным риском осложнения в послеродовой период остаются психоэмоциональные нарушения.
Лактация при рассеянном склерозе не противопоказана, однако советуют кормить малыша не дольше 6 месяцев.
Многим женщинам рассеянный склероз кажется приговором, не позволяющим иметь ребенка. Только тяжелое течение болезни считают противопоказанием к зачатию. В остальных случаях при соблюдении рекомендаций врачей беременеть и родить малыша возможно. Важно трезво оценивать свои возможности по заботе о ребенке после его рождения.
Для подготовки статьи использовались следующие источники:Муравин А. И., Бойко А. Н., Мурашко А. В., Попова Е. В.
Ретроспективный анализ течения беременности и родов у пациенток с рассеянным склерозом // Журнал Архив акушерства и гинекологии им. В. Ф. Снегирева — 2015.Муравин А. И., Бойко А. Н., Попова Е. В., Мурашко А. В.
Влияние беременности на течение рассеянного склероза // Журнал Медицинский совет — 2015.
Источник: https://neuromed.online/beremennost-i-rasseyannyy-skleroz/
Демиелинизирующее заболевание головного мозга и ЦНС

История изучения демиелинизирующих заболеваний восходит к выдающемуся французскому неврологу Жану – Мартену Шарко. Незадолго до отмены крепостного права в Российской империи, в 1856 году, он выделил особые признаки заболевания, которое получило название «рассеянный склероз». Позже выяснилось, что в основе этого и целого ряда других болезней лежат особые изменения белого вещества.
Это поражение получило название «демиелинизация». Что это такое? Это патологический процесс, при котором начинается разрушение миелиновой оболочки проводящих путей центральной нервной системы.
Главным заболеванием из этой группы с наибольшей частотой встречаемости был и остается рассеянный склероз. Его распространенность в мире и характер поражения нервной системы являются объектом изучения во многих странах.
Расскажем о том, что такое демиелинизирующая патология центральной нервной системы, как она начинается, какими заболеваниями она представлена у взрослых и детей, и как она лечится.
Демиелинизирующие заболевания нервной системы
Существуют следующие виды демиелинизирующих заболеваний:
- к демиелинизирующим заболеваниям центральной нервной системы относится рассеянный склероз. Демиелинизирующее заболевание рассеянный склероз – это наиболее часто встречающаяся патология. Рассеянный склероз характеризуется разнообразной симптоматикой. Первые симптомы появляются в возрасте 20-30 лет, чаще болеют женщины. Рассеянный склероз диагностируется по первым признакам, которые впервые описал врач-психиатр Шарко – непроизвольные колебательные движения глаз, дрожание, скандированная речь. Также у пациентов отмечается задержка мочеиспускания или очень частое мочеиспускание, отсутствие брюшных рефлексов, бледность височных половин дисков зрительных нервов;
- ОДЭМ, или острый рассеянный энцефаломиелит. Начинается остро, сопровождается выраженными общемозговыми расстройствами и проявлениями инфекции. Заболевание часто возникает после воздействия бактериальной или вирусной инфекции, может развиться спонтанно;
- диффузно-диссеминированный склероз. Характеризуется поражением спинного и головного мозга, проявляется в виде судорожного синдрома, апраксии, нарушений психики. Смерть наступает в период от 3 до 6-7 лет с момента диагностирования заболевания;
- болезнь Девика, или острый оптиконевромиелит. Заболевание начинается как острый процесс, протекает тяжело, прогрессирует, поражая зрительные нервы, что вызывает полную или частичную потерю зрения. В большинстве случаев наступает летальный исход;
- болезнь Бало, или концентрический склероз, энцефалит периаксиальный концентрический. Начало заболевания острое, сопровождается лихорадкой. Патологический процесс протекает с параличами, зрительными нарушениями, эпилептическими припадками. Течение заболевания быстрое – смерть наступает через несколько месяцев;
- лейкодистрофии – в этой группе находятся заболевания, которые характеризуются поражением белого вещества мозга. Лейкодистрофии относятся к наследственным заболеваниям, в результате дефекта генов нарушается формирование миелиновой оболочки нервов;
- прогрессирующая мультифокальная лейкоэнцефалопатия характеризуется снижением интеллекта, эпилептическими припадками, развитием деменции и другими расстройствами. Продолжительность жизни больного не более 1 года. Заболевание развивается в результате снижения иммунитета, активации вируса JC (полиомавируса человека 2), часто обнаруживается у больных ВИЧ-инфекцией, после трансплантации костного мозга, у болеющих злокачественными заболеваниями крови (хронический лимфолейкоз, болезнь Ходжкина);
- диффузный периаксиальный лейкоэнцефалит. Наследственное заболевание, чаще поражает мальчиков. Вызывает расстройство зрения, слуха, речи, другие нарушения. Быстро прогрессирует – продолжительность жизни чуть больше года;
- синдром осмотической демиелинизации – встречается очень редко, развивается в результате нарушения электролитического баланса и ряда других причин. Быстрый рост уровня натрия приводит к потере клетками мозга воды и различных веществ, становится причиной разрушения миелиновых оболочек нервных клеток мозга. Поражается один из задних отделов мозга – Варолиев мост, наиболее чувствительный к миелинолизу;
- миелопатии – общий термин для поражений спинного мозга, причины которых разнообразные. К этой группе относятся: спинная сухотка, болезнь Канавана, другие заболевания. Болезнь Канавана – генетическое, нейродегенеративное аутосомно-рецессивное заболевание, поражает детей, вызывает повреждение нервных клеток головного мозга. Заболевание чаще всего диагностируется у евреев ашкенази, проживающих в Восточной Европе. Спинная сухотка (локомоторная атаксия) – это поздняя форма нейросифилиса. Заболевание характеризуется поражением задних столбов спинного мозга и спинальных нервных корешков. Заболевание имеет три стадии развития с постепенным нарастанием симптомов поражения нервных клеток. Нарушается координация при ходьбе, больной легко теряет равновесие, часто нарушается работа мочевого пузыря, появляется боль в области нижней конечности или в нижней части живота, падает острота зрения. Самая тяжелая третья стадия характеризуется утратой чувствительности мышц и суставов, арефлексией сухожилий ног, развитием астереогноза, больной не может передвигаться;
- синдром Гийена-Барре – встречается в любом возрасте, относится к редкому патологическому состоянию, которое характеризуется поражением периферических нервов организма собственной иммунной системой. В тяжелых случаях происходит полный паралич. В большинстве случаев больные полностью выздоравливают при адекватном лечении;
- невральная амиотрофия Шарко-Мари-Тута. Хроническое наследственное заболевание, которое характеризуется прогрессированием, поражает периферическую нервную систему. В большинстве случаев происходит разрушение миелиновой оболочки нервных волокон, существуют формы заболевания, при которых обнаруживается патология осевых цилиндров в центре нервного волокна. В результате поражения периферических нервов происходит угасание сухожильных рефлексов, атрофия мышц нижних, а затем верхних конечностей. Заболевание относится к прогрессирующим хроническим наследственным полиневропатиям. В эту группу входят: болезнь Рефсума, синдром Русси-Леви, гипертрофическая невропатия Дежерина-Сотта и другие редкие заболевания.
Острый рассеянный энцефаломиелит
В отличие от рассеянного склероза энцефаломиелит носит преходящий характер, при грамотной терапии очаги демиелинизации подвергаются обратному процессу. Главной причиной возникновения считается перенесенная вирусная инфекция, а на МРТ будут наблюдаться очаги демиелинизации без соединительнотканных изменений.
Если провести магнитно-резонансную томографию через полгода, то очагов либо не будет, либо они останутся, что говорит о новом дебюте энцефаломиелита, а не о рассеянном склерозе, так как при РС через это время образовались бы рубцовые изменения. Для достоверности МРТ повторяют еще через несколько месяцев.
В пользу энцефаломиелита говорит большое количество белка в ликворе и аномальное количество в нем лимфоцитов.
ПОХОЖИЕ МАТЕРИАЛЫ: Признаки и причины кардионевроза
Генетические демиелинизирующие заболевания
Когда происходит повреждение нервной ткани, организм отвечает реакцией – разрушением миелина. Заболевания, которые сопровождаются разрушением миелина, подразделяются на две группы – миелинокластии и миелинопатии. Миелинокластии – это разрушение оболочки под воздействием внешних факторов.
Миелинопатия – это генетически обусловленное разрушение миелина, связанное с биохимическим дефектом строения оболочки нейронов.
В то же время, такое распределение на группы считается условным – первые проявления миелинокластии могут говорить о предрасположенности человека к заболеванию, а первые проявления миелинопатии могут быть связаны с повреждениями под воздействием внешних факторов.
Рассеянный склероз считают заболеванием людей с генетической предрасположенностью к разрушению оболочки нейронов, с нарушением метаболизма, недостаточностью иммунной системы и наличием медленной инфекции.
К генетическим демиелинизирующим заболеваниям относятся: невральная амиотрофия Шарко-Мари-Тута, гипертрофическая невропатия Дежерина-Сотта, диффузный периаксиальный лейкоэнцефалит, болезнь Канавана и многие другие заболевания. Генетические демиелинизирующие заболевания встречаются реже, чем демиелинизирующие заболевания с аутоиммунным характером.
Оптикомиелит Девика
Демиелинизация при этом недуге происходит в зрительных нервных волокнах. Для этой болезни свойственны такие признаки:
- Ухудшение зрения, вплоть до полной потери;
- Повреждение спинного мозга, сопровождающиеся частичным параличом, тазовыми сбоями и неспособностью вести обычный образ жизни;
- Омертвление тканей спинного мозга.
Такая болезнь крайне редко диагностируется и возникает она только во взрослом возрасте. Страдает преимущественно женский пол и представители монголоидной расы.
У оптикомиелита Девика прогноз достаточно неутешительный, ведь по статистике лишь 1/3 больных живет более 5 лет с момента обнаружения первых признаков болезни.
Диагностируется болезнь по возникающей симптоматике и результатам МРТ, на которых будут видны места демиелинизации в зрительных нервных волокнах и в спинном мозге.
Демиелинизирующие заболевания ЦНС: код по МКБ 10
Демиелинизирующие заболевания головного мозга МКБ 10 имеют коды:
- G35-G37 – демиелинизирующие болезни центральной нервной системы;
- G35 – рассеянный склероз;
- G37 – другие демиелинизирующие болезни центральной нервной системы. Болезни разные;
- G37.9 – демиелинизирующая болезнь центральной нервной системы неуточненная.
Болезни нервной системы проходят в МКБ 10 под кодом G00-G99. Специалисты считают классификацию по МКБ 10 недостаточно совершенной.
Была создана еще одна шкала инвалидизации, которую используют при рассеянном склерозе – EDSS. Такая шкала оценивает все состояния при рассеянном склерозе – походку, равновесие, параличи, самообслуживание и другие факторы.
Чтобы пользоваться шкалой врач для оценки состояния пациента сдает специальный экзамен.
Симптомы
К основным проявлениям демиелинизирующего заболевания нервной системы относят:
- Двигательные нарушения. Возникают парезы, тремор, непроизвольные движения, повышается ригидность мышц. Наблюдаются нарушения координации движений, глотания.
- Неврологические. Могут возникать эпилептические приступы.
- Потеря чувствительности. Больной неправильно воспринимает температуру, вибрацию, давление.
- Внутренние органы. Отмечается недержание мочи, дефекации.
- Психоэмоциональные нарушения. У больных отмечают сужение интеллекта, галлюцинации, повышается забывчивость.
- Зрительные. Обнаруживается расстройство зрения, нарушается восприятие цветов, яркости. Они часто появляются первыми.
- Общее самочувствие. Человек быстро устает, становится сонливым.
Демиелинизирующие заболевания нервной системы: классификация
Демиелинизирующие заболевания (ДЗ) выделяют первичные (острый рассеянный энцефаломиелит, клинические формы – полиэнцефалит, энцефаломиелополирадикулоневрит, оптикомиелит, диссеминированный миелит, оптикоэнцефаломиелит) и вторичные (вакцинальные – развиваются при вакцинации АКДС, КДС, атирабической вакциной; параинфекционные — энцефаломиелит при гриппе, коклюше, кори, ветряной оспе, других заболеваниях).
Подострые формы заболевания проявляются в виде заболеваний:
- рассеянный склероз. Клинические формы – цереброспинальная и спинальная, оптическая, церебральная, стволовая, мозжечковая;
- хронические формы ДЗ – энцефалит Даусона, Деринга, Петте, Ван Богарта, периаксиальный диффузный лейкоэнцефалит Шильдера;
- ДЗ с поражением преимущественно периферических нервов – инфекционные полирадикулоневропатии, инфекционно-аллергический первичный полирадикулоневрит Гийена-Барре, токсические полинейропатии, диабетическая и дисметаболическая полинейропатия.
Болезнь Гийена-Барре
Для болезни Гийена-Барре свойственны такие симптомы:
- Общая слабость;
- Ухудшение чувствительности в нижних и верхних конечностях;
- Проблемы с ходьбой;
- Ослабление и паралич дыхательных мышц;
- Нарушение функций тазовых органов.
Последний из перечисленных симптомов часто приводит к смерти от удушья. Курс лечения обычно достаточно долгий и может достигать 2-3 лет. Больные при этом имеют большие шансы на получение инвалидности.
Диагностируется болезнь клинически, то есть основываясь на признаках патологического процесса, так как демиелинизация происходит в периферическом отделе нервной системы.
На МРТ мозга никакие повреждения не выявляются.
Лечение демиелинизирующих заболеваний нервной системы
Лечение демиелинизирующего заболевания зависит от типа заболевания и степени его тяжести, относится к длительным и сложным процессам.
Помимо медикаментозного лечения, больному назначают диету, рекомендуют соблюдать строгий распорядок дня, режим сна и бодрствования, регулярно проходить курс массажа, заниматься лечебной физкультурой.
Каждый пациент с демиелинизирующим заболеванием требует индивидуального подхода, поддерживающая терапия пациентов с демиелинизирующим заболеванием занимает долгие годы.
Источник: https://quattro-leto.ru/bolezni/demieliniziruyushchie-zabolevaniya-nervnoj-sistemy.html
Признаки и лечение демиелинизирующего заболевания головного мозга

Патологическое состояние организма, при котором происходит уничтожение миелина мозга, принято называть демиелинизацией. Данное состояние считается опасным, потому как оно отражается на функционировании организма в целом. В последнее время всё больше людей обращаются с жалобами на характерные симптомы, после чего у них диагностируется демиелинизирующее заболевание головного мозга.
Патология центральной нервной системы встречается и у детей, и у взрослых, поэтому в группу риска входит любой человек. Подобную болезнь нельзя полностью вылечить, но можно ослабить её проявления и замедлить развитие.
Что это
Демиелинизирующие заболевания – это патологические состояния, при которых происходит атрофия оболочки нервных волокон. Возникает разрушение нейронных связей, а также наблюдаются проблемы с проводниковой функцией головного мозга. Данный диагноз может быть поставлен человеку любого возраста и пола, и во всех случаях он несёт опасность для жизни.
Как известно, нейроны обладают длинными отростками, покрытыми миелиновой оболочкой. В нормальном состоянии они могут быстро и правильно передавать нервные импульсы. Когда миелин начинает разрушаться, отросток теряет сообщение с иными нейронами, либо данный процесс становится затруднительным. Как итог, наносится вред той области, которая имеет прямую связь с патологическим нервом.
При разрушении миелина могут возникнуть разнообразные симптомы, которые будет сложно игнорировать. Нельзя дать однозначный прогноз демиелинизирующего процесса, потому как многое зависит от формы недуга, локализации поражения и значимости разрушенной структуры. Из этого можно сделать вывод, что пациенты с данным диагнозом могут прожить разное время.
Если вовремя начать лечение, тогда демиелинизирующее заболевание головного мозга можно приостановить.
Основные причины появления патологии
Существует немало поводов, из-за которых может появиться демиелинизирующий процесс. Есть причины, которые зависят от образа жизни человека, но есть и такие факторы, на которые никак невозможно повлиять.
Естественно, если пациент в силах избежать неблагоприятных поводов, то он должен позаботиться о сохранении своего здоровья. Следует понимать, что именно приводит к возникновению патологического процесса.
Провоцирующие факторы:
- Различные вирусные инфекции, такие как корь и краснуха.
- Плохая наследственность. Дефекты связаны с образованием миелиновой оболочки.
- Прохождение вакцинации от гепатита.
- Постоянный стресс.
- Вредные привычки, например, злоупотребление спиртными напитками, приём наркотиков и курение.
- Проблемы с метаболизмом.
- Различные сильные интоксикации ядовитыми продуктами, а также вредными веществами, например, ацетоном или краской.
- Появление и развитие новообразований.
- Аутоиммунная болезнь, приводящая к разрушению миелиновой оболочки.
Независимо от причины, демиелинизация головного мозга крайне опасна, она требует врачебного наблюдения. Нельзя патологию пускать на самотек, потому как это приведёт к серьёзным осложнениям.
Разновидности
Демиелинизация головного мозга разделяется на два вида, которые имеют значительные отличия. У людей встречается миелинокластия, а также миелинопатия. В первом случае происходит разрушение уже образовавшегося полноценного миелина из-за появившихся негативных факторов.
При миелинопатии происходит уничтожение дефектного миелина, который считается недоразвитым. Обе патологии способны затрагивать ВНС, а также ЦНС. Для лучшего понимания ситуации следует знать заболевания, которые приводят к демиелинизирующему процессу:
- Рассеянный склероз. Он является одним из наиболее частых и известных недугов, который воздействует на отделы центральной нервной системы.
- Болезнь Марбурга. Она является острой вирусной патологией, при которой отмечается значительная интоксикация организма. Опасность недуга в том, что он поражает различные органы, а также часто заканчивается летальным исходом.
- Диссеминирующий энцефаломиелит острого вида. Определяется как воспалительный процесс, вызванный инфекцией, либо проведённой вакцинацией. Затрагивает центральную нервнуюсистему и способствует образованию очагов демиелинизации.
- Заболевание Девика. Оно также называется оптикомиелитом, поражает зрительный нерв и спинной мозг. Для недуга характерно возникновение воспалительного процесса, который и приводит к разрушению миелина.
- Мультифокальная лейкоэнцефалопатия. При данной патологии поражается белое вещество мозга и провоцируется слабоумие. Возникнуть болезнь может из-за проблем с сосудами, вирусов, а также в связи с нарушением кровоснабжения головы.
Демиелинизирующие заболевания нервной системы имеют различные симптомы. При их появлении необходимо обратиться к врачу для дальнейшей диагностики. Если не назначить своевременно лечение, тогда патологические процессы способны значительно сократить срок жизни.
Признаки
Когда возникают очаги демиелинизации, симптомы можно заметить уже на начальных стадиях. Поначалу их можно спутать с другими патологиями, либо объяснить внешними раздражителями. Из-за этого не все люди сразу идут к врачу, потому как не понимают, насколько серьёзными являются негативные проявления.
Основные симптомы демиелинизирующих заболеваний головного мозга:
- Появление хронической усталости, человеку не удаётся отдохнуть. Наблюдается высокая утомляемость.
- Проблемы с мелкой моторикой. Пациент может страдать от тремора конечностей, а также утратить их чувствительность.
- Патологии внутренних органов. Часто демиелинизирующие болезни центральной нервной системы приводят к проблемам с органами малого таза. Человек может страдать от недержания каловых масс, либо от неконтролируемого мочеиспускания.
- Тревожат неврологические нарушения. Способна нарушаться координация, возможно появление припадков эпилепсии. Конкретные симптомы будут зависеть от того, какая область головного мозга повреждена.
- Расстройства психики. Когда происходит поражение мозга, нередко возникают проблемы с эмоциональным состоянием пациента. Психические расстройства несложно заметить, потому как они выражаются в повышенной забывчивости, в появлении галлюцинаций, а также в снижении умственной способности.
Во многом данные симптомы напоминают слабоумие и иные расстройства психики, из-за чего бывает сложно поставить диагноз.
Если демиелинизирующие заболевания ЦНС потревожили в раннем возрасте, тогда у ребенка может присутствовать отставание в развитии. Также он начинает вести себя неадекватно, возможна чрезмерная депрессивность, агрессия, апатия.
Данные проявление в сумме с другими симптомами дают повод заподозрить у себя демиелинизирующие болезни центральной нервной системы. Для того чтобы поставить точный диагноз, придётся пройти ряд обследований.
Методы диагностики
Недостаточно знать проявления болезни для того, чтобы узнать точный диагноз. Даже опытный врач не сможет однозначно сказать, какой недуг вызвал у человека ряд отклонений. Очаги демиелинизации головного мозга можно выявить при проведении исследований. Врач сам направит на нужные процедуры, а затем по результатам поставит диагноз.
Нередко пациентам назначается магнитно-резонансная томография, которая является популярной процедурой при подозрениях на патологии головного мозга. С её помощью можно понять, существуют ли патологические очаги, где они находятся, а также какое имеют количество.
Также назначают электронейромиографию, благодаря которой тоже можно выявить локализацию заболевания. Также данная процедура поможет определить стадию распада нервной структуры.
Существует также новый метод диагностики, который используется при подозрениях на демиелинизацию головного мозга. С его помощью можно проанализировать процесс проведения нервных импульсов благодаря записи электрической активности головной области. Если структура будет демиелинизировать, тогда такой вариант исследования позволит узнать немало важной информации.
Способы терапии
Демиелинизирующие болезни центральной нервной системы на данный момент не поддаются лечению. Именно поэтому терапия направлена на замедление развития патологии, а также на борьбу с аутоиммунными процессами. В задачу врача, помимо этого, входит уменьшение симптомов недуга.
Нельзя однозначно сказать, какое лечение будет эффективным для конкретного пациента. Способ терапии подбирается индивидуально в зависимости от состояния здоровья и от реакции организма на лечение.
Нередко людям предлагают использовать лекарство, содержащее интерферон. Он действует на иммунную систему и убирает антитела, которые имеются в крови пациента. Средство нужно вводить под кожу, либо в вену. Длительный курс лечения поспособствует тому, что уменьшится риск быстрого прогрессирования недуга.
Гормоны нужно принимать для того, чтобы устранить агрессивные биохимические соединения, которые рушат нейронную оболочку.
Плазмафарез назначается для фильтрации ликвора, который помогает удалять ненужные антитела из сосудов головного мозга. Ноотропы применяются для устранения симптомов и защиты ЦНС от патологии.
Благодаря им происходит стимуляция умственных процессов, а также средства предупреждают гибель нейронов.
Нередко прописываются противовоспалительные препараты, которые эффективны при данном отклонении. Они нужны для того, чтобы замедлить реакцию организма на воспаленные ткани. Также лекарства способствуют тому, что сосудистая сеть нервной системы перестаёт быть чрезмерно проницаемой для аутоиммунных комплексов.
Демиелинизирующие болезни хоть и не излечиваются полностью, однако поддаются коррекции. Если вовремя начать лечиться, тогда можно замедлить патологические изменения и ослабить симптомы. Пациентам стоит пересмотреть свой образ жизни и избавиться от вредных привычек, улучшить питание. Профилактические меры в комплексе с лечением поспособствуют улучшению самочувствие при демиелинизирующих патологиях мозга.
Источник: https://nevrology.net/sindromy-i-zabolevaniya/patologii-golovnogo-mozga/demieliniziruyushhee-zabolevanie.html






