Во влагалище шишка
В большинстве случаев шишка во влагалище или в области наружных половых органов не представляет опасности для жизни и здоровья женщины. Лечение зависит от причин патологии, общей клинической картины и размеров новообразования.
Шишка во влагалище
Появление объемных уплотнений в интимной области у женщин является распространенной гинекологической проблемой.
Чаще всего такие образования не представляют серьезной опасности и хорошо поддаются лечению.
Рассмотрим, признаком каких заболеваний может являться шишка во влагалище или на наружных половых органах.
Причины появления новообразований
Понятие «шишка во влагалище» включает в себя любое опухолевидное образование, располагающееся на внутренней поверхности влагалища, половых губах, промежности. Выделяют две группы причин, приводящих к развитию нарушения.
Физиологические причины
Почти в 70% случаях появление любых неоднородностей в области половых органов связано с естественными процессами в организме и не требует обязательного медикаментозного и оперативного лечения.
Чаще всего за опухоль принимают шейку матки при опущении стенок влагалища у молодых матерей.
Вероятность развития нарушения повышается при многоплодной беременности, повторных и травматичных родах, появлении на свет крупного младенца.
В большинстве случаев шейка матки восстанавливает свое естественное положение самостоятельно в течение 6-8 недель.
Для профилактики и устранения последствий опущения влагалищных стенок применяют гимнастику Кегеля, включающую в себя упражнения на сжатие и расслабление интимных мышц с разной скоростью и интенсивностью.
К другим факторам, приводящим к смещению шейки матки, относятся:
- Заболевания соединительной ткани;
- Ожирение;
- Эндокринные нарушения;
- Хронический сильный кашель;
- Чрезмерные или недостаточные физические нагрузки.
Примерно в 5-7% случаев стойкая слабость мышц тазового дна может приводить к регулярному выпадению и травмированию переднего или заднего сводов влагалища, патологиям мочевыводящей системы, частичному некрозу тканей вследствие нарушения кровообращения. Таким пациенткам показано проведение хирургической операции по восстановлению формы и положения внутренних половых органов.
Патологические причины
К основным причинам патологического характера, приводящим к формированию шишек в интимной области, относят следующее:
- Нарушение правил гигиены;
- Беспорядочные половые связи;
- Ношение тесного или синтетического нижнего белья;
- Микротравмы, приводящие к нарушению целостности кожи и слизистых с последующим инфицированием и воспалением;
- Наличие очагов хронической инфекции в организме;
- Регулярное переохлаждение;
- Авитаминоз;
- Хронический стресс;
- Некоторые системные заболевания.
Симптомы и лечение патологий
Рассмотрим проявления основных заболеваний, сопровождающихся формированием уплотнений и опухолей во влагалище. При подозрении на любое нарушение необходимо немедленно обратиться к гинекологу.
Бартолинит
Распространенная гинекологическая патология представляет собой воспаление большой (бартолиновой) железы, расположенной около входа во влагалище. Бартолинит вызывается патогенными микроорганизмами (стафилококками, гонококками, трихомонадами, кишечной палочкой), проникающими в железу через ее выводную протоку с инфицированными выделениями из влагалища или уретры.
Заболевание сопровождается значительным отеком и покраснением кожи вокруг одной из малых половых губ. При пальпации ощущается болезненное округлое или продолговатое уплотнение.
Комплексное лечение заключается в проведении следующих мероприятий:
- Устранение основной причины инфекции (чаще всего требуется антибиотикотерапия по назначению врача);
- Холодовые компрессы на пораженную область (несколько раз в день по 35-40 минут);
- Наложение тампонов, смоченных местными противовоспалительными препаратами («Левомеколь», ихтиоловая мазь);
- Физиопроцедуры на 3-4 день с момента начала болезни (магнитотерапия, УВЧ).
При формировании абсцесса требуется немедленное хирургическое лечение, заключающееся в его вскрытии и удалении гноя. При частых рецидивах бартолиновую железу рекомендуется полностью удалить.
Парауретрит (скинеит)
Воспаление парауретральных желез и ходов вызывается теми же патогенными микроорганизмами, что и бартолинит. Общая клиническая картина часто соответствует циститу или уретриту. Основными симптомами являются неприятные ощущения во время мочеиспускания и полового акта, боль в области промежности, образование уплотнений и абсцессов возле уретры или входа во влагалище.
Лечение заключается в антибиотикотерапии, приеме противовоспалительных и иммуностимулирующих препаратов. В тяжелых случаях требуется оперативное вмешательство.
Киста влагалища
Безболезненное округлое уплотнение располагается чаще всего слева или справа на стенке влагалища. Киста представляет собой мешочек из соединительной или мышечной ткани, заполненный вязким серозным или слизистым содержимым. Патология бывает врожденной или приобретенной в результате травмирования внутренних поверхностей органа.
Заболевание чаще всего имеет бессимптомное течение и выявляется во время планового гинекологического осмотра.
Многих пациенток интересует вопрос, нужно ли удалять кисту во влагалище. Основным показанием к хирургическому вмешательству являются большие размеры образования, причиняющие женщине дискомфорт или препятствующие естественному родоразрешению.
Фурункулы и абсцессы
Образования гнойного характера появляются в результате микротравм при половом акте или ношении неудобного нижнего белья. При этом часто возникает твердая болезненная шишка в промежности между анальным отверстием и влагалищем.
При незначительном воспалении пациенткам назначают ранозаживляющие кремы или мази для местного применения. Если абсцесс болит и продолжает расти, требуется проведение его вскрытия хирургическим путем.
Доброкачественные опухоли
К истинным доброкачественным новообразованиям относятся фибромы, миомы, фибромиомы и липомы, формирующиеся в разных слоях влагалища. Опухоли чаще всего локализуются по передней стенке влагалища и не причиняют никакого дискомфорта. Иногда отмечаются периодические боли, умеренный дискомфорт и ощущение инородного тела в половых путях.
Несмотря на низкий риск перерождения в злокачественную опухоль, все новообразования рекомендуется удалять хирургическим путем в пределах границ неизмененных тканей.
Онкологические патологии
Карцинома представляет наибольшую опасность для жизни и здоровья пациентки. В большинстве случаев онкология протекает бессимптомно, но некоторых женщин могут беспокоить следующие симптомы:
- Скудные межменструальные кровотечения;
- Выделения патологического характера (густые, пенистые, с неприятным запахом, включениями слизи и гноя);
- Болевой синдром разного характера.
При появлении любых тревожных признаков следует обратиться к специалисту. Диагностика включает в себя осмотр в гинекологическом кресле и УЗИ, позволяющее обнаруживать опасные патологии на ранней стадии. При необходимости проводится биопсия и другие клинические анализы.
Источник: https://DrLady.ru/disease/shishka-vo-vlagalishhe.html
Опухоль (новобразование) во влагалище: виды и симптомы
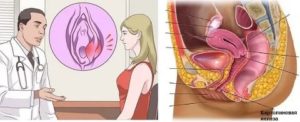
С опухолью во влагалище может столкнуться любая женщина. Образования в области влагалища могут формироваться из эпителиальной или фиброзной ткани слизистого слоя, а также сосудов.
Женские болезни в виде новообразований доброкачественного характера могут длительное время протекать без каких-либо симптомов, но когда шишка увеличивается, то женщина ощущает инородное тело, появляется боль при половом акте, нарушается отток мочи.
Иногда новообразование может достигать размеров куриного яйца, шишка может иметь ножку или широкое основание. Также бывают случаи, когда доброкачественная опухоль малигнизирует.
При злокачественных образованиях возникают метастазы, рак может захватить ткани вульвы, шейку матки, матку, яичники и даже отдаленные органы, если не начать лечение.
Удалению доброкачественные новообразования должны подвергаться обязательно, поскольку они несут потенциальную опасность ракового перерождения клеток.
Причины
Встретить новообразования доброкачественного и злокачественного роста можно у женщин в возрасте от двадцати до пятидесяти лет, но бывают случаи, когда с патологией деления клеток сталкиваются и молодые девушки, а также женщины после наступления менопаузы. Учеными не выяснены точные причины, которые приводят к развитию болезни, однако есть факторы, способные спровоцировать рост и деление атипичных клеток. К ним относятся:
- вагинит и воспалительные заболевания мочеполовой системы хронического течения;
- ВПЧ (вирус папилломы человека);
- курение и алкоголизм;
- воздействие на организм химикатов;
- раздражение слизистой оболочки влагалища инородными предметами (пессарий, тампоны, менструальные капы, интимные игрушки и т.д.);
- сбои в работе эндокринной системы;
- иммунодефицитные состояния;
- частые стрессы;
- ранее начало половой жизни;
- частая смена половых партнеров;
- ранняя (до 18-ти лет) или поздняя (после 30-ти лет) первая беременность;
- большое количество абортов.
Часто патология развивается первично, но возможно также возникновение опухоли по причине метастазирования из других органов, чаще при раке шейки матки.
Классификация
Женщины чаще сталкиваются с фибромами, миомами, липомами и другими доброкачественными опухолями влагалища, однако иногда возникают и онкологические новообразования, которые намного опаснее.
Доброкачественные же, в свою очередь, могут нагноиться, может произойти некроз, они могут малигнизировать. Врачи подбирают терапию в зависимости от вида образования.
К опухолям доброкачественного типа относятся:
- Папиллома. Новообразование формируется из эпителиальных тканей, имеет вид сосочков. Возникает по причине инфицирования ВПЧ.
- Гемангиома влагалища. Мягкое новообразование из сосудов. Цвет опухоли красный или синий, она может прорастать сквозь окружающие ткани.
- Фиброма начинает свое формирование из соединительной ткани на стенках матки из-за гормональных сбоев и прорастает во влагалище.
- Миома. Формируется, когда начинается деление одной клетки мышечной ткани. Миоматозные узлы могут локализоваться на любой стенке органа.
- Липома влагалища. Такое новообразование образуется на шейке матки из жировых тканей. Жировики появляются из-за закупорки сальных протоков, и не несут серьезной угрозы организму, но могут приводить к нарушению мочеиспускания и другим осложнениям.
- Бартолинит. Опухоль, которая возникает на входе во влагалище по причине бактериального инфицирования.
- Киста влагалища. Шишка, заполненная тканями эпителия или жидкостью. Возможен врожденный или травматический тип кисты.
Рекомендуем к прочтению Опухоли печени: симптомы, виды и лечение
Помимо доброкачественных образований возможно также развитие карциномы влагалища. Речь идет о раке – опасном для жизни заболевании.
В основном доктора имеют дело с вторичной карциномой, то есть с метастатическим раком влагалища, который метастазировал из матки или ее шейки. Сама по себе карцинома тоже может пускать метастазы.
Если доброкачественные опухоли могут только прорастать в окружающие структуры, и то не всегда, то рак отличается метастазами в паховые лимфоузлы, а также в другие органы.
Симптомы
Если речь идет о доброкачественных опухолях влагалища, то они практически никогда не сопровождаются какими-либо признаками, поэтому часто выявляются лишь на плановом приеме у гинеколога. Опухоли при входе во влагалище женщина может обнаружить сама. Только когда новообразование сильно увеличивается в размере, оно может выдать себя такими признаками:
- ощущение инородного тела;
- периодические болезненные ощущения;
- кровь в моче или после полового акта;
- отек входа во влагалище;
- затруднения в использовании тампонов и при занятиях сексом;
- выделения с гнойным запахом и цветом;
- затруднение мочеиспускания и дефекации.
При метастазировавшей карциноме к вышеописанным признакам можно отнести боли в животе как во время менструаций, кровянистые выделения между циклами, раковая интоксикация. По каким симптомам можно обнаружить патологию, необходимо знать каждой женщине, чтобы своевременно обратиться к доктору и пройти обследование.
Диагностика
Для того чтобы понять, какую природу имеют наросты на стенках, доктором проводятся различные исследования: инструментальные, физикальные, лабораторные. Сначала гинеколог узнает, какие жалобы имеет пациентка, а также проводит сбор анамнеза.
Далее следует осмотр влагалища на гинекологическом кресле с помощью расширительных зеркал и пальпаторное исследование. Во время осмотра врач берет мазок выделений из влагалищных стенок, чтобы провести микроскопию, бактериологический посев, анализ ПЦР.
Также берется мазок на цитологическое исследование.
Для более детального изучения опухоли проводится кольпоскопия. Во время процедуры доктор использует расширяющие влагалище зеркала и осматривает стенки и само новообразование через кольпоскоп с многократным увеличением.
После этого больную отправляют на биохимический анализ крови, чтобы определить, нет ли инфекционных заболеваний, например, вируса папилломы человека, а также на исследование крови, на наличие онкомаркеров.
Если врач подозревает рак влагалища, необходимо проведение прицельной биопсии, при которой проводится забор небольшого кусочка опухоли для дальнейшего гистологического исследования. После диагностики рака влагалища врач назначает лечебные мероприятия.
Лечение
Лечение доброкачественных опухолей влагалища, если они не растут и не приводят к нарушению функциональности мочеполовых органов, заключается в наблюдении. В других случаях проводится консервативная терапия или оперативное вмешательство:
- при папилломах применяется Солковагин;
- врач также может иссекать или вылущивать опухоль из подслизистого слоя;
- может проводиться лигирование или пересекание ножки новообразования, если она имеется;
- если существует угроза повреждения окружающих тканей, то стенка кисты может иссекаться частично, после чего края оставшейся части лигируются, а образовавшаяся полость дренируется;
- применение криодеструкции помогает разрушить новообразование при помощи жидкого азота;
- с помощью электрокоагуляции или плазмокоагуляци опухоль и ее сосуды прижигаются или выпаиваются;
- проведение склеротерапи проводится для того, чтобы купировать сосуды, питающие опухоль, специальными препаратами.
Для полного удаления шишки может применяться радиоволновая терапия, лазеротерапия или стандартная операция скальпелем. После проведения лечения врач назначает пациентке необходимые медикаменты (витамины, антибиотики, иммуностимуляторы). После лечения рекомендуется в течение двух месяцев воздерживаться от половой близости и физических нагрузок.
Лечение рака влагалища зависит от общего состояния больной, ее возраста, стадии распространения онкологического процесса на окружающие органы, а также от наличия метастазов. Злокачественная опухоль обязательно подлежит хирургическому удалению. Операция может проводиться несколькими способами в зависимости от распространения опухоли:
- удаляется верхняя часть влагалища (частичная вагинэктомия);
- иссекается всё влагалище и окружающие лимфатические узлы (радикальная вагинэктомия);
- удаляется влагалище, матка, яичники, мочевой пузырь, кишечник, регионарные лимфоузлы (экзентерация органов МТ).
Также назначаются химиотерапия и лучевая терапия. Они же могут быть альтернативой операции, если пациентка имеет противопоказания к хирургическому вмешательству, или на четвертой стадии рака, когда операция уже не проводится.
- Химиотерапия. Данный метод может проводиться до оперативного вмешательства и позволяет уменьшить размер новообразования. Лечение химическими препаратами после удаления опухоли помогает убить ее остатки и отдаленные метастазы. К сожалению, такой метод лечения убивает не только злокачественные клетки, но и здоровые, приводя к ряду негативных эффектов. У женщины выпадают все волосы на голове и на теле (в том числе и брови с ресницами), может возникнуть вздутие, тошнота, рвота, головная боль, отечность. После химической терапии падает иммунная система женщины, и она становится подверженной инфекционным заболеваниям. Поэтому врач обязательно назначает пациентке иммуномодуляторы и витаминные комплексы.
- Лучевая терапия. Облучение проводится в комплексе с химиотерапией, что повышает его эффективность. Такая процедура может поводиться местным путем, когда лучи направлены именно на новообразование, или локальным, когда облучается вся женщина, что помогает удалить метастазы. Локальная лучевая терапия обладает теми же побочными эффектами, что и химиотерапия, но в менее выраженной степени.
- Гормональная терапия. Лечение с применением гормональных препаратов назначается, если женщине было проведено радикальное хирургическое вмешательство по удалению органов малого таза, в частности, яичников. В таком случае назначается пожизненная заместительная гормональная терапия.
После лечения рака требуется некоторое время на восстановление организма, поэтому женщина должна четко выполнять все врачебные предписания и придерживаться рекомендаций.
При помощи народной медицины новообразования во влагалище любого характера вылечить невозможно.
Народные средства могут только убрать некоторую симптоматику, в том числе часть побочных эффектов после прохождения химиотерапии. После того как была проведена вагинэктомия, врачи проводят реконструктивную операцию, в ходе которой берут из бедра или ягодицы лоскут кожи, формируют из него влагалище и проводят приживление на место удаленной.
Профилактика и прогноз
Доброкачественные влагалищные новообразования имеют благоприятный прогноз при своевременном обращении к доктору. После оперативного удаления опухоли женщина может успешно забеременеть, выносить и родить ребенка.
Если опухоль была злокачественная, то прогноз будет зависеть от того, какую стадию имела патология на момент начала лечения, какими способами проводилась терапия.
После вигинэктомии женщина уже не сможет испытать вагинальный оргазм, но при сохранении клитора пациентка во время секса будет испытывать клиторный оргазм.
После облучения вагина может укорачиваться и сужаться, что может потребовать использования гормональных увлажняющих средств перед половым контактом.
Прогноз жизни после полного удаления органов малого таза составляет пятьдесят процентов, а при лечении рака на ранних стадиях пятилетняя выживаемость около восьмидесяти пяти процентов.
Чтобы предотвратить возникновение вагинальных опухолей, необходимо сократить факторы риска, а также дважды в год проходить плановый осмотр у гинеколога.
Источник: https://rakuhuk.ru/opuholi/vo-vlagalishche
Кольпит — воспаление влагалища: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
У здоровых женщин, не предъявляющих жалоб, во влагалище обычно присутствуют от пяти до пятнадцати различных микроорганизмов. Нормальные выделения из влагалища белого или слегка сероватого цвета, слизистые или слегка хлопьевидные, не имеют запаха и состоят преимущественно из слущенного эпителия. Вагинит обычно возникает в результате изменения микрофлоры влагалища.
Вагинит — одна из самых частых причин обращения за медицинской помощью. Часто вагинит проявляется незначительными симптомами, в связи с чем женщины не обращаются к врачу. Кроме того, многие лечатся самостоятельно.
Распространенность различных форм вагинита сильно зависит от возраста. Так, бактериальный вагиноз и трихомонадный вагинит чаще наблюдаются у женщин детородного возраста.
Атрофический (неинфекционный) вагинит характерен для постменопаузы. Целый ряд возбудителей вагинита и цервицита повышают риск преждевременных родов и рождения маловесных детей.
Рецидивирующий кандидозный вагинит может быть первым проявлением ВИЧ-инфекции.
Жалобы
Вагинит проявляется выделениями из влагалища, зудом, жжением и болью при половом сношении. Особенности клинической картины помогают различить формы вагинита, однако окончательный диагноз на основании анализа только жалоб невозможен.
При вагините, вызванном грибком Candida albicans, выделения белые, творожистые, иногда с кислым запахом (это заболевание называют также молочницей). Среди жалоб преобладает зуд, жжение менее выражено.
При вагините, вызванном другими грибами рода Candida, выделения менее обильные, а жжение преобладает над зудом. При бактериальном вагинозе наблюдаются обильные, серые, зловонные выделения.
Поскольку бактериальный вагиноз — не воспалительное заболевание, такого сильного зуда, как при кандидозном вагините, при нем не бывает. Трихомонадный вагинит сопровождается выраженным воспалением, проявляющимся болью, отеком и гнойными выделениями из влагалища.
Боль при половом сношении может приводить к снижению полового влечения.
Что делать, если влагалище опухает, отекает и болит?
Если опухло влагалище, то это может свидетельствовать о наличии ряда заболеваний, в т. ч. воспалительного характера. Важно обратить внимание на сопутствующие симптомы.
Причины появления
Отек влагалища может возникать вследствие аллергической реакции. В первую очередь следует обратить внимание на средства гигиены.
Если они содержат отдушки, то таким образом организм реагирует на синтетические компоненты. Дополнительной причиной может быть травмирование вагины во время полового акта.
Если сразу же после секса болит и отекает влагалище, то проблема заключается в слишком грубых действиях партнера.
Припухлость может возникать после посещения гинеколога. У некоторых женщин чувствительные слизистые оболочки, которые легко повредить во время осмотра. Отечность влагалища может стать следствием эпиляции воском или сахарной пастой в зоне бикини. Подобный симптом может появляться сразу же после родов или во время вынашивания ребенка.
Возможные заболевания
Чаще всего припухшее влагалище является следствием воспалительных и инфекционных заболеваний. Бартолинит может спровоцировать возникновение подобного симптома. При этом воспаляется железа, находящаяся у входа во влагалище. Причиной патологического процесса является микробная флора. Помимо отека, возникает боль и сужение половых путей.
Еще одной частой причиной может быть вагинит. Воспалительный процесс сопровождается припухлостью, краснотой и зудом. Провокатором является вирусная или микробная флора. Дополнительные причины:
- Вульвит — воспаление слизистой оболочки влагалища, сопровождающееся зудом и покраснением. Часто сочетается с вагинитом.
- Кольпит — воспалительный процесс, протекающий в слизистой вагины, может переходить на шейку матки. Провокаторами могут являться вирусы, бактерии и грибки. Помимо указанного симптома, нередко возникают обильные выделения.
- Молочница — провоцируют данное заболевание грибы рода Кандида. При этом возникает отек, появляются творожистые выделения, зуд и дискомфорт.
- Патологическая реакция на сперму партнера. Возникает редко, но может спровоцировать появление зуда и красноты.
Распространенные венерические заболевания, которые могут стать причиной опухания половых путей:
- трихомониаз;
- гарднереллез;
- хламидиоз;
- гонорея;
- герпес.
Если причиной симптома является инфекционное заболевание, то всегда присутствуют обильные выделения с неприятным запахом, а также зуд и жжение.
Методы лечения
Терапевтический подход полностью зависит от провоцирующего симптом фактора. Чаще всего назначают следующие группы препаратов:
- Антибиотики. Самыми эффективными являются тетрациклины, фторхинолоны и цефалоспорины. Данные группы антибактериальных препаратов устраняют воспаление и отек за счет уничтожения патогенной микрофлоры.
- Противогрибковые медикаменты. Применяют при наличии молочницы. Препараты данной линейки подавляют размножение грибковой флоры. Часто достаточно всего одной таблетки для того, чтобы избавиться от заболевания.
- Противовирусные средства. Назначают при поражении герпетической инфекцией. Медикаменты данной группы способствуют повышению иммунитета и подавлению вирусной активности.
- Антисептические препараты для местного применения. Действуют непосредственно во влагалище. Для лечения применяют свечи, тампоны и растворы для спринцевания.
В лечении также эффективны ванночки, которые делают в условиях стационара. Они избавляют от патогенной микрофлоры и припухлости. Если отек вызван аллергической реакцией, то показан прием антигистаминных средств, но важнее всего выявить провоцирующий фактор и устранить его, чтобы симптом больше не беспокоил.
В том случае, если симптом появился в результате травмирования слизистой оболочки, необходимо воспользоваться специальными заживляющими составами. Восстанавливающими и регенерирующими свойствами обладают суппозитории Депантол, предназначенные для интервагинального введения.
Дополнительно для подмывания можно использовать настой ромашки.
Он обладает противовоспалительными свойствами и ускоряет заживление тканей.
Профилактика
Для профилактики возникновения отека в области половых органов важно следить за личной гигиеной, подмываться 2 раза в день. Утром можно проводить процедуру без мыла, а вечером следует применять специальные средства, предназначенные для интимной гигиены.
Важные правила профилактики:
- Не пользоваться прокладками с ароматизаторами.
- Отдавать предпочтение нижнему белью, изготовленному из натуральных материалов.
- Во время полового акта не использовать лубриканты с ароматизаторами.
- Не заниматься самолечением при возникновении подозрения на инфекцию.
- Укреплять иммунитет.
- Использовать презерватив во время полового акта.
- 1 раз в год посещать гинеколога для профилактического осмотра.
- Не принимать без назначения врача никакие медикаменты.
- Не спринцеваться слишком часто, т. к. вместе с микробной флорой вымываются и лактобациллы, необходимые для поддержания нормальной среды влагалища.
- Отказаться от вредных привычек.
- Не вступать в половой контакт после родов до тех пор, пока гинеколог не даст разрешения и не проведет осмотр.
- Следить за рационом, не злоупотреблять сладостями.
Не рекомендуется применять воск для эпиляции зоны бикини при наличии жестких и толстых волос, в ином случае можно кожу сильно повредить и спровоцировать отек.
Заключение
При отеке половых органов важно подойти к лечению комплексно и исключить все провоцирующие факторы. Нельзя самостоятельно определять дозировку и курс лечения антибиотиками, что может только усугубить проблему.
Если после родов на половых путях остался шов, то к интимной гигиене следует подходить более тщательно. Место вмешательства нужно смазывать раствором перманганата калия.
При соблюдении всех правил профилактики риск возникновения подобного симптома снижается в несколько раз.
Источник: https://venerologia03.ru/simptomy-zppp/opuhlo-vlagalishhe.html
Опухоль влагалища: 14 причин и методов лечения
Люди с опуханием влагалища часто предполагают, что у них дрожжевая инфекция, но это только одна из многих возможностей. Отек влагалища может быть вызван аллергией, инфекциями, передаваемыми половым путем (ИППП), кистами или грубым сексом. Лечение будет зависеть от причины.
Любой, кто испытывает отек влагалища, должен искать признаки инфекции и обращаться к врачу за диагностикой и лечением.
1. аллергия
Аллергическая реакция может привести к опуханию влагалища. Вагина является чувствительной частью тела и может реагировать на любое количество ингредиентов, содержащихся в средствах личной гигиены, таких как
- мыло
- смазочные материалы
- влагалищные мытья и придурки
- тампоны и прокладки
- вагинальные контрацептивы
- лосьоны и кремы для тела
- латексные презервативы
Опухоль может появиться в ответ на появление нового продукта, но продукт, с которым знаком организм, также может вызвать аллергическую реакцию. Если человек подозревает, что у него аллергия на то или иное изделие, лучше всего прекратить его использование и обратиться к дерматологу.
2. Раздражение
Даже если аллергия отсутствует, организм может негативно реагировать при контакте с определенными продуктами. Даже самые популярные и широко используемые химические ингредиенты могут вызвать отеки влагалища.
Часто во всем виноваты химические ароматы. Они встречаются во многих продуктах, контактирующих с влагалищем, в том числе:
- стиральное порошок
- ароматы
- туалетная бумага
- мытья тела
- бомбы для ванны и мыло.
Некоторые типы тканей также могут вызывать раздражение влагалища и отеки. В частности, кружевное или полиэфирное белье может раздражать кожу.
Иногда причиной отеков является порез нижнего белья. Тонкие стринги или G-струны могут не полностью покрывать этикетки, что может вызвать ненужное трение в течение дня и привести к набуханию.
Важно выявлять и избегать раздражающих веществ. Если человек перестал употреблять определенный препарат и опухоль спала, возможно, он нашел виновника.
Любому, кто не в состоянии определить причину отеков влагалища, следует обратиться к врачу или дерматологу.
3. Жестокий секс
Сексуальный контакт может вызвать опухоль во влагалище. Если во влагалище недостаточно смазано, дополнительное трение может привести к дискомфорту или боли во время секса, а также к отекам во влагалище после секса.
Жестокий половой акт может также разорвать влагалищные ткани, подвергая человека более высокому риску инфицирования.
Если человек подозревает, что грубый половой акт вызвал отеки во влагалища, он может уделить больше времени прелюдии или использовать смазку для снижения трения.
Болеутоляющее средство, отпускаемое без рецепта, или нестероидное противовоспалительное средство (НСПВ) может помочь, если отеки вызывают боль. Болеутоляющие средства, такие как ибупрофен, можно приобрести в Интернете.
4. киста Гартнера в протоке
Проток, образующийся в плоде, когда развиваются мочеполовые и половые органы, обычно исчезает после рождения. Если часть этого канала остается, он известен как канал Гартнера. Оставшаяся ткань может прикрепляться к стенке влагалища и развиваться в кисту.
Кисты протоков Гартнера, как правило, безвредны, но могут стать проблематичными, когда вырастут. Киста в протоке Гартнера может заразиться или вызвать боль и отеки во влагалище.
В некоторых случаях киста появляется как рост на внешней стороне влагалища.
Хирургия часто необходима для удаления проблемной кисты в протоке Гартнера. Как только киста исчезнет, симптомы должны уменьшиться.
5. кисты Бартолина
Бартолиновые железы находятся по обе стороны влагалищного отверстия. Они выделяют влагу и помогают обеспечить смазку.
Киста на одной из этих желез может оставаться незамеченной до тех пор, пока не заразится, и тогда может возникнуть абсцесс. Кроме того, кожа вокруг влагалища может стать воспаленной и болезненной. В некоторых случаях может возникнуть ощущение жжения или кровотечение.
Если киста или абсцесс мал, он может стекать сам по себе. Теплая, неглубокая ванна может облегчить боль, а лекарства, отпускаемые без рецепта, могут уменьшить боль и отеки.
В более тяжелых случаях врач может порекомендовать антибиотики, хирургический дренаж или удаление кисты.
6. целлюлит
Целлюлит — бактериальная инфекция внутренних слоев кожи, которая может привести к отеку, покраснению и нежности кожи. У человека может развиться целлюлит, когда бактерии попадают в порез, например, при бритье лобковой области.
Регулярная чистка среза может помочь в борьбе с инфекцией. В некоторых случаях врач порекомендует антибиотики.
7. Бактериальный вагиноз
Перерастание вредных бактерий во влагалище может привести к вагинозу. Симптомами могут быть отек и сероватые выделения с неприятным запахом.
Многие случаи решаются самостоятельно, но врач может порекомендовать антибиотики для ускорения выздоровления.
Регулярная очистка влагалища и отсутствие потенциальных раздражающих веществ может помочь предотвратить бактериальный вагиноз.
Также рекомендуется избегать использования таких продуктов, как души, которые нарушают бактериальный баланс во влагалище.
8. дрожжевая инфекция
Дрожжевая инфекция вызвана зарастанием вида Candida грибков. Это может вызвать отек влагалища и другие симптомы:
- горение
- боль во время секса и мочеиспускания
- покраснение
- толстые, толстые, толстые выделения
- раздражённая кожа
Дрожжевые инфекции лечатся противогрибковыми препаратами. Однако для постановки диагноза рекомендуется обратиться к врачу, так как другие заболевания имеют аналогичные симптомы.
9. ИППП и цервицит
Некоторые из этих инфекций могут вызвать воспаление шейки матки, которое называется цервицит. Симптомами цервицита могут быть боль во время полового акта, кровотечение между месячными и аномальные выделения.
Ниже приведены некоторые ИППП, которые могут вызвать отек влагалища.
- Хламидия: Это может серьезно повредить репродуктивную систему женщины, а также привести к болезненному мочеиспусканию и необычным выделениям.
- Гонорея: Симптомы у женщин часто легкие и легко путают с инфекциями мочевыводящих путей или мочевого пузыря. Другие симптомы включают кровотечение в промежутках между менструациями и повышенный выброс.
- Трихомониаз: Это вызвано паразитами и может не иметь симптомов. Когда они появляются, симптомы могут включать зуд, болезненность, боль во время мочеиспускания и изменения в выделении.
Любой, кто подозревает, что у него ИППП, должен обратиться к врачу.
10. Генитальный герпес
Вирус простого герпеса часто вызывает скопления крошечных болезненных волдырей вблизи влагалища. Они могут лопнуть и стать болезненными язвами.
Если одни люди не замечают симптомов, то другие считают, что опухоль, боль и боли в теле сопровождают эти боли.
В настоящее время не существует лекарства от генитального герпеса, но отпускаемые по рецепту лекарства могут сократить или предотвратить вспышки заболевания.
11. Отек
Термин «отек» обозначает скопление воды или жидкости в организме. Отек во влагалище обычно вызван тем, что лимфатические узлы или вены не дренируются.
Условия, которые увеличивают матку или оказывают давление на вены таза, такие как фиброиды матки или беременность, могут вызвать отек.
Врач должен определить причину отека, чтобы вылечить его. В некоторых случаях легкий массаж области может помочь уменьшить отечность, но это следует делать под наблюдением врача.
12. Беременность
Беременность также может вызвать опухоль во влагалище.
По мере роста плода он может оказывать давление на таз и близлежащие мышцы и кровеносные сосуды.
Это давление может вызвать воспаление и вызвать возврат крови и жидкости из лимфатической системы, что может привести к отеку.
Если человек подозревает, что беременен, он может пройти тест на беременность. Тесты на беременность можно приобрести в аптеке или в Интернете.
Любой человек, испытывающий неудобные отеки во время беременности, должен проконсультироваться с врачом по поводу безопасных лекарственных средств.
13. Сексуальное нападение
Травмы в результате изнасилования или сексуального насилия также могут вызвать отеки влагалища и кровотечение, а также боль в тазу.
Ресурсы доступны для людей, которых принуждают вступать в сексуальные отношения.
Такие организации, как Национальная сеть по борьбе с изнасилованиями, злоупотреблениями и кровосмешением (RAINN) в Соединенных Штатах предлагают бесплатную конфиденциальную поддержку.
Круглосуточная горячая линия организации также обеспечивает связь между звонящими и местными службами, которые могут оказать помощь. Горячая линия RAINN имеет номер 800-656-HOPE (4673).
Людям, подвергшимся изнасилованию или сексуальному насилию, следует рассмотреть возможность посещения врача для обсуждения возможных вариантов и получения необходимого лечения.
14. Посторонние предметы во влагалище
Когда организм пытается изгнать инородный предмет, застрявший во влагалище, симптомы могут включать:
В некоторых случаях врачу может понадобиться удалить посторонний предмет.
Регулярная очистка влагалища может предотвратить застревание в ней предметов.
Когда обратиться к врачу
Опухоль во влагалища обычно не является результатом тяжелого заболевания. Любому, кто не уверен в причинах, следует обратиться к врачу.
Поиск профессионального диагноза при наличии следующих симптомов:
- признаки инфекции, такие как жар или озноб
- болезненные или невыносимые симптомы
- постоянные симптомы
Любой, кто подозревает, что у него ИППП, должен обратиться к врачу.
Для выявления причины отеков влагалища врач может провести медицинское обследование или анализ крови. Существует множество лекарственных средств для лечения отеков во влагалище, и большинство случаев заболевания поддаются быстрому и эффективному лечению.
Мы отобрали связанные между собой товары, основываясь на качестве продукции, и перечислили все «за» и «против» каждого из них, чтобы помочь вам определить, какие из них будут работать лучше всего для вас.
Мы сотрудничаем с некоторыми компаниями, которые продают эти продукты, что означает, что Healthline UK и наши партнеры могут получать часть дохода, если вы совершаете покупку по вышеуказанной ссылке (ссылкам).
Источник: http://UpSkin.ru/mednews/opuxol-vlagalishha-14-prichin-i-metodov-lecheniya.html






