Аспермия — это отсутствие сперматозоидов в сперме у мужчин, лечение

Существует множество причин мужского бесплодия, и одна из них – это аспермия. Мы расскажем, что такое аспермия.
Существует два вида этой патологии, каждая из которых имеет свои особенности и тактику лечения мужского бесплодия. Чтобы предотвратить появление этого заболевания, важно знать причины, которые его провоцируют.
В статье будет описана аспермия у мужчин и ее лечение. Также вы узнаете о диагностике и профилактике аспермии.
Что такое аспермия?
Для аспермии характерно как отсутствие сперматозоидов в сперме, так и отсутствие эякулята. В последнем случае нет самой спермы, что связано с нарушением семяизвержения.
Однако на фоне этого половая активность сохраняется. У мужчины нет проблем с эрекцией и потенцией. Но если нет сперматозоидов, то нет детей.
Именно невозможность создать полноценную семью и обзавестись детьми является главной проблемой при этом заболевании.
Если у мужчины аспермия, лечение требуется в обязательном порядке, поскольку патология довольно серьезная. Показано медикаментозное либо хирургическое лечение, которое подбирается в зависимости от факторов, спровоцировавших заболевание.
Причины возникновения
Патология появляется вследствие следующих причин:
- обструкция семенных протоков;
- ретроградная эякуляция;
- воспаление семенных придатков;
- венерические заболевания;
- хроническое течение мочеполовых болезней;
- сбои в работе яичек;
- дистония, недоразвитие или отсутствие семенных протоков;
- вредные облучения и другие токсичные воздействия, которые связаны с особенностями профессиональной деятельности;
- эмоциональные расстройства и потрясения;
- патологии головного и спинного мозга;
- повреждения и травмы половых органов.
Стоит знать! Чаще всего причиной патологии являются обструкция протоков и ретроградная эякуляция.
Если мочеполовая система мужчины работает нормально, то в момент оргазма сперма естественным образом извергается. На фоне ретроградной эякуляции сперма забрасывается в мочевик.
Это происходит по причине нарушения в работе клапана мочевого пузыря.
Отклонения возникают из-за травм, диабета, после хирургического вмешательства в этой области, на фоне защемления окончаний спинного мозга и из-за употребления некоторых лекарственных препаратов.
Обструкция протоков приводит к нарушению выброса спермы. Проходимость протока нарушается из-за воспалительных процессов в мужской железе и инфекционного поражения. Также спровоцировать обструкцию могут туберкулез, кисты, оперативные вмешательства и терапия определенными видами ингибиторов.
Разновидности патологии и симптомы
Отсутствие сперматозоидов или самой спермы бывает истинным и ложным:
- Для ложной аспермии характерно сохранение всех мужских половых функций. При этом у мужчины есть не только эрекция, но и эякуляция с выделением семенной жидкости. В этом случае патология скрыта и состоит в том, что в сперме нет сперматозоидов. Причем выявить отсутствие сперматозоидов самостоятельно невозможно. Заподозрить проблему получается после безрезультативных попыток зачатия (при условии, что у женщины все репродуктивные функции в норме).
- Истинная аспермия считается более сложной разновидностью этой патологии, при которой не просто нет спермотозоидов в эякуляте, но отсутствует сам факт извержения семенной жидкости. То есть, во время полового акта момент кульминации не наступает и мужчина не кончает. Лечить эту форму болезни сложнее, поскольку ее провоцируют причины психологического характера.
Важно! Наибольшему риску развития аспермии подвергаются мужчины после 45.
Симптом патологии есть только у истинной формы заболевания, и проявляется он в отсутствии спермы. Ложную форму болезни сам больной не обнаружит, для этого делают спермограмму, то есть анализ эякулята. В итоге обнаружится, что в семенной жидкости нет спермиев, что и станет основным симптомом патологии.
Диагностические мероприятия
Если нет сперматозоидов, что делать, скажет врач после проведенных диагностических мероприятий. Для окончательной постановки диагноза важно не только сделать спермограмму, но и провести ряд дополнительных исследований:
- понадобится анализ мочи;
- проводят ультразвуковое исследование мужской железы и мошонки;
- также назначаются анализы для выявления воспалительных процессов и скрытых инфекций в мочеполовой системе.
Лечение и профилактика
Лечение народными средствами в данном случае неэффективно. Только после того как установлены причины формирования патологии, проводится лечение аспермии у мужчин. Если виновниками стали заболевания мочеполовой системы, то показана антибактериальная терапия. После уничтожения инфекции и устранения воспалительного процесса половая функция восстанавливается самостоятельно.
Для терапии аспермии, возникшей на фоне стрессов, нервного перенапряжения, депрессии, эмоционального истощения, нужна помощь психотерапевта. Для устранения проблемы понадобится не один сеанс, поэтому лечение довольно длительное.
При ретроградной эякуляции потребуется восстановить работу органов мочеполовой системы. На это уйдет немало времени. Обычно назначают препараты для нормализации работы клапана мочевика. задача такой терапии – предотвратить забрасывание семенной жидкости в мочевик.
Важно! Хирургическое лечение проводится при обструкции семенных протоков. После восстановления их проходимости сперма свободно выбрасывается во время оргазма.
Сама по себе аспермия не опасна для жизни больного. Но при невозможности избавиться от патологии мужчина утрачивает эякуляторную функцию и не способен к зачатию.
В этом случае для оплодотворения яйцеклетки применяют репродуктивные технологии. Аспермию нельзя оставлять без лечения, даже если мужчина не озабочен отсутствием детей.
Все дело в том, что болезнь часто проявляется на фоне серьезных патологий в организме, которые могут дать и другие более опасные осложнения.
Источник: https://ManExpert.ru/andrologiya/sperma/aspermiya-eto.html
Плохая спермограмма
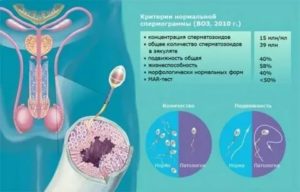
Когда не удается долгое время зачать ребенка, а во время комплексного обследования обнаруживается мужской фактор то многие женщины задаются вопросом: «Как забеременеть если у мужа плохая сперма?»
Обнаружить отклонения в сперматогенезе, когда оплодотворяющая способность спермы снижена или отсутствует полностью, помогает ряд исследований, одно из которых – спермограмма.
Это основной анализ, который мужчине предлагают сдать при подозрении на бесплодие.
Он определяет физические и химические свойства спермы, количество и качество сперматозоидов, а также присутствие в ней различных включений.
Если плохая спермограмма, что это значит? О плохой сперме говорят, если в ней снижено количество живых подвижных сперматозоидов, много поврежденных спермиев, когда уменьшен объем эякулята, его вязкость, или в сперме обнаруживаются эритроциты, антиспермальные тельца. Если плохая спермограмма, что делать? В первую очередь нужно исключить возможность обнаружения плохой спермы из-за случайных факторов.
Подготовка к спермограмме
Сдавать сперму на анализ нужно после определенной подготовки, о которой предупреждает лечащий врач, поскольку от этого могут зависеть некоторые показатели спермы. При подготовке мужчина должен:
- воздерживаться от сексуальных контактов в течение 3—4 дней, при длительном воздержании показатели могут не соответствовать реальным;
- избегать приема алкоголя, наркотиков, лекарственных средств, желательно не курить;
- не перегреваться, исключить посещение бани, сауны;
- сперму сдавать в медицинском учреждении, поскольку ее нужно исследовать в течение часа после забора.
В лаборатории исследуют эякулят, определяют его РН, вязкость и морфологический состав.
Когда спермограмма считается плохой?
Понятие плохая сперма может включать различные изменения. Так, повышение или снижение вязкости, изменение времени разжижения спермы, часто говорит о воспалительных процессах в простате или яичках.
Уменьшение объема эякулята или олигоспермия, микроспермия, может указывать на снижение функции половых желез, обезвоживание организма. В некоторых случаях такие состояния поддаются лечению и корректировке.
Что делать, если плохая спермограмма и в ней обнаруживаются лейкоциты или эритроциты.
Лейкоспермия обычно указывает на воспалительный процесс, выявив его врач, назначит лечение антибиотиками или противовирусными препаратами.
А появление в сперме эритроцитов, может быть связано с травмами мочеполовых путей (мочекаменная болезнь), проблемами с почками, опухолями. Нужно проходить дополнительное обследование.
Важным показателем является количество сперматозоидов в 1 мл спермы или их плотность. В норме их должно быть более 40 млн на 1 мл, а плотность должна составлять не менее 20 млн на 1 мл. Низкие цифры указывают на олигозооспермию. Причины плохой спермограммы в этом случае могут быть:
Причины плохой спермограммы
- гормональные нарушения;
- врожденные аномалии (крипторхизм);
- болезни половых органов (варикоцеле, орхит, эпидидимит);
- инфекции мочеполовых путей;
- токсические вещества, в том числе курение, алкоголь;
- облучение;
- плохое питание;
- стрессы.
Плохая спермограмма, причины которой недостаток питательных веществ, переутомление, курение, довольно быстро приходит в норму если исключить эти факторы, хуже когда спермограмма плохая и наблюдается неподвижность сперматозоидов или ее снижение (азооспермия, астенозооспермия).
Такие патологий могут быть связаны с аутоиммунными процессами, генетическими нарушениями, воздействием радиации, наркотиками. Именно этими факторами чаще всего вызваны нарушения подвижности спермиев и плохая спермограмма, что делать в таких случаях подскажет андролог. Вероятнее всего, после выявления причин придется пройти лечение и стимуляцию.
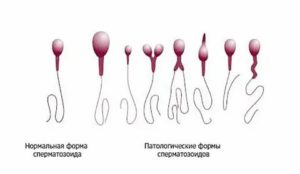
Иногда на основе анализа спермы ставят диагноз тератозооспермия – это плохая морфология спермограммы.
Патологические формы сперматозоидов, могут встречаться у каждого мужчины, но нормальных спермиев, с небольшими отклонениями в эякуляте должно быть от 30 до 60%.
Если плохая морфология спермы обнаружена у мужчины, это может препятствовать зачатию, есть также риск, что в оплодотворении примет участие неполноценный сперматозоид, что может привести к патологиям развития плода.
Патология сперматозоидов
Для определения количества патологических спермиев в эякуляте используют метод Крюгера. Это строгий отбор сперматозоидов, при котором учитываются все виды патологий головки, шейки и хвоста.
Даже при наличии небольших отклонений от нормы сперматозоид не учитывается.
По методу Крюгера в сперме должно содержаться не менее 14% нормальных спермиев, снижение этого показателя уже уменьшает шанс возникновения беременности без применения ВРТ.
Причины плохой морфологии спермограммы это глубокие поражения репродуктивных органов, вызывающие нарушение сперматогенеза. Выявить причины плохой морфологии позволит полное обследование здоровья мужчины. Нередко образование патологических форм вызвано такими заболеваниями, как:
- варикоцеле, орхит, эпидидимит;
- инфекциями, в том числе гепатитом, СПИДом;
- генетическими мутациями;
- отравлениями токсическими веществами;
- наркотиками;
- злокачественными опухолями.
Может понадобиться хирургическое лечение, химиотерапия, лучевая терапия. Обычно в таких случаях врач предлагает заморозить сперму, чтобы в случае, если лечение не улучшит морфологию, можно было использовать криоматериал для вспомогательных репродуктивных технологий.
Нередко понятия плохая морфология и беременность, самостоятельное зачатие несовместимы. Помочь при этом могут только вспомогательные методы ЭКО и ИКСИ.
Уже при наличии 7% патологических спермиев врач посоветует прибегнуть к искусственному оплодотворению.
В некоторых случаях может потребоваться специальный метод НАСУМ, когда под электронным микроскопом выбирают нормальный сперматозоид для оплодотворения, затем проводят ЭКО.
Что делать, если плохая спермограмма?
Плохая спермограмма – не диагноз, а следствие происходящих в организме процессов. Если анализы не очень плохие, у мужчины субфертильная сперма.
При хорошем состоянии репродуктивного здоровья супруги беременность возможна, хотя и менее вероятна. Часто на её достижение приходится потратить больше времени.
Если оно у супругов есть (молодой возраст, отсутствие прогрессирующих заболеваний), то они вполне могут попробовать зачать ребенка и без помощи врачей.
Но в большинстве случаев о плохой спермограмме говорят в случаях, когда отмечается значительное уменьшение количества сперматозоидов в эякуляте, они малоподвижны, встречается большое количество патологических форм. В этом случае есть несколько тактик лечения, в зависимости от результатов как самой спермограммы, так и дополнительных исследований.
Поиск и устранение причин плохой спермограммы
Выясняется и устраняется причина снижения количества или качества сперматозоидов. Часто она вполне конкретная, понятная и излечимая. Например, у мужчины выявлен гипогонадизм.
Тогда лечение гормональными препаратами позволяет улучшить процесс созревания сперматозоидов. Или у пациента выявляют варикоцеле. В таком случае операция по удалению варикозно расширенных вен нормализует сперматогенез.
Если болезнь не слишком запущена, то количество и качество сперматозоидов повышается.
Стимуляция сперматогенеза
При этом причина плохих анализов может остаться невыясненной. Такое случается не менее чем в 30% клинических ситуаций.
Но постепенно случаев бесплодия непонятного происхождения становится всё меньше, так как медицина развивается, появляются всё новые методы диагностики. Если сперма плохая, мужчине назначают гормональные препараты (ХГЧ, гонадотропины).
Они стимулируют созревание сперматозоидов. Через несколько месяцев их становится гораздо больше, и зачатие может состояться естественным путем.
Вспомогательные репродуктивные технологии
Если сперма очень плохая, если сперматозоидов нет вообще, либо то немногое их количество, что осталось, совершенно не способно справиться с оплодотворением яйцеклетки, делают ЭКО.
Эта процедура потенциально может быть успешной, если в сперме остаются хотя бы единичные сперматозоиды: даже если они неправильной формы или абсолютно неподвижные.
Более того: даже если сперматозоидов в эякуляте вообще нет, лечение бесплодия всё равно возможно, так как половые клетки в такой ситуации можно получить, сделав пункцию яичка.
Благодаря ЭКО с ИКСИ стать отцом может стать мужчина даже с самыми тяжелыми нарушениями в спермограмме. Причем, шансы на успешное лечение при использовании некоторых дополнительных вспомогательных репродуктивных технологий будут столь же высокими, как у среднестатистического мужчины с хорошими анализами.
Источник: https://www.eko-blog.ru/articles/plohaya-spermogramma/
Отсутствие сперматозоидов у мужчин, недостаток спермы при половом акте
Сперматозоиды являются главнейшим объектом в процессе репродукции. Мужчины так привыкают к постоянному восполнению семенной жидкости, что совсем не обращают необходимого внимания на здоровье. А ведь отсутствие сперматозоидов у мужчин – реальная болезнь, недостаток, с которым не так-то просто смириться.
Наши читатели рекомендуют
Наш постоянный читатель избавился от проблем с потенцией действенным методом. Он проверил его на себе — результат 100% — полное избавление от проблем. Это натуральное средство на основе трав. Мы проверили метод и решили посоветовать его Вам. Результат быстрый.ДЕЙСТВЕННЫЙ МЕТОД.
Азооспермия – особая форма бесплодия у мужчин, которая возникает за счет отсутствия сперматозоидов в эякуляте. Это состояние провоцирует серьезные проблемы с вырабатыванием и движением спермы к яйцеклетке, из-за чего беременность у женщины не наступает, сексуальная жизнь терпит крах.
В норме, до того как попасть наружу, сперматозоидам необходимо перемешаться в необходимых пропорциях с семенной жидкостью в протоках репродуктивной системы. При условии, когда этот процесс не осуществляется по причине их закупорки, сперматозоиды не попадают наружу и отсутствуют в эякуляте. Это главная причина мужского бесплодия.
При семяизвержении половые клетки смешиваются с соком, выделяемым простатой. Этот сок пробуждает клетки и принуждает их двигаться. Оказавшись во влагалище женщины, большая часть гамет умирает.
Наиболее живучие в течение нескольких часов проходят расстояние до брюшины, приближаясь к яичнику. В отдаленной трубе протекает процесс зачатия, который невозможен без сперматозоидов.
Сейчас очень многие мужчины сталкиваются с отсутствием спермы при половом акте.
Современная медицина способна подарить мужчине радость отцовства, даже при сложных формах бесплодия. Но при полном отсутствии половых клеток вспомогательная репродукция не имеет должного результата.
Причины отсутствия сперматозоидов
Азооспермии можно разделить на 2 вида:
- необструктивные;
- обструктивные;
Обструктивная азооспермия и причины её появления
При закупорке протоков сперма не получает возможности для попадания наружу. Обструктивный тип азооспермии характерен для 40% случаев (азооспермии). Из-за закупорок в придатках яичек или выносящих семя протоках эякулят не наполнен клетками, так как сперма не перемещается в уретру из яичек.
Причины закупорки могут быть различными: наследственные дефекты (неполноценность органов), воспалительные болезни, повреждения и органическая патология.
Если этиологическим фактором азооспермии явилась наследственность, то в теле мужчины встречаются анатомические дефекты репродуктивной системы. Недоразвитие выносящих семя протоков является следствием определённых мутаций генов, которые передаются по наследству. В этом случае отсутствуют каналы для выхода спермы из предстательной железы в уретру.
Инфекции предстательной железы, яичек тоже пагубно сказываются на формировании фертильности у мужчин, когда спермы попросту нет.
Азооспермия возникает из-за сжатия выводящих семя протоков
Травмы позвоночника, грыжа, операции на половых органах и брюшной полости часто связаны с уменьшением способностей мужской репродуктивной системы.
Азооспермия возникает из-за проблем снабжения кровью половых органов и сжатия выводящих семя протоков.
Необструктивная азооспермия и причины её возникновения
В 60% случаев причиной недуга является патология репродуктивной системы. Это тесно взаимосвязано со сбоем вырабатывания спермы в организме.
Часто корень проблемы в гормональном сбое, но иногда это могут быть:
Необструктивная азооспермия может развиться при приеме ряда антибиотиков
- болезни наследственные с нарушением состава спермы или дефектами половых органов;
- приём ряда антибиотиков, стероидов;
- ретроградная эякуляция – состояние, когда семя транспортируется в мочевой пузырь;
- облучение радиацией;
- прочие факторы (некорректное расположение яичек, продолжительный перегрев тела).
Частотность диагностики азооспермии — около 2% мужского населения. Медицинская статистика говорит, что количество пациентов, лечащих бесплодие, несколько выше.
Основные симптомы азооспермии
Если у пациента азооспермия и беременность у жены из-за этого не наступает, доктора исследуют уровень выраженности патологии по ряду признаков:
- Обилие волос.
- Отсутствие зачатия у супруги.
- Яички небольшого размера.
- Варикоцеле мошонки.
- Психическое перенапряжение.
- Передавливание мошонки.
Самому выявить проблему по таким признакам тяжело, так как требуется, помимо прочего, анализ на фертильность. Иногда у мужчины не обнаруживаются вышеуказанные симптомы, но беременность у супруги не наступает, в таком случае необходимо искать патологию у женщины.
Диагностика
Диагностика азооспермии складывается не только на особых признаках, но изучении репродуктивной и клинической истории пациента.
Для выявления азооспермии врачу необходимо изучить историю болезней пациента
Для выявления азооспермии врачу необходимо знание о времени, в продолжении которого пациент не может зачать ребенка. Важно предоставить информацию специалисту о проблемах с репродуктивными функциями, а также степень половой активности.
На производство сперматозоидов производит эффект курение и распитие алкогольных напитков, тяжёлые болезни и употребление лекарственных средств. В простых ситуациях врач подберёт нужные процедуры типа осмотра, взятия биопсии, общего анализа крови и ряд более подробных исследований.
К какому врачу обратиться
Мужчине можно изначально пойти к урологу, но для экономии времени можно сразу обратиться к андрологу. Уролог, как и акушер-гинеколог, специализируется на общих проблемах зачатия в то время, как андролог занимается непосредственно репродуктивной системой мужчин и терапией разных сопутствующих заболеваний, снижающих способность к зачатию.
Как правило, направление на анализ спермы выписывает тоже врач-андролог. По определению ВОЗ, термин «анализ спермы» подразумевает различные исследования эякулята, в то время как «спермограмма» нацелена на оценку количества и качества сперматозоидов. Однако в нашей стране оба определения используются как синонимы.
Обычно анализ спермы назначают при отсутствии зачатия. Однако врачи настаивают на спермограмме во время приготовлений к зачатию. Этот анализ является также необходимым при подготовке к ЭКО и для всех доноров спермы.
Врач-андролог занимается непосредственно репродуктивной системой мужчин
Нередко его назначают и для диагностики фертильности при ряде заболеваний — к примеру, при простатите, варикоцеле, гормональных сбоях, после травм и инфекционных заболеваний.
Необходимые анализы
Осмотр у врача позволяет выявить проблемы с излишними килограммами, гормональной сферой, обилием волос. При изучении патологии репродуктивной системы врач изучает яички, производит замер их объёмов и диагностирует оформленность.
Непременно потребуется ректальное исследование. Обследование посредством прямой кишки – лучший вариант исследовать предстательную железу.
Простата несёт ответственность за производство сперматозоидов, из-за этого при ее деформации возникает азооспермия.
Биопсия – взятие материалов яичка через не крупный порез мошонки или прокол острой иглой. В результате процедуры материал посылается в лабораторию, для исследования его свойства. Мы не рекомендуем проходить биопсию при диагностике азооспермии. Анализ с морфологией по Крюгеру позволяет получить 100% верный ответ.
Анализ крови может браться как из вен, так и из пальца. Он позволяет врачу выявить хронические болезни. На их фоне часто вырастает азооспермия, симптомы которой не проявляются клинически.
Для выявления аномальных генов врач назначает генетическое обследование. Они могут быть причиной нарушения транспорта спермы или ее выработки в репродуктивных органах мужчины. Часто генетические дефекты синтеза ферментов у детей обнаруживаются уже в первые годы.
При применении ультразвукового исследования предстательной железы и яичек врачи нередко применяют красящие элементы. У пациентов иногда на них бывают аллергические реакции, поэтому скажите врачу, если у вас наблюдается аллергия на крабов, лобстеров и креветок.
Спермограмма – часто применяемый метод при исследовании проблем фертильности у мужчин.
Для получения верных результатов спермограммы пациенту необходимо воздерживаться от половых связей в течение 2-3 дней. После первой сдачи анализ повторяется через 14 дней. В этот период нельзя принимать алкогольные напитки, сильнодействующие лекарства.
Желательно не сдавать спермограмму в период инфекционных заболеваний, так как повышенная температура провоцирует отсутствие сперматозоидов. Крайне нежелателен перегрев организма, поэтому баню, сауну и горячие ванны требуется исключить.
Если вы употребляете антибиотики, с анализом придётся повременить — его можно проводить только через 2 недели после конца курса лечения.
Материал добывается при помощи мастурбации в специально обустроенном помещении и сразу же передается в лабораторию.
Как лечится проблема
Лечение азооспермии зависит от причины, которая вызвала патологию. Рассмотрим основные методы.
- Консервативное. Использование антибактериальных препаратов целесообразно, когда причиной патологии являются инфекционные заболевания репродуктивной системы. Обычно в подобных ситуациях, азооспермия лечится продолжительно с единовременным употреблением антибиотиков нескольких групп. Курс лечения обычно составляет 3-9 месяцев.
- Операционное: подкожная эмболизация при варикоцеле, аспирация сперматозоидов, восстановление проходимости семявыводящих путей. Подкожная эмболизация используется при варикоцеле, когда у мужчины азооспермия, лечение которой консервативными средствами не принесло должных результатов. Операция предусматривает блокировку расширенных вен, что предотвращает течение крови и устраняет патологию. После операции у почти 50% мужчин получается стать отцом. Из актуальных и наиболее результативных методов быстрого лечения азооспермии следует отметить аспирационные методы:
- ТЕЗЕ – экстракция сперматозоидов из яичек.
- МЕЗА – аспирация из яичка сперматозоидов.
- ПЕЗА – аспирация из придатка сперматозоидов.
Операция по реконструкции проходимости семенных протоков или восстановлению семявыводящих путей (эпидидимовазоанастомоз) проводится на уровне придатка яичка при условии сохраненного сперматогенеза.
Операция проводится по различным методикам: “бок в бок”, “конец в бок”, “конец в конец”.
Эпидидимовазоанастомоз назначается пациенту с обструктивной азооспермией – заболеванием, при котором сперматозоиды в эякуляте отсутствуют из-за непроходимости семявыносящих протоков и придатков яичек.
Операция по удалению обструкции в семявыносящих протоках является неопасной и легко переносится мужской половиной человечества.
Эпидидимовазоанастомоз назначается пациенту с обструктивной азооспермией
Необходимые показания к операции определяет врач-уролог совместно с пациентом, так как несмотря на достаточно высокую эффективность в 20–30%, иногда целесообразно проводить искусственное оплодотворение.
Профилактика анэякуляции
При секреторной азооспермии (отсутствии сперматогенеза) шансы зачать ребенка естественным путем практически отсутствуют. При таком состоянии рекомендовано ЭКО с донорской спермой. Экскреторная форма бесплодия дает большую вероятность на успешное зачатие, так как можно восстановить проток или прибегнуть к искусственному оплодотворению клетками пациента.
Чтобы в дальнейшем не искать способы лечения и зачатия, стоит задуматься о своем здоровье заранее. Лучше избегать беспорядочных связей, надевать качественную нижнюю одежду, избегать стрессов и придерживаться активного образа жизни. Стоит вычеркнуть из своей жизни вредные привычки и перейти на правильное питание.
Азооспермию легче предотвратить. Нужно внимательно относиться к своему здоровью, вовремя подмечать симптомы и консультироваться с врачами. Лечение инфекций и воспалений предотвратит серьезные патологии половой системы и сохранит репродуктивную функцию.
Источник: https://dostami.ru/potenciya/besplodie/otsutstvie-spermatozoidov-u-muzhchin/
Азооспермия – причина мужского бесплодия
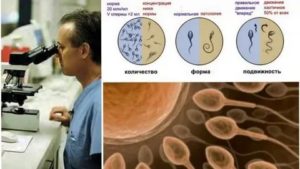
Азооспермия (или полное отсутствие в семенной жидкости сперматозоидов) является серьезной причиной бесплодия. Проблема поражает около 2% населения и требует длительного лечения.
Виды и причины азооспермии
Азооспермия бывает 2 видов: секреторная, когда сперматозоиды не образуются вообще, и обструктивная, при которой они вырабатываются, но из-за препятствий в семенных канальцах не могут попасть в уретру. Иногда встречается сочетание обеих форм патологии.
Секреторная азооспермия вызвана нарушениями сперматогенеза, основные причины которого:
Мужское бесплодие
- Гормональный дисбаланс (дефицит гонадотропных гормонов при повышенном содержании андрогенов, эстрогенов и пролактина).
- Последствия химиотерапии.
- Аномалии развития яичек (крипторхизм, монорхизм).
- Генетические мутации (в Y-хромосоме, андрогенных рецепторах).
- Заболевания гипофиза и гипоталамуса.
- Синдром Сертоли (при нем яички не содержат клеток, отвечающих за производство сперматозоидов).
- Следствие инфекций, травм или тяжелого воспаления репродуктивных органов.
- Рак яичек.
- Воздействие пестицидов, химических веществ, стероидов, некоторых антибиотиков.
- Злоупотребление алкоголем, курение.
- Сахарный диабет, травмы позвоночника, сифилис.
Секреторная азооспермия может носить временный характер, если она развилась на фоне приема лекарств, переохлаждения, перегрева, инфекции или стресса.
Несекреторная азооспермия подразумевает продукцию живых спермий в достаточном количестве и с нормальной подвижностью, но не способных попасть в эякулят.
Обструктивный тип заболевания объясняется следующими патологиями:
Мочеполовая система
- Врожденными пороками развития или отсутствием семявыводящих каналов, их аплазией.
- Травмами и операциями на половых органах.
- Инфекционными заболеваниями яичек и предстательной железы (орхит, эпидидимит, простатит).
- Расширением вен мошонки (варикоцеле), вызывающим пережатие семявыносящих канальцев.
- Вазэктомией – операцией по перевязке семявыводящих путей с целью контрацепции.
- Ретроградной эякуляцией, при которой заброс семенной жидкости происходит в мочевой пузырь, а не в уретру.
- Стриктурами уретры.
Симптомы и диагностика азооспермии
Главный показатель наличия азооспермии – это невозможность зачать ребенка при регулярных незащищенных половых контактах.
Отсутствие сперматозоидов в сперме также часто сопровождают следующие видимые симптомы:
Выделения у мужчин
- Избыточный рост волос на теле.
- Выделения белого цвета из пениса.
- Маленький размер и припухлость яичек.
- Эмоциональное напряжение.
Однако, если причиной азооспермии стал гипогонадизм (нарушение синтеза гормонов), то внешний облик мужчины будет иметь ряд характерных черт: скудный рост волос на лице и теле; женский тип фигуры, гинекомастия.
Эректильные нарушения и снижение либидо также могут беспокоить мужчину при секреторном типе заболевания.
При обструктивной азооспермии может присутствовать боль, жжение и отёчность мошонки. При нормальных яичках наблюдается увеличение в размере их придатков, вызванное накоплением сперматозоидов.
Но диагностировать азооспермию только по этим признакам невозможно, нужен ряд лабораторных исследований, наиболее информативной из которых является спермограмма. С ее помощью получают информацию о строении, количестве и жизнеспособности мужских половых клеток.
Для достоверности данных требуется провести эту диагностическую процедуру дважды с перерывом в 2 недели. За 3 дня до анализа необходимо исключить горячие ванны, сауны, половые сношения и прием алкоголя.
Спермограмму не рекомендуется проходить в период болезней, сопровождающихся высокой температурой.
Также следует убедиться, что в контейнер попал весь объем жидкости после семяизвержения, в противном случае анализ может быть недостоверным.
Дополнительными методами диагностики бесплодия являются:
Диагностические мероприятия
- Анализ крови на гормоны, в частности на тестостерон, ФСГ и ЛГ, без которых невозможно нормальное производство сперматозоидов.
- УЗИ репродуктивных органов и ректальное обследование предстательной железы.
- МРТ головного мозга на предмет аномалий гипофиза и гипоталамуса.
- Анализ мочи на наличие сперматозоидов, чтобы исключить заброс семени в мочевой пузырь (ретроградную эякуляцию).
- Ультрасонография яичек.
- Анализ крови на антитела к сперматозоидам.
- Генетическое исследование на предмет аномалий генов.
- Биопсия яичек.
Хотя этот метод чаще используется в ходе процедуры искусственного оплодотворения, чем в диагностических целях.
- Генитография для выявления проходимости семявыводящих каналов.
- Исследование на инфекции половых путей.
Важным этапом диагностики является физикальный осмотр и опрос пациента, в ходе которых врач получает информацию о степени развития вторичных половых признаков, образе жизни, перенесенных болезнях, опыте работы с вредными веществами.
Лечение азооспермии
Восстановление фертильности при азооспермии – сложный процесс, напрямую зависящий от вида патологии.
Лечение обструктивной азооспермии направлено на устранение препятствий по ходу семявыносящих путей, например, дренирование, оперативное лечение варикоцеле. Эффективность хирургического решения проблемы не превышает 56%.
Медикаментозное лечение применяют при секреторном типе бесплодия.
Если в эякуляте нет сперматозоидов по причине гормонального сбоя или гипогонадизма, назначают гормонозаместительную терапию. Если азооспермия вызвана инфекцией, применяют антибиотики. Курс лечения обычно включает несколько групп препаратов и длится от 3 до 9 месяцев.
При неэффективности упомянутых методов прибегают к хирургической аспирации (извлечению) сперматозоидов из яичек или придатков и методам искусственного оплодотворения: ЭКО, ИКСИ.
Результативность последних составляет 100% при обструктивной азооспермии и гораздо ниже при секреторном бесплодии, вызванном отсутствием сперматозоидов.
Репродуктивные технологии лечения бесплодия проводят в несколько этапов:
Методы оплодотворения
- Извлечение живых сперматозоидов из яичка хирургическим путем.
- Выбор самых жизнеспособных половых клеток.
- Обработка и подсаживание сперматозоида в яйцеклетку.
Во время метода ЭКО (экстракорпорального оплодотворения) соединение мужской и женской половых клеток происходит в пробирке, после чего эмбрион помещают в тело женщины.
Преимущество метода ИКСИ при азооспермии состоит в том, что для проведения процедуры достаточно одного жизнеспособного сперматозоида, а не множества.
Эта технология подходит для пациентов, у которых семявыводящие каналы отсутствуют от рождения. Суть метода заключается в непосредственном введении отобранного сперматозоида в цитоплазму яйцеклетки.
При этом, вероятность оплодотворения не зависит от качества материала.
Однако, если в организме мужчины подтвердилось полное отсутствие сперматозоидов и неспособность к их производству, а лечение не принесло результата, то зачатие будет возможно лишь с использованием донорской спермы.
Источник: https://prostamed.ru/prichiny/azoospermiya-prichina-muzhskogo-besplodiya.html
В сперме нет сперматозоидов? — это азооспермия
Азооспермия — полное отсутствие сперматозоидов в семенной жидкости во время эякуляции. Как следствие этого – мужское бесплодие и неспособность супругами зачать ребенка.
Преимущественно наблюдаются случаи краткосрочной азооспермии. Она возникает вследствие различных заболеваний, дисбаланса гормонов, перенесения психологических срывов.
Если проблему не откладывать на потом, а решать быстро, то очень скоро мужчина, болевший азооспермией, сможет стать отцом.
Азооспермия разделяется на обструктивную и необструктивную (секреторную).
Обструктивная азооспермия – это явление, когда в яичках мужчины формируются вполне жизнеспособные сперматозоиды, но через нарушение деятельности семявыводящих каналов они не могут выйти наружу.
Во время обследования при обструктивной азооспермии обычно выделяется достаточно спермы. Наблюдается нормальный кислотно-щелочной баланс, фруктоза, но нет клеток, способствующих появлению сперматозоидов. Яички при этом имеют обычный природный вид.
Правда, с одним недостатком – отечностью придатков.
Изредка данным видом азооспермии болеют мужчины, у которых вообще не сформировался семявыводящий канал. В таком случае при эякуляции выделяется очень мало спермы – до 1 мл. (норма – 2 мл.
), в спермограмме определяется повышенный уровень кислотности, не наблюдается фруктоза.
Дополнительно диагноз подтверждается во время осмотра и прощупывания области, где должен локализоваться семявыводящий канал.
Необструктивная азооспермия — дисфункция яичек, не позволяющая формироваться сперматозоидам. Но семявыделительные пути при этом развиты и отлично пропускают сперму наружу.
При секреторной азооспермии яички больного уменьшаются. Их функциональность может несколько ухудшиться. В данном случае какая-то часть яичек способна выделять сперматозоиды, но их настолько мало, что эякуляция может не осуществиться.
Если же наблюдается абсолютная дисфункция яичек, это значит, сперматозоиды в них вообще не вырабатываются. Определить, насколько работоспособны яички пациента, можно только посредством многократной микробиопсии яичек.
При этом с различных частей яичек берутся образцы ткани, и проводится гистологическое исследование.
При азооспермии в эякуляте отсутствуют сперматозоиды
Диагностика азооспермии
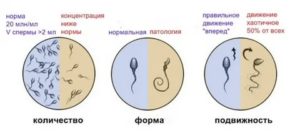
Сначала врач тщательно осматривает половые органы мужчины. Ощупывает яички, чтобы определить их размер, форму. Осуществляет ректальный осмотр простаты. Затем пациент сдает общий анализ крови, биохимию, кровь на определение гормонов и спермограмму.
Отклонения в эякуляте определяются с помощью спермограммы
Обязательно проводится биопсия, результаты которой и покажут, насколько дееспособны яички пациента. Осуществляется генетическое исследование, чтобы выявить наличие аномальных генов, разрушающих работу органов репродукции больного.
Далее следует магнитно-резонансная томография, задача которой — выяснить, нет ли у пациента других причин бесплодия. Дуплексное сканирование яичек проводится, чтобы выяснить положение вен мошонки. Это поможет определить наличие варикоцеле у пациента.
УЗИ половых органов – для выявления опухолей и других аномалий. Осуществляется как поверхностно, так и через прямую кишку. Также необходимо сдать анализ мочи после эякуляции. Данная процедура позволяет определить наличие спермы в моче, что свидетельствует о проблемах семяизвержения, либо о затрудненной проходимости семявыделительных каналов.
Способы исцеления
Лечение азооспермии зависит от ее формы и сложности. Когда азооспермия возникла в результате непроходимости семявыделительных каналов, в таком случае эскулапы предлагают расширить эти каналы хирургическими методами. Ежели проблема в воспалительных процессах, развивающихся в яичках, или в инфицировании половых органов, в таком случае применяется медикаментозное лечение.
Когда же суть заболевания лежит в ткани яичек, в этом варианте проведенная биопсия выступает не только как метод диагностики, но и как способ взятия у больного сперматозоидов для искусственного оплодотворения в пробирке.
Если сперматозоиды в яичках отсутствуют полностью, проблему зачатия поможет решить только сперма донора. Но подобная аномалия встречается довольно нечасто.
Лечение азооспермии народными средствами
Чайную ложку семян полыни залить одним стаканом кипятка. Настоять пару часов, затем процедить, выпить все на протяжении дня.
Народная медицина дает прекрасные результаты лечения
Зерна подорожника перемолоть на кофемолке. Чайную ложку получившегося порошка залить стаканом воды, кипятить на медленном огне 10 мин. Затем дать остыть и процедить. Принимать трижды в сутки по столовой ложке. Курс лечения – две недели.
Столовую ложку измельченных плодов боярышника залить кипятком. Настаивать, покане остынет, потом процедить. Пить три раза в сутки.
Восстановить репродуктивную функцию носителя азооспермии может гранат и его сок. Для этого потребуется каждый день съедать не менее двух (а то и больше) гранат, или выпивать как можно больше гранатового сока
Три столовые ложки ромашки однобокой измельчить, насыпать в термос, затем налить туда 500 г. кипятка, закрыть термос крышкой. Пусть настаивается около 12 часов. Потом содержимое термоса нужно процедить и принимать сразу после еды по 150 мл. Весь настой нужно выпить за один день.
Азооспермия прекрасно лечится морепродуктами, орехами и шпинатом. Это поможет улучшить качество спермы. А тем, кто перенес операцию при азооспермии, для восстановления нужно ежедневно съедать по полстакана обычных очищенных подсолнечных семечек.
httpv://www..com/watch?v=KgvX5oAnxJU
Кроме того, врачи утверждают, что улучшить лечение поможет отказ пациента от вредных продуктов и алкоголя хотя бы на время.
Но одним из наиболее эффективных нетрадиционных методов лечения азооспермии принято считать гирудотерапию, то есть — пиявки.
С помощью пиявок обновляется кровь в организме, запускаются процессы микроциркуляции, очищаются сосуды, возрождается функция выработки спермы. Но заметим, что самостоятельно применять такое лечение не следует.
Только врач-специалист способен верно подобрать пиявок, так как не все они считаются целебными.
Запишитесь к врачу прямо сейчас и не откладывайте проблему на потом.
Источник: http://TvoyaUrologia.ru/andrology/v-sperme-net-spermatozoidov-eto-azoospermiya.html






