Опухоль брюшной полости (объемное образование, внеорганное уплотнение, доброкачественная фиброма): что это может быть, симптомы
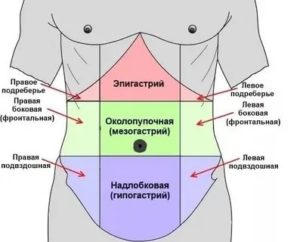
Новообразования могут формироваться в различных частях тела, поражать отдельные органы и системы. Зачастую они диагностируются в брюшной полости. Они могут затрагивать кишечник, стенки желудка и другие органы брюшного пространства. Лечение проводится при помощи оперативного вмешательства. Метод проведения операции подбирается врачом индивидуально.
Что такое опухоль брюшной полости
Образования, сформированные в брюшной полости, имеют различную природу возникновения. Локализуются на стенках брюшины, в области малого сальника, брыжеек органов.
Зачастую врачи диагностируют вторичные злокачественные новообразования, которые способны стремительно разрастаться и метастазировать. Прогноз при этом зависит от степени развития заболевания, когда было начато лечение.
В исключительных случаях устанавливаются первичные образования различного характера течения.
Заболевание диагностируется у мужчин и женщин преимущественно в возрасте от 40 лет. В определенных случаях патология выявляется и у детей. Чаще всего основной причиной при этом является генетическая предрасположенность. Огромную роль также играет и нарушение процесса формирование плода в период внутриутробного развития.
Классификация
В зависимости от месторасположения, характера течения и других особенностей выделяют несколько типов опухолей.
Новообразования в передней стенке
Опухоли, которые образуются на передней стенке брюшной полости, могут разрастаться из различных тканей, например, соединительной, мышечной.
Среди образований доброкачественного характера выделяют нейрофиброму, фибролипому, липому и рабдомиому. Они встречаются в редких случаях за исключением липом.
Злокачественное течение имеет фибросаркома. Она способна метастазировать не только в соседние ткани, но и отдаленные органы.
Также выделяют десмоидную опухоль передней брюшной стенки. Это доброкачественное новообразование, формирующееся из соединительной ткани. Кроме этого, она затрагивает сухожилия и фасциально-апоневротические структуры.
Отличается инфильтративным ростом. Диагностируется десмоидное образование редко, преимущественно у женщин в возрасте 25-35 лет после родов.
Образование располагается в нижнебоковом отделе передней стенки брюшной полости. В определенных случаях отмечается наличие тяжа. Это своеобразная ножка, при помощи которой опухоль прикрепляется к слизистой.
Первичные злокачественные образования
Среди первичных опухолей, имеющих злокачественное течение, выделяют мезотелиомы. Они устанавливаются редко и встречаются чаще у мужчин.
Основной причиной их возникновения считается продолжительный контакт с асбестом. Симптомами заболевания являются боли, снижение веса и выпячивание живота.
Новообразования могут быть множественными или единичными. Опухоли также различаются по размеру.
Псевдомиксома
Подобное объемное образование брюшной полости начинает формироваться в случае разрыва кисты аппендикса, цистаденомы яичника или дивертикула кишечника.
Клетки эпителия начинают распространяться по брюшной полости и вырабатывают особую густую жидкость. Она имеет желеобразную структуру.
Продолжительность развития зависит от степени злокачественности и зачастую не отличается стремительным ростом. Заболевание развивается на протяжении многих лет.
Жидкость с течением времени становится причиной развития фиброзных изменений тканей и угнетает работоспособность многих органов. В результате возникают различного рода осложнения.
В отдельных случаях устанавливаются образования, имеющие высокую степень злокачественности. Они отличаются стремительным ростом и способны метастазировать в соседние ткани и отдаленные органы. При отсутствии или несвоевременном лечении может наступить летальный исход.
Симптомами подобных образований являются выделение желеобразной жидкости из пупка, снижение веса, нарушение работы ЖКТ.
Вторичные опухоли злокачественного характера
Диагностируются при наличии злокачественной опухоли, которая располагается в органах, покрытых брюшиной частично или полностью.
Симптомами также являются болезненные ощущения, плохое самочувствие, постоянная слабость и стремительным снижением веса.
Опухоли отличаются медленным ростом и могут длительное время не проявлять себя. При достижении значительных размеров устанавливаются путем пальпаторного исследования живота.
Канцертоматоз
Устанавливается примерно у 40% пациентов. Заболевание сопровождается возникновением интенсивного выпота в брюшной области. У пациентов отмечаются тошнота, рвота, нарушение стула и повышенная утомляемость.
Образования отличаются стремительным ростом и наличием множества мелких очагов. Это значительно затрудняет терапию.
Причины опухолей брюшной полости
Точных причин развития злокачественных или доброкачественных новообразований, которые формируются в брюшном пространстве, не установлено. Специалистами выделен ряд факторов на основе множества исследований и многолетних наблюдений, которые способны значительно увеличить риск развития образований:
- Нарушение обмена веществ. Заболевание чаще всего устанавливается у пациентов, страдающих ожирением или сахарным диабетом.
- Несбалансированное питание. Употребление большого количества жирной пищи, продуктов с содержанием канцерогенов приводит к травмированию слизистой и нарушению работу кишечника.
- Нарушение гормонального фона. Причинами формирования образований в брюшной области становятся заболевания щитовидной железы.
- Наличие патологий в запущенной стадии.
Уплотнения доброкачественного или злокачественного течения, сформированные в брюшном пространстве, развиваются так же, как и другие раковые заболевания.
Клиническая картина
Симптомы опухоли отличаются в зависимости от типа образования и характера течения. Чаще всего определить наличие заболевания на начальных стадиях его развития невозможно, так как патология протекает бессимптомно.
Первичные образования
Длительное время не проявляют признаков, что затрудняет диагностику на ранних стадиях.
С течением времени возникают болезненные ощущения. Симптом проявляется в случаях, когда новообразование затрагивает нервные окончания.
Также могут появляться тошнота, рвота, вздутие живота и потеря аппетита. Но при этом вес не снижается. Это обусловлено тем, что в брюшной полости начинает накапливаться жидкость.
Вторичные образования
В зависимости от степени злокачественности отличаются стремительным или медленным ростом. Они представляют опасность для жизни и здоровья пациента, так как способны метастазировать. Локализуются подобные образования в области кишечника, желудка, поджелудочной железы, прямой или толстой кишки.
Метастазы при отсутствии терапии могут достигать достаточно больших размеров. С течением времени они представляют собой гранулы, которые покрывают всю поверхность брюшной полости.
Вторичные опухоли опасны тем, что образованные метастазы не имеют выраженных симптомов. Признаки проявляются при распаде образования.
Чаще отмечается интоксикации в виде тошноты, рвоты, головных болей. Также наблюдаются снижение аппетита, быстрая потеря веса, изменения температуры тела, слабость.
В случаях, когда метастазы поражают кишечник, отмечается нарушение стула в виде запора или диареи. В каловых массах обнаруживаются кровяные включения. При локализации гранул в печени, заболевание проявляется в виде пожелтения кожного покрова и слизистых, болями в области правого подреберья. При поражении желудка возникают метеоризм и ощущение сдавливания.
Опухоли в брюшной полости могут быть множественными или одиночными. В случаях, когда затрагивается несколько органов, симптомы смешанные.
Диагностика
При подозрении на наличие фибромы или других новообразований, сформированных брюшной полости, специалист проводит осмотр, пальпаторное исследование и внимательно изучает анамнез пациента. Для установления точного диагноза назначается ряд исследований:
- УЗИ. Методика позволяет выявить локализацию и размер новообразования.
- Анализ крови. Проводится с целью установления наличия онкомаркеров.
- Компьютерная томография. Один их информативных методов диагностики множества заболеваний. Позволяет определить степень развития, месторасположение и размеры образования.
- Рентгенологическое исследование. Назначается для выявления метастаз в легких.
- Цитологическое исследование. Показано в случаях, когда увеличен объем живота
- Диагностическая лапароскопия. Необходима для проведения процедуры забора образа биологического материала. Биопат направляют в лабораторию для проведения цитологического исследования, которое подтверждает или опровергает злокачественность новообразования.
Женщинам в случае выявления опухоли в области яичников показано проведение трансвагиального ультразвукового исследования. Метод позволяет изучить состояние внутренних половых органов.
Методы лечения
При установлении опухоли брюшного пространства единственным способом терапии является оперативное вмешательство. В зависимости от размеров, характера течения, наличия показаний и противопоказаний операция может проводиться различными способами.
Лучевая терапия
Проводится до и после полостной операции. Метод основан на воздействии на опухоль специальным аппаратом. При влиянии лучей на новообразование наблюдается замедление роста патогенных клеток.
Кроме этого, лучевая терапия помогает снизить риск развития осложнений.
Химиотерапия
Также назначается до или после операции по удалению опухоли. Проводится при помощи химических препаратов, активные вещества которых негативно воздействуют на патогенные клетки.
В результате опухоль замедляет рост, снижается риск образование метастаз в соседних тканях или различных органах.
Радиохирургия
Назначается в случаях, когда отмечается наличие метастазов в труднодоступных местах. Воздействие на образование проводится при помощи радиоволн, которые оказывают негативное влияние непосредственно на раковые клетки.
Полостная операция
Классический метод резекции опухолей, сформированных в брюшной области, сегодня используется редко. При процедуре специалист использует хирургический скальпель. После резекции новообразования брюшную полость промывают антисептическими растворами.
Криодеструкция или лазерное удаление назначаются только в случаях, когда новообразование не имеет больших размеров, отсутствуют противопоказания. Преимуществами данных способов удаления являются небольшой период реабилитации, отсутствие больших шрамов и кровотечения во время процедуры.
Возможные осложнения
Отсутствие терапии приводит к развитию опасных для жизни и здоровья осложнений. Среди них выделяют:
- Нарушение работы почек.
- Нарушение обмена веществ.
- Сердечная недостаточность.
- Нарушение работы легких.
- Почечная недостаточность.
Отсутствие лечения приводит к летальному исходу. Поэтому при появлении признаков наличия опухоли следует обратиться к лечащему врачу.
Прогноз и профилактика
Прогноз зависит от степени развития образования и места его расположения. При своевременно проведенной операции пятилетняя выживаемость составляет более 80%. При проведении оперативного вмешательства на 3 или 4 стадии рака прогноз неблагоприятный.
Специальных мер профилактики опухолей брюшной полости не существует. Пациентам рекомендовано соблюдать общие правила. Пациентам следует внимательно отнестись к своему рациону, заниматься спортом, вести здоровый образ жизни и регулярно посещать врача.
Опухоли брюшной полости – опасны для жизни и здоровья человека. Чаще всего они долгое время не проявляются симптомов. Именно поэтому врачи рекомендуют ежегодно проходить профилактические осмотры, внимательно относиться к своему здоровью.
Источник: https://onkologia.ru/onkogastroenterologiya/opuhol-bryushnoy-polosti/
Кишечник в правой подвздошной области
Болезнь Крона — хроническое воспалительное заболевание кишечника аутоиммунной природы, характеризующееся стенозом кишечных сегментов с вовлечением в патологический процесс всех слоев кишечной стенки, образованием свищей и внекишечными поражениями. Этиологический фактор заболевания не установлен. Предполагается роль вирусов, бактерий. Более или менее доказана роль генетических факторов в возникновении заболевания.
Дорогие читатели! Наши статьи рассказывают о типовых способах решения проблем со здоровьем, но каждый случай носит уникальный характер.
Если вы хотите узнать, как решить именно Вашу проблему — начните с программы похудания. Это быстро, недорого и очень эффективно!
Узнать детали
«САЙТ НАХОДИТСЯ НА РЕКОНСТРУКЦИИ ПРИНОСИМ СВОИ ИЗВИНЕНИЯ ЗА ВРЕМЕННЫЕ НЕУДОБСТВА»
Боль в кишечнике справа и слева внизу живота может быть вызвана разными причинами. Этот симптом характерный для людей, которые имеют гастроэнтерологические, гинекологические и урологические заболевания.
Боль в кишечнике справа и слева внизу живота свидетельствует о патологиях в малом тазе. При первых жалобах больному следует обратиться к медицинскому эксперту.
Поможем определить причину заболевания и подберем индивидуальную программу лечения.
Сильные боли внутри живота — явный признак болезней, которые поражают толстый или тонкий кишечник. Процесс спазмов приводит к накоплению молочной кислоты в организме, которая раздражает нервные окончания и вызывает чувство боли.
Сильная боль в кишечнике — результат воздействия неправильного питания, побочный эффект после приема лекарственных препаратов либо воспалительный процесс.
Воспалительные процессы в кишечнике сопровождаются болевыми синдромами, тошнотой, вздутием живота, коликами и плохим стулом.
Специалисты выделяют несколько причин, которые могли вызвать боли в кишечнике слева и справа внизу живота. Если больной ощущает сильные боли слеза и справа внизу живота, то эти симптомы свидетельствуют о проблемах тонкой кишки.
Они могут быть вызваны нарушением обменных процессов, микрофлоры, неправильным питанием, длительным употреблением медикаментов, алкоголем.
Боль может свидетельствовать о наличии развития опасных заболеваний — энтерита, рака, целиакии, дискинезии, ишемии, дизбактериоза, появлению новообразований, язв, полипов, трещин.
Если через несколько минут после употребления какой-либо пищи у человека начинается отрыжка, острые боли в кишечнике внизу живота, эти симптомы свидетельствуют о слабости пищеварительного процесса.
Боли в желудке и расстройства желудочно-кишечного тракта связаны с пониженной кислотностью. Человеческому организму не хватает желудочного сока.
В результате в организме неполноценно переваривается пища, которая со временем начинает бродить и вызывать болезненные ощущения.
Режущая боль внизу живота может быть связана с проблемами нервной системы. Нервные напряжения вызывают в организме выработку неспецифического язвенного колита. Болевой синдром проходит через несколько дней.
Если человек не чувствует улучшения, болезнь переходит в хроническую стадию. Во время менструации увеличивается приток крови в малой таз, поэтому этот процесс сопровождается болевым синдромом.
Боли в кишечнике могут появиться при пониженном тонусе сосудов и наблюдающейся слабости соединительной ткани.
У больного начинаются болезненные ощущения, боль при опорожнении, увеличение размеров геморройных шишек, расстройства желудочно-кишечного тракта. Болезнь сопровождается болезненными ощущениями в кишечнике внизу живота.
Дивертикулит появляется при воспалительных процессах в областях выпячивания толстой кишки. Болезненные ощущения возникают при застое кала, пищи в этих участках. Появление опухолей в человеческом организме сопровождается сильными болями внизу живота слева и справа. Болевой синдром увеличивается при изменении размеров новообразования.
Синдром раздраженного кишечника характеризуется сильными острыми болями внизу живота, у больного отсутствует аппетит. Эта болезнь сопровождается нарушениями желудочно-кишечного тракта, поносом и запорами, диареей, метеоризмом.
Иногда больной замечает слабость, увеличение размеров живота, вздутие и дискомфорт в районе кишечника. Колющие боли внизу живота слева и справа свидетельствуют о проблемах с почками и мочевым пузырем. Больному следует посетить уролога и сдать анализы.
У беременных женщин увеличиваются размеры матки. Этот процесс может повлиять на появление болей в кишечнике внизу живота. Увеличенная матка давит на стенки кишечника, что может сопровождаться сильными режущими болями, тошнотой, рвотой и метеоризмом.
Следующей причиной, которая характеризуется болями в кишечнике внизу живота и тошнотой, является панкреатит. При панкреатите у пациента наблюдаются сильные режущие боли в верхней части живота. В некоторых случаях размер живота увеличивается. Расстройства желудочно-кишечного тракта, в том числе и запоры, сопровождают панкреатит.
При язве двенадцатиперстной кишке больного беспокоят сильные острые боли в кишечнике внизу живота. Они сопровождаются рвотой и расстройством. Чтобы определить причину сильных болей в кишечнике слева и справа внизу живота пациенту следует посетить врача.
После первичного осмотра и консультации больной будет направлен на сдачу анализов. Общий анализ крови, мочи и кала покажут внутренние показатели организма, продемонстрируют наличие каких-либо отклонений в системах человеческого организма. Для более четких результатов пациента направляют на сдачу бактериологического исследования кала, на колоноскопию и на эндоскопическое исследование.
После получения результатов анализов лечащий врач назначает пациенту лечение. Медицинский эксперт назначает медикаментозное лечение, гомеопатическое либо оперативное вмешательство в запущенных случаях. При необходимости для получения информации о состоянии внутренних органов врач направляет больного на прохождение компьютерной томографии либо УЗИ.
Данные диагностические исследования не рекомендуются беременным, кормящим мамам, детям до шестнадцати лет. Медицинские работники не рекомендуют прохождение этих процедур определенным группам населения. Использование излучения и контрастной жидкости может негативно повлиять на здоровые органы.
Боль является защитным сигналом нашего организма в ответ на появление какого-то нарушения. В большинстве случаев дискомфорт вызывает тревогу и переживания. Многие стоят перед выбором: вызвать скорую или попытаться самому решить проблему. Для постановки диагноза врачу крайне важно знать выраженность боли, ее характер, локализация и продолжительность.
Боли в кишечнике справа это не заболевание, а лишь симптом и для его устранения следует выявить и устранить первопричину. Часто люди не понимают, почему болит кишечник справа.
Дискомфорт в каждом отдельном случае может приобретать самый разнообразный характер: тянущий, колющий, режущий. Данная локализация болевых ощущений является симптомом заболеваний тонкого и толстого отдела кишечника.
Причиной болезненности могут стать патологии мочевыделительной системы. Аппендицит является острой хирургической патологией, требующей проведения оперативного вмешательства.
Типичной локализацией боли при аппендиците является боль в кишечнике справа ,но так бывает не всегда.
Болезненность может появиться даже с левой стороны, это зависит от расположения червеобразного отростка. Считается, что воспалительный процесс провоцирует бактериальная инфекция, которая проникает в просвет кишки.
При хорошей внутренней защите иммунитета бактерии не причиняют вреда, проблема возникает в том случае, когда резистентность организма резко ослабела.
В самом начале боль не имеет четкой локализации, поэтому пациент не может указать, где у него болит.
Лишь через несколько часов боль в эпигастральной области перемещается вниз. Приступ боли сразу приобретает режущий и колющий характер, после чего сменяется на давящую, распирающую и жгучую.
Кашель, резкая смена положения, натуживание — все это лишь усиливает дискомфорт. Боль сопровождается тошнотой и рвотой. Передняя стенка брюшной полости резко напряжена.
Ухудшается также и общее самочувствие, у человека повышается температура, он становится вялым и бледным.
В основу патологического процесса ложится выход внутренностей брюшной полости в паховый канал. Часто паховая грыжа диагностируется у мальчиков до десяти лет. Спровоцировать появление грыжи может целый ряд факторов, а именно:. В области паха визуально видна припухлость. В зависимости от того, какая часть кишечника попала в грыжевой мешок, могут появляться рези, запор, метеоризм.
В положении лежа выпячивание прячется и внешне становится незаметным. Опасным осложнением, требующее оперативного вмешательства, является ущемление паховой грыжи. Оно провоцирует выраженную боль в паховой области, тошноту, рвоту, задержку стула.
Грыжа становится плотной, напряженной и не вправляется. Спайки — это образования, которые приводят к сращиванию серозных оболочек органов.
Спаечный процесс провоцируют травмы живота, операции, воспалительные процессы, инфекции, лучевая терапия, наследственность.
Признаки патологического процесса появляются лишь со временем, это объясняется тем, что процесс образования тяжей довольно длительный.
Боль в животе приобретает тянущий характер. Дискомфорт усиливается при физических нагрузках. Нарушение в работе кишечника приводит к возникновению ощущения распирания, вздутия, запоров.
При незначительных функциональных нарушениях больным выписывают спазмолитические и анальгезирующие средства. Кроме того, крайне важно придерживаться диетического питания. Голодания и переедания лишь усугубят патологический процесс.
При нарушении кровоснабжения потребуется незамедлительная операция. Суть хирургического вмешательства сводится к рассечению спаек. Дивертикулит — это воспаление и выпячивание стенки кишечника.
Причины патологического процесса до сих пор до конца не изучены.
Специалисты отмечают, что риски возникновения дивертикулита возрастают из-за недостаточного потребления клетчатки. Заболевание вызывает приступы сильных болей и нарушение стула. Живот становится чувствительным при пальпации.
Боль в животе
Меню Меню. Илеит — недуг, протекающий в острой либо же хронической форме, поражающий преимущественно дистальный отдел тонкого кишечника подвздошная кишка. Часто он сочетается с прочими воспалительными заболеваниями кишечника, такими как тифлит, еюнит, дуоденит и прочее.
Илеит поражает людей от 20 и до 40 лет, преимущественно мужчин. Причины Заболевание может развиваться под воздействием таких факторов: — Инфекции.
Воспаление кишечной стенки могут вызывать вирусы ротавирус, энтеровирус , бактерии иерсинии, кишечная палочка, стафилококк, сальмонелла, микобактерия туберкулеза , паразиты глисты, лямблии.
Подвздошная кишка человека
Кишечник, интраперитониальное уплотнение. Эхограмма получена с помощью УЗ сканера SonoAce снят с производства. Лучевая диагностика кистозного рака почки.
Несмотря на прогресс в области визуализирующих методов диагностики, дифференциальная диагностика кистозного почечно-клеточного рака остается сложной проблемой. Решение ее имеет принципиальное значение для определения тактики лечения и объема хирургического вмешательства.
Отсутствие надежной дооперационной диагностики кистозного почечно-клеточного рака почки приводит к поздней диагностике заболевания.
Болезнь Крона
Платные услуги в день обращения без предварительной записи:. Лечение анальной трещины инновационными малоинвазивными методами ботулотоксин и т. Телефон для записи на прием к к. Телефон для записи онкологических больных на платную консультацию к проф. Г Рыбакову и д.
Телефон для записи на амбулаторные исследования регистратура :. E-mail: info gnck.
Причинами приводящие к развитию аномалий, является воздействие на плод время беременности и эмбриогенеза неблагоприятных факторов внешней среды, инфекций, химических веществ, лекарственных средств.
Такими факторами являются повышенный уровень радиоактивного излучения, гиперинсоляция, гипертермия, продукты химического производства, краснуха, цитостатики. Нарушения развития толстой кишки в период эмбриогенеза могут затрагивать все процессы ее формирования.
Боль в животе является одним из основных симптомов в практике врача-гастроэнтеролога, так как она сигнализирует о наличии проблемы в брюшной полости, с которой редко удается справиться самостоятельно.
ПОСМОТРИТЕ ВИДЕО ПО ТЕМЕ: Боль в левой нижней части живота Дивертикулит
Боль в кишечнике справа и слева внизу живота
Подвздошная кишка располагается в правой нижней части брюшной полости и в области правой подвздошной ямки впадает в слепую кишку. Подвздошная кишка со всех сторон покрыта брюшиной.
Подвздошная кишка, в отличие от двенадцатиперстной , имеет хорошо выраженную брыжейку и рассматривается вместе с тощей кишкой как брыжеечная часть тонкой кишки. Какой-либо чётко выраженной анатомической структуры, разделяющей подвздошную и тощую кишки, нет.
Однако имеются чёткие различия между этими двумя отделами тонкой кишки: подвздошная имеет больший диаметр, стенка её толще, она богаче снабжена сосудами.
Синдром раздраженного кишечника — комплекс функциональных то есть не связанных с органическим поражением расстройств толстой кишки, продолжающихся свыше 3 месяцев, при которых абдоминальный дискомфорт или боли ассоциируются с дефекацией или изменением привычной функции кишечника и нарушениями стула.
.
ВИДЕО ПО ТЕМЕ: Грыжа правой подвздошной области
Источник: https://xn--35-9kcpbsue3d2a0f.xn--p1ai/dieta/kishechnik-v-pravoy-podvzdoshnoy-oblasti.php
Подвздошные лимфоузлы: причины увеличения, норма, где находятся — Опухоли нет
Когда воспаляется правый или левый лимфоузел в области паха, стоит пройти обследование на предмет различных заболеваний. Стоит разобраться с возможными причинами патологических процессов и методами их лечения.
Заболевания лимфоузлов таза и их характерные признаки
Паховые лимфоузлы представляют собой образования небольшого размера, в нормальном состоянии имеющие диаметр 5 мм. Они имеют форму овала и не прощупываются в нормальном состоянии.
Причины воспаления паховых лимфоузлов у женщин:
- Венерические заболевания – уреаплазмоз, микоплазмоз, хламидиоз.
- Инфекции различной природы – стрептококковая, стафилококковая, кишечная и туберкулезная.
- Травмы в области паха.
- Повреждения кожи – сыпь, фурункул, царапины.
- Кандидоз.
- Активация вируса герпеса.
- Злокачественные опухоли мочеполовой системы.
- Осложнения после хирургического вмешательства.
- Онкологические заболевания лимфатической системы.
- Системные заболевания – диабет, ВИЧ, краснуха.
Среди основных причин лимфоденита (воспаления лимфоузлов) выступают инфекции, передающиеся половым путем.
При увеличении паховых узлов в размерах в организме начинается воспалительный процесс. Определить место развития болезни можно по области воспаления. Паховые узлы разделены на группы:
- Верхние – воспалительный процесс начинается в нижней части ягодиц и оболочки брюшной полости.
- Средние – воспаление затрагивает область малого таза, включающую органы мочеполовой системы.
- Нижние. Место развития воспалительной реакции находится в суставах, коже и мышцах ног.
Учитывая расположение пораженных лимфатических узлов, врач выберет методы диагностики и определит курс лечения.
Как появляются метастазы
Через лимфатические сосуды проходит сеть тончайших капилляров. В них попадает тканевая межклеточная жидкость, омывающая клетки костей, мышц и органов. Впоследствии она всасывается в лимфатические капилляр, образуя лимфу.
В жидкости собирается множество токсинов, опухолевых клеток возбудителей инфекций. Капилляры объединяются в мелкие сосуды, а затем – в более крупные, которые направляются в лимфатические узлы.
При прохождении через них лимфа очищается специальными клетками и направляется дальше.
Очищенная лимфа собирается в крупный лимфатический проток, впадающий в верхнюю полую вену, и движется к сердцу.
Раковая опухоль, вне зависимости от места расположения, может давать метастазы в лимфоузлы. Продолжительность этого процесса может составлять от нескольких месяцев до полугода. Когда злокачественная опухоль становится рыхлой, ее клетки начинают вымываться тканевой жидкостью и оказываются в лимфатических капиллярах. Из них частички новообразования попадают в лимфоузлы.
Раковые клетки, осевшие в лимфатических узлах, частично обезвреживаются, а часть клеток образует вторичный опухолевой очаг – метастаз. После образования в течение нескольких месяцев новая опухоль останавливается в развитии. После разрастания и разрыхления метастаза его клетки отправляются в лимфу и проходящий сосуд.
Прогноз при метастазах в подвздошных лимфоузлах благоприятен, если онкологию выявили на начальной стадии, когда вторичные новообразования захватили несколько небольших узлов.
Постановка диагноза
Среди основных методов диагностики выделяют:
- КТ. Компьютерная томография обеспечивает визуализацию и оценку состояния органов на изучаемом уровне. Качество результатов зависит от функциональности томографа и опыта врачей, проводящих обследование.
- МРТ. Магнитно-резонансная томография позволяет выявить метастазы в региональных лимфоузлах на ранней стадии формирования. После применения этого метода диагностики возможно проведение радикальной хирургической операции. Благодаря такому подходу пациент полностью избавляется от злокачественной опухоли. Кроме того, МРТ позволяет обнаружить даже небольшие лимфоузлы.
- УЗИ. Ультразвуковой метод исследования организма позволяет выявить метастазы лимфатических узлов, возникающие при лейкозах (болезнях крови), туберкулезе, сифилисе, различных инфекциях и паразитарных заболеваниях. Максимальный диаметр исследуемых узлов в здоровом состоянии составляет 7 мм. Поскольку многие болезни одинаково сказываются на состоянии лимфатической системы, только при использовании УЗИ поставить диагноз довольно сложно.
Эти методы исследования используются в комплексе для составления полной клинической картины.
Методы терапии
Распространение клеток злокачественной опухоли в близлежащие лимфоузлы встречается довольно часто. При выборе радикального лечения их удаляют хирургическим путем. Если лимфатические узлы поражены метастазами, их удаление может быть затруднено – либо потребуется значительный объем хирургических манипуляций, либо степень тяжести состояния пациента не позволит провести операцию.
При наличии множественных метастазов больному назначается химиотерапия. Если вторичные очаги болезни единичные, применяется высокоточная лучевая терапия IMRT. Ее комбинируют с хирургическим лечением лимфоузлов в малом тазу.
Система КиберНож
Хирургическое вмешательство для устранения метастазов в лимфоузлах используется не всегда. Такой метод приводит к повреждению здоровых тканей, связан с использованием наркоза, а также влечет за собой продолжительный период восстановления.
К бескровным методам относят стереотаксическую радиохирургию, реализуемую на системе КиберНож. Этот метод выбирают на междисциплинарном консилиуме, который позволяет врачам разных специализаций разобраться со всеми особенностями конкретного случая и выбрать подходящую схему лечения.
Медикаментозное лечение
Купировать воспаление подвздошных лимфатических узлов помогают следующие медикаменты:
- НПВС – нестероидные противовоспалительные средства. Препараты резко сокращают выработку медиаторов воспаления. В области пораженного лимфоузла проходит покраснение, снимается отечность и болезненность. НПВС выпускают в виде таблеток, кремов и мазей. При наружном применении побочные действия возникают реже, но и действие препаратов менее выраженное. Средства принимают не боле 5 дней – они раздражают слизистую ЖКТ, что может спровоцировать кровотечение. К НПВС относят Диклофенак, Ибупрофен, Нимесил, Найз.
- Анальгетики – Панадол, Анальгин, Эффералган.
- Глюкокортикостероиды – применяются при выраженной отечности и остром воспалении. Препараты устраняют отек и снимают боль.
- Противовирусные средства – повышают иммунитет, подавляют деятельность вирусов. К иммуностимулирующим препаратам относят Арбидол, Кагоцел, Амиксин. Вирусную активность снижает Изопринозин, Зовиракс, Гроприносин.
- Антибиотики. Если лимфаденит спровоцирован проникновением инфекции в лимфатическую или кровеносную систему, терапевтическое воздействие направлено на борьбу с инфекционным агентом. Если биоматериал уже взят на анализ, применяются лекарства направленного действия. Чаще всего прописывают Фортаз, Цедекс, Цефиксим.
- Местные средства. На воспаленный участок накладывают компрессы и примочки с Ихтиоловой или Гепариновой мазью, Пироксикамом, Диклофенаком, Кетопрофеном.
Некоторые лекарственные средства могут не сочетаться между собой, что спровоцирует обострение лимфаденита. Курс терапии должен назначать и корректировать только врач.
Другие методы
Кроме хирургического вмешательства и лекарственных средств, для лечения воспаленных лимфоузлов используют физиопроцедуры: УВЧ, лазеротерапию, ультразвуковую терапию, электрофорез. Такая терапия противопоказана при подозрении на онкологию и отравление, при высокой температуре тела и туберкулезе.
Среди народных методов выделяют использование отваров из зверобоя, березовых почек, душицы и чабреца. Для снятия воспаления используют настрой корня цикория. Перед применением народных методов важно посоветоваться с врачом.
Возможные осложнения и последствия
Воспаление лимфоузлов в паху, длящееся более 2 недель, требует обращения к врачу, даже при отсутствии дискомфорта. Игнорируя отек и локальное покраснение, можно пропустить развитие таких заболеваний, как туберкулез или онкопатология.
Стоит разобраться, сколько живут при метастазах в подвздошных лимфоузлах. После сложной операции по удалению онкологических новообразований прогноз выживаемости доходит до 5 лет в 40% случаев. При раннем выявлении болезни этот срок увеличивается.
При остром лимфадените многие пытаются избавиться от боли народными средствами. Неверно выбранная терапия приводит к развитию гнойного процесса. Последствиями становится абсцесс (скопление гноя в пораженном участке) или аденофлегмона (острое воспаление подкожной жировой клетчатки). Наиболее опасное последствие увеличения лимфоузлов – заражение крови.
Профилактические меры
Основные меры профилактики увеличения лимфоузлов малого таза:
- не допускать переохлаждений;
- вовремя обращаться за врачебной помощью при подозрении на заболевания, способные вызывать лимфаденит;
- обрабатывать даже незначительные ранки в паховой области;
- если появился дискомфорт в области таза или начали опухать лимфоузлы, стоит обратиться в медицинское учреждение;
- тщательнее подбирать половых партнеров.
Если своевременно лечить возникающие заболевания и следить за своим здоровьем, риск развития опасных последствий лимфаденита минимален.
Прогноз
При своевременном лечении прогноз лимфаденита благоприятный. После 10 дней терапии пациенты отмечают видимые улучшения. Спустя 3 недели больной может возвращаться к привычной жизни. В запущенных случаях прогноз воспаления лимфоузлов в тазовой области связан с опасными для здоровья осложнениями и затяжной реабилитацией после оперативного лечения.
Часто заболевания в органах малого таза протекают бессимптомно, однако при появлении даже незначительного дискомфорта в области лимфоузлов стоит пройти тщательное обследование.
Источник:
Подвздошные лимфоузлы: расположение, причины увеличения
- Эндокринолог высшей категории Анна Валерьевна
- 27425
- Дата обновления: Октябрь 2019
Человеческий организм ежедневно подвержен воздействию патологической микрофлоры, а потому нуждается в надежной защите.
И именно лимфатическая система защищает каждого из нас от вирусов, бактерий, а также собственных клеток организма, подвергнувшихся мутации. Подвздошные лимфоузлы являются важной частью этой системы.
И если они увеличиваются и болят – то это явный сигнал о наличии патологического процесса в организме.
Особенности подвздошных лимфоузлов
Воспаление подвздошных лимфоузлов свидетельствует о развитии патологий органов малого таза
Подвздошные лимфоузлы называют также тазовыми. Они представляют собой глубоко расположенные образования иммунной системы. Место их размещения – полость, стенки и органы малого таза.
В медицине принято делить подвздошные узлы на две большие группы:
- висцеральные (внутренностные);
- париетальные (пристеночные).
Вторые расположены по ходу одноименных артерий, на тазовых стенках. Такие образования могут быть наружными, внутренними и общими. Внутренностные, или висцеральные, лимфоузлы находятся вблизи органов малого таза. К ним относятся:
- околоматочные узлы, которые находятся между листами широкой маточной связки;
- околопрямокишечные – занимают боковые поверхности нижних отделов прямой кишки;
- околомочепузырные – это единичные лимфоузлы, которые находятся возле передней стенки мочевого пузыря;
- околовлагалищные, которые расположены чуть ниже околоматочных.
Количество лимфоузлов у каждого человека является индивидуальным. В среднем каждая группа насчитывает 10-20 лимфоидных образований.
Пристеночные лимфоузлы собирают лимфу от тех образований, которые находятся на тазовых стенках. Каждый отдел висцеральной группы занимается очисткой лимфы от определенного органа малого таза.
Лимфатические сосуды собирают лимфу от внутренних и наружных подвздошных узлов и транспортируют ее к общим подвздошным лимфоузлам. Их количество достигает 10 штук. После того, как лимфа пройдет через них, она направляется у подаортальным образованиям, а далее – к поясничным лимфоузлам.
Воспаление подвздошных лимфоузлов свидетельствует о развитии патологий органов малого таза. Нередко речь идет о масштабных воспалительных процессах, затрагивающих несколько органов, поэтому игнорировать подобные симптомы ни в коем случае нельзя.
Источник: https://zlatgb174.ru/prochee/podvzdoshnye-limfouzly-prichiny-uvelicheniya-norma-gde-nahodyatsya.html
Уплотнения в кишечнике при пальпации
Тифлит – это медицинский термин, заболевание, которое характеризуется симптоматикой, похожей на острый аппендицит.
Больной с воспалением кишки также жалуется на боли в подвздошной области с правой стороны. Воспаление слепой кишки отличается от аппендицита тем, что боли проявляются спустя несколько часов после еды.
Помимо болевых ощущений, пациент жалуется на повышение температуры, тошноту, диарею и рвоту.
Симптомы развития воспаления слепой кишки
Врач осматривает пациента и обращает внимание на следующие симптомы болезни:
вздутие живота как с одной стороны, обычно справа, так и в целом,
при надавливании пациент чувствует боль в подвздошной области с правой стороны, при этом ощущается слепая кишка, увеличенная в размере, плотная и болезненная.
Кроме этого проводятся дополнительные обследования.
Шум плеска как симптом воспаления слепой кишки: определяют аускультативно.
Врач назначает исследование – копрологическое, а также ирригоскопия – рентгенологическое.
Данные исследования сопоставляются с клиническими симптомами болезни.
Диагностика воспалительных заболеваний слепой кишки
Если при копрологическом исследовании в кале обнаруживается повышенное количество
- клетчатки,
- мышечных волокон,
- крахмала при малом количестве жира и кислой реакции.
Диагноз “воспаление слепой кишки” в таком случае подтверждается.
По данным рентгенологического исследования, ирригоскопии: отмечается расширение или сужение, а также укорочение слепой кишки и сглаживание складок ее слизистой. Рентгенологический снимок может показать скопления бария, которые являются признаком наличия эрозии на слизистой поверхности слепой кишки.
Для врача важно не спутать воспаление именно слепой кишки с воспалительным процессом какого-либо другого органа, расположенного в брюшной полости. Легче всего спутать тифлит с острым аппендицитом, особенно учитывая, что часто эти заболевания идут рука об руку. Также легко спутать тифлит с гинекологической патологией и почечной коликой.
Особенности лечения воспаления слепой кишки
В качестве лечения воспаления слепой кишки назначаются антибиотики широкого спектра действия. Интоксикацию организма снимают инфузионной терапией. Больному прописывают щадящую диету.
При протекании воспаления могут возникнуть осложнения:
- мезаденит,
- паратифлит,
- недостаточность илеоцекального клапана и некоторые другие.
Но при своевременном обращении и верной диагностике можно не допустить проявления таких заболеваний и успешно провести лечение болезни.
Почему возникают воспалительные заболевания слепой кишки?
Естественно, что большое значение имеет обнаружение при пальпации болезненности слепой кишки. Это наблюдается, во-первых, как только что было отмечено, при воспалительных процессах серозной оболочки кишки, а во-вторых, при воспалительных состояниях внутренней ее оболочки.
Кроме того, болезненность слепой кишки нередко встречается при заболеваниях расположенных но соседству органов, в частности у женщин при воспалении правого придатка. Для отграничения воспалительного процесса в самой кишке от болезненности, обусловленной патологией близлежащих органов, весьма важно следующее указание Н. Д.
Стражеско: он писал, что обыкновенно воспалительный процесс в самой кишке, как, например, при остром гриппозном, стеркораль-ном, дизентерийном, брюшнотифозном тифлите или при туберкулезе кишки, вызывает уплотнение стенок ее, напряженность их, повышение резистентности самой кишки.
Отсутствие каких-либо изменений в свойствах кишки говорит скорее о заболеваниях соседних органов.
При пальпации необходимо обратить внимание также на консистенцию и толщину слепой кишки. Нормальная слепая кишка прощупывается в виде мягкого эластического цилиндре Шириной 2-3, максимум 4-5 см. При утрате, точнее при снижении тонуса стенок слепой кишки она может прощупываться и в виде более широкого цилиндра.
Наряду с этим при спастических состояниях слепой кишки, чем бы они ни были обусловлены , кишка пальпируется в виде тонкого, толщиной с карандаш, иногда даже с гусиное перо и при том весьма плотного тяжа.
Плотная консистенция слепой кишки с прощупываемыми отдельными более твердыми уплотнениями встречается при длительном застое каловых масс в кишечнике. В таком случае каловые камни могут обусловить неравномерную плотность. Все же, как отмечал Н. Д.
Стражеско, принимаемые за каловые камни плотные массы часто оказываются инвагинированной частью кишки при илеоцекальной инвагинации, полипом и, наконец, о чем всегда следует думать, развивающимся новообразованием.
Таким образом, неравномерная плотность слепой кишки реже всего бывает обусловлена каловыми камнями и поэтому в подобных случаях, прежде всего, следует думать о неопластическом процессе. При перкуссии такой плотной слепой кишки имеет место притуплённый тимпанит в противоположность высокому тимпаниту при перкуссии над здоровой кишкой.
Интересные медицинские статьи:
Подвижная слепая кишка
Возникают кратковременные нерезкие боли в правой подвздошной области. Боли чаще появляются после физической нагрузки . Общее состояние при этом остается хорошим, температура не повышена, отсутствует лейкоцитоз. Пальпация живота не выявляет признаков раздражения брюшины. Анамнестические данные и данные осмотра позволяют исключить аппендицит.
Терминальный илеит . Может проявляться в двух формах:
склерозирующий терминальный илеит, или болезнь Крона.
Несхлерозирующий илеит. У детей чаще встречается несклерозирующий илеит, который имеет и другое название ангина живота, благодаря характерным для этой формы периодическим приступам болей в нижней части живота справа. Заболевание часто сочетается с острым и хроническим мезаденитом. Симптомов раздражения брюшины не бывает. Иногда может быть субфебрильная температура.
Источник: https://vsedlyavasdamy.ru/info/uplotnenija-v-kishechnike-pri-palpacii/






