Что показывает спермограмма и как проводится исследование?
Метод, помогающий определить наличие и причину бесплодия у мужчин, называется спермограммой. Для исследований используется семенная жидкость, эякулят. Когда данные получены, врачи занимаются анализом спермограммы.
Мужчина, считающий, что если член может стоять, то никаких проблем со здоровьем не возникнет, сильно заблуждается. Только глубокие клинические исследования позволяют разобраться в причинах, почему мужчина не может стать отцом.
Врачи не только сделают все возможное, но и обозначат, сколько стоит анализ спермограммы.
Что такое спермограмма
Спермограмма – метод диагностики, относящийся к микроскопическому и макроскопическому исследованию спермы.
Когда речь заходит об анализе спермы, следует помнить, что этот термин содержит в себе многие методы диагностики, среди которых присутствует спермограмма, изучающая качество и объем сперматозоидов.
Большинство отечественных урологов, андрологов пользуются терминами, считая их синонимами.
Эякулят и сперма – две субстанции, термины, обозначения которых синонимичны:
- Эякулят – жидкость, выделяемая при оргазме из мужского члена, состоящая из семенных пузырьков, секрета простаты и спермиев.
- Сперма – жидкость, выделяемая при эякуляции, состоящая из концентрированной суспензии спермиев.
Из чего состоит сперма
Состав спермы: вода – 90%, органические вещества – 6%, микроэлементы – 4%.
- Семенной плазмы – смеси, в которую попадают жидкости из простаты, протоков придатка яичек, парауретральных и бульбоуретральных желез , семявыносящих канальцев, яичек, семенных пузырьков;
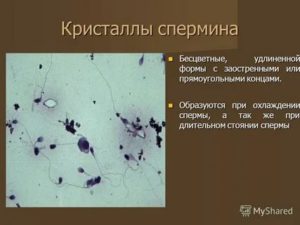
- Форменных элементов, где сперматозоиды занимают лидирующую позицию, достигая 15-100 млн. на 1 мл эякулята. Сперма содержит примеси, но общий объем прочих компонентов не превышает двух процентов. Состоят примеси из кристаллов Бетхера, призматических кристаллов, осадочных солей фосфорных кислот, спермина, возникающего от испарения влаги из семенной жидкости, пигментных и липидных зерен, белковых гранул, простатических камней, осадочных телец сперматозоидов, лейкоцитов, цилиндрических эпителиев, круглых дегенеративных клеток, появляющихся из выстилки прямых канальцев, сети яичек, герминативного эпителия.
Мужской половой клеткой называют сперматозоид, имеющий существенные отличия от прочих структур в человеческом организме. Состоит из 23 хромосом, 22 из которых являются соматическими, содержат данные о строении тела, а одна половая – для женской Х или для мужской Y.
Сперматогенезом называют возникновение «головастиков» в яичках, длящееся от 65 до 75 суток, а за 24 часа образовывается примерно 3 млн. спермиев.
Головка занимает 51% объема от общей массы, имеет округло-острую форму, ядро, длина достигает 4-5 мкм, ширина 2,5-3.5 мкм, внешняя поверхность имеет акросому, ферменты которой расщепляют яйцеклеточную оболочку.
Шейка объединяет шейку сперматозоида и головку, имеет четкие очертания, тонка и обладает шириной менее 1 мкм.
Жгутик, отвечающий за движение спермия, отправляет клетку по заданному маршруту к яйцеклетке, имеет длину 45 мкм, ровную поверхность.
Как происходит анализ
- Мужчине необходимо воздерживаться от половых актов, мастурбации в течение 2-7 дней. Исследования, проводящиеся позже, также требуют воздержания на тот же самый период: если срок составил 3 дня, то и для всех последующих исследований перерыв будет таким же;
- Исключены температурные повышения – прием горячего душа, ванны, посещение бани, сауны;
- Запрещено употребление алкогольных напитков на срок до двух недель до начала исследований;
- Врачи исключают употребление препаратов, прием которых сказывается на урогенитальном тракте.
Процесс добычи спермы
- Пациент сдает жидкость в лабораторных клинических условиях, так минимизируется время между получением веществ и диагностированием;
- Мастурбация — способ добычи спермы. Используется стерильный стаканчик из пластика или стекла с широким горлом, приобретается в лабораториях или аптеках. В редких ситуациях применяются презервативы с отсутствующими спермицидами;
- Собирается вся сперма, среди обилия которой значимая часть – первая капля, чья потеря приведет к неверным данным после исследований;
- 20-40 градусов – оптимальная температура посуды;
- Сбор спермы проводится и в условиях дома, если жидкость транспортируют в течение часа, используя светонепроницаемый пакет, при температуре 20-40 градусов.
Запрещено:
- Жидкость, извлеченная путем ППА, не годится для изучения, так как в большинстве случаев теряется первая капля, содержащая подробную и важную информацию.
- Простые презервативы не годятся для сбора жидкости, так как латекс оказывает разрушающее воздействие на «головастиков».
По рекомендации Всемирной Организации Здравоохранения исследования эякулята проводятся с применением минимум двух образцов, интервал между которыми составляет от недели до месяца, время воздержания между пробами строго одинаково. Диагностические методы отображают фертильную возможность представителя мужского пола.
Принятые нормы
Когда мужчина сдал анализ спермограммы, важно ознакомиться с указанными нормами в составе, внешнем виде и прочем.
Макроскопические исследования:
- Однородность жидкости, беловато-сероватый цвет;
- Эякулят в объеме от 1,5 до 6 мл;
- Вязкость ниже 2 см – используя стеклянную палочку, сперму растягивают на эту длину;
- Разжижение менее получаса;
- Показатель рН от 7,2 до 7,8.
Микроскопические исследования:
- Концентрация спермиев 15 млн/мл;
- Общий объем спермиев в эякуляте свыше 39 млн;
- Отсутствует агглютинация сперматозоидов;
- Жизнеспособные сперматозоиды превышают отметку в 58%;
- Эритроциты отсутствуют;
- Количество лейкоцитов ниже 1 млн на 1 мл.
Активность спермиев:
- Подвижно-прогрессивные свыше 32%;
- Общая подвижность не ниже 40%.
Исследования биохимии:
- Цинка: свыше 2,4 мкмоль/пр;
- Лимонной кислоты: 10 мг мкмоль/пр;
- Фруктозы: более 13 мкмоль/пр.
Иммунологические данные:
- По MAR-тесту ниже 50%;
- По immunobead-тесту ниже 50%.
Специалист изучает наиболее важные данные: объем спермиев, способность яичек к выработке «головастиков», их транспортировке. Важно количество эякулята, указывающее на возможность желез вырабатывать секрет, обеспечивающий жизнедеятельность спермиев. Если исследования показали плохой результат, вероятность зачатия снижается, но это не свидетельствует о полной неспособности быть отцом.
Расшифровка данных
Расшифровать анализ спермограммы врач может с нескольких вариантов, но наиболее частый – цвет и разжижение.
Сперма нормального типа обладает бело-серым цветом, немного опалесцирует, имеет однородную массу, разжижается в условиях помещения в течение четверти часа.
Если время разжижения занимает более часа, прибегают к дополнительным мерам, используя ферменты, растворяющие жидкость и дающие возможность дальнейшей проверки.
Сперма не должна содержать кровяных вкраплений, слизи, гноя, а также гематина коричневого цвета, указывающего на случившееся ранее кровотечение. Желтый оттенок эякулята свидетельствует о наличии желтухи, появляется, если мужчина принимает антибиотики или поливитамины. Гелевые зерна, вероятность присутствия которых не исключена, не растворяются во время разжижения.
Сперма, необходимая для обработки в лабораторных условиях, составляет не менее 1 мл, а для оплодотворения яйцеклетки требуется от 1,5 до 5 мл. На объем спермы не влияет число сперматозоидов, имеет значение количество плазмы семени.
Оценка проводится после того, как сперма разжижена. Длина волокон при касании инструментом спермы указывает на вязкость: при повышенной консистенции снижается активность сперматозоидов, говорит о присутствующих антиспермальных антителах.
Кислотность колеблется от 7.2 до 7,8 в норме. Когда уровень кислотности превышает отметку 7,8, указывает на инфекционное заболевание. Обструкция семявыносящего пути либо его врожденное отсутствие приводит к развитию азооспермии, когда сперматозоиды не имеются вовсе, а кислотность снижается до 7,0 и более.
При помощи специальных микроскопов просматривают неокрашенные и окрашенные жидкости.
Используя счетную камеру – гемоцитометр, врач ведет подсчет сперматозоидов, проводя расчеты общего количества и объема на 1 мл.
Крайне низкое содержание живых организмов в сперме говорит об олигоспермии, требует дополнительной пробы с применением центрифуги, исследования получившегося осадка, криптозооспермии.
Осадок, не содержащий сперматозоидов, зовется азооспермией. В случае, когда после центрифугирования осадок не содержит сперматозоидов, клеток сперматогенеза, речь идет о двусторонней обструкции семявыносящих путей.
Диагностирование активности сперматозоидов проводится дважды с учетом просмотра пяти полей зрения под микроскопом и оценкой минимум двух сотен спермиев. Они подразделяются по критериям подвижности:
- Быстрому прогрессивному движению свойственно 25 и более микрон в секунду при температуре в 37 градусов. Либо 20 или более микрон в секунду при температуре 20 градусов. Известно, что 25 микрон равняются 5 размерам головок спермия. Данные свойственны для более трети спермиев;
- Медленные прогрессивные сперматозоиды, их сравнивают с движением улитки;
- Непрогрессивные «головастики», менее 5 микрон в секунду;
- Обездвиженные сперматозоиды.
Общей подвижностью считают объем 1, 2 и 3 категорий, набравших не менее 40%. Прогрессивная подвижность спермиев – сумма 1 и 2 категорий, не ниже 32%.
Скорость снижается, если у мужчины наблюдаются заболевания инфекционного характера, такие как везикулит, уретрит, простатит. Наличие сперматических антител также снижает подвижность организмов.
Эякулят содержит не только сперматозоиды, но и другие элементы, именуемые «круглыми клетками». Название получили потому, что при многократном увеличении различить и изучить часто не представляется возможным.
Идентификация проводится при помощи специальных красителей. Врачи относят к «круглым клеткам» скопления лейкоцитов, сперматогенные, простатические и эпителиальные клетки.
Норма эякулята – 5 млн «круглых клеток» на 1 мл.
В нормальном эякуляте содержатся лейкоциты, но их чрезмерное количество (лейкоцитоспермия) свидетельствует о прогрессирующем воспалительном или инфекционном процессе.
При обнаружении большого процента лейкоцитов в жидкости нужно назначать еще одно исследование, состоящее из бактериологического посева секрета простаты, мочи и выделений из гениталий. Отсутствующие лейкоциты свидетельствуют об инфекционном заболевании.
Незрелые клетки в зародышевом состоянии, сперматогонии, сперматоциты, сперматиды, эпителий указывают на нарушения, связанные с созреванием спермиев, гипосперматогенезом, замедленным ростом клеток, клеточной дисфункцией Сертоли, варикоцеле, что приводит к малой доле успешного оплодотворения при помощи пробирки.
К расшифровке анализа спермограммы относится проверка на агглютинацию. Склеенные между собой жгутиками, головками, шейками или всем сразу живые организмы теряют подвижность, что приводит к иммунологическому бесплодию. Для здорового мужчины, не имеющего проблем с половой системой, отсутствует агглютинация. Чтобы диагностировать патологию, применяют immunobead-тест и MAR-тест.
Показатель жизнеспособности сперматозоидов исследуется при наличии 50% и более неподвижных «головастиков».
Живые подвергаются окрашиванию, тогда как мертвые организмы, имеющие разрушенную мембрану, не меняют цвет.
Сдав необходимый обьем жидкостей, при помощи теста определяют количество живых и неподвижных сперматозоидов. При дефектах структур жгутиков спермии живы, но находятся без движения.
Обилие мертвых «головастиков» говорит о некроспермии, присутствии заболевания яичек. Количество жизнеспособных сперматозоидов не должно быть ниже 58%.
Врачебные заключения:
- Эякулят здорового мужчины зовется «нормозооспермией»;
- При общем количеств «головастиков» находящемся ниже планки в 20*106/мл, врач указывает на олигозооспермию;
- Планка ниже, чем 50% сперматозоидов категорий 1 и 2, имеющих прогрессивные движения, либо группы А в 25% свидетельствует об астенозооспермией;
- Нормальное строение сперматозоидов в объеме менее 15% называют тератозооспермией;
- Три скомбинированных между собой состояния,указанных ранее, именуются олигоастенотератоспермией;
- Чаще всего встречается схема объединения с нарушениями сперматозоидов, пониженной подвижностью, сниженным объемом, называемая олигоастенозооспермией;
- При выявлении сперматозоидов исключительно при центрифугировании патология указывает на криптозооспермию;
- Отсутствие живых организмов в проверяемых препаратах свидетельствует о некрозооспермии;
- Лейкоциты, превышающие норму, говорят о пиоспермии;
- Отсутствующие в эякуляте сперматозоиды – признак аспермии/азооспермии.
Источник: https://stojak.ru/besplodie/analiz-spermogrammy.html
Морфология сперматозоидов и эякулята. Критерии оценки, анализ
Морфология сперматозоидов определяется в нативных и окрашенных препаратах. Сперматозоиды с резко выраженными патологическими признаками достаточно хорошо видны без окрашивания. Более точная морфологическая оценка проводится в препаратах, окрашенных азурэозином. Нормальные зрелые сперматозоиды имеют овальную головку, шейку и хвост.
Строение сперматозоида
Анализ морфологии сперматозоидов
При анализе морфологии головки сперматозоида обращают внимание на размер, форму, симметричность, размер ядерной зоны и акросомы, границу между ядерной зоной и акросомой, наличие вакуолизации.
Шейка и хвост сперматозоида
Шейка сперматозоида должна быть тонкая, прикрепляться к головке вдоль её оси, без деформаций и быть толще, чем хвостик. Хвост сперматозоида должен быть прямым, одинаковой толщины на всем его протяжении. Отношение длины головки к длине хвоста составляет 1:9.
Возраст сперматозоидов
Молодые или незрелые формы сперматозоидов имеют вокруг головки и шейки остаток цитоплазмы. Старые формы сперматозоидов имеют вакуолизацию головки, аномальное по форме и размеру ядро, они непригодны для оплодотворения и появляются в эякуляте после продолжительного полового воздержания.
Клетки сперматогенеза
В эякуляте здорового мужчины присутствуют клетки сперматогенеза (сперматогонии, спермациты, сперматиды) в количестве 0,5 – 2% по отношению к количеству сперматозоидов.
Патологические формы сперматозоидов
К патологическим формам относят сперматозоиды, имеющие макро- и микроконические головки, клювовидные, раздвоенные головки, с утолщенной, изогнутой шейкой, а также сперматозоиды без шейки, с несколькими хвостами, без акросомы или без ядра и другие отклонения от нормы.
Патологическая морфология сперматозоидов
Критерии оценки морфологии эякулята
Морфология сперматозоидов в настоящее время оценивается строгими критериями, в основе которых используют характеристики идеального сперматозоида:
- Форма головки сперматозоида округло-овальная;
- Длина головки 4,5 – 5,0 мкм, ширина 1,5 – 1,75 мкм;
- Акросома занимает 40-70% площади головки (допустимо не более 2 вакуолей);
- Постакросомальная зона имеет четкую, ровную границу с акросомой без вакуолей и просветлений;
- Шейка сперматозоида имеет длину 6-10 мкм, ширину до 1 мкм. Цитоплазматическая капля не более 1/3 от размера нормальной головки;
- Хвост сперматозоида имеет длину 45 мкм, возможен загиб и волнообразное положение хвоста;
- Отношение длины головки к длине хвоста сперматозоида 1:9 или 1:10.
Агглютинация сперматозоидов
Кроме этого определяют наличие агглютинации сперматозоидов (склеивание подвижных сперматозоидов). В эякуляте у здоровых мужчин агглютинация не определяется. Агглютинацию необходимо отличать от агрегации. Агрегация – хаотическое скопление неподвижных сперматозоидов, нагромождение их на тяжах слизи, клеточных элементах.
Лейкоциты в эякуляте
Количество лейкоцитов в эякуляте здорового мужчины не должно превышать 5 клеток в поле зрения, что составляет менее 1х10 в 6 степени лейкоцитов в 1 мл эякулята. В норме эритроциты и слизь не должны определяться.
Клетки эпителия в эякуляте
Клетки эпителия в эякуляте здорового мужчины обнаруживаются в незначительно количестве. Они могут попадать в эякулят с головки полового члена и крайней плоти, уретры, придатков яичек, предстательной железы и дистальных участков семяизвергающих каналов.
Элементы предстательной железы
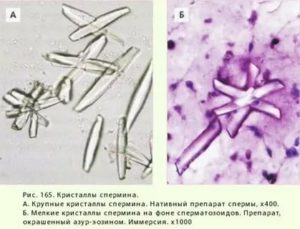
Липоидные, амилоидные тельца и кристаллы Бетхера – элементы, образованные из секрета предстательной железы.
Липоидные тельца (лецитиновые зерна)
Липоидные тельца (лецитиновые зерна) в эякуляте содержатся в значительном количестве и отражают гормональную функцию простаты.
Амилоидные тельца (конкременты)
Амилоидные тельца (конкременты) обнаруживаются при застойных явлениях в предстательной железе.
Спермин или кристаллы Бетхера
Спермин или кристаллы Бетхера присутствуют при азооспермии и олигозооспермии тяжелой степени, при воспалительных процессах в простате, а также при охлаждении эякулята.
Морфология сперматозоидов спермограммы. Нормы показателей по ВОЗ за 2010 год
| Объем эякулята, мл | ≥ 1,5 |
| Общее число сперматозоидов ( 10 в 6 степени/эякулят) | ≥ 39 |
| Концентрация сперматозоидов ( 10 в 6 степени/эякулят) | ≥ 15 |
| Общая подвижность (поступательные и непоступательные движения), % | ≥ 40 |
| Сперматозоиды с поступательными движениями, % (а+b) | ≥ 32 |
| Жизнеспособность (количество живых сперматозоидов), % | ≥ 58 |
| Морфология – нормальные формы, % | ≥ 4 |
| Ph | ≥ 7,2 |
| Пероксидазоположительные лейкоциты ( 10 в 6 степени/мл) | ⩽ 1,0 |
| MAR-тест – подвижные сперматозоиды, покрытые антителами, % | < 50 |
Заключение спермограммы
Для описания патологических состояний используют следующие термины:
- Олигозооспермия – концентрация сперматозоидов ниже нормативного значения.
- Астенозооспермия – подвижность сперматозоидов ниже нормативного значения.
- Акинозооспермия – полная неподвижность сперматозоидов
- Некроспермия – снижение количества живых сперматозоидов.
- Криптоспермия – снижение количества живых сперматозоидов
- Гемоспермия – присутствие эритроцитов в эякуляте
- Лейкоспермия – присутствие лейкоцитов в эякуляте выше допустимого значения
- Тератозооспермия – морфология сперматозоидов ниже нормативного значения.
- Азооспермия – отсутствие сперматозоидов в эякуляте.
- Олигоспермия – объем эякулята ниже нормативного значения.
- Аспермия – отсутствие эякулята.
При определении патологической формы спермограммы необходимо приступать к лечению мужского бесплодия.
Источник: https://optimusmedicus.com/urologiya/morfologiia-spermatozoidov-i-eiakuliata/
Анализ эякулята (спермограмма)
Основной целью исследования эякулята является определение способности спермы к оплодотворению и выявление заболеваний и/или патологических процессов, вызвавших соответствующие поражения. Исследование спермы – неотъемлемая часть диагностики бесплодия.
Примерно в 47% случаев причиной бездетности семейных пар является мужчина. Причиной бесплодия мужчин могут быть заболевания яичек, простаты, нарушения проводимости семявыводящих путей, заболевания и пороки развития уретры.
Исследование семенной жидкости также является одним из тестов при диагностике гормональных расстройств, заболеваний половых органов или пороков их развития.
В норме эякулят представляет собой взвесь сперматозоидов в секрете яичек и их придатков, которая к моменту эякуляции смешивается с секретом предстательной железы, семенных пузырьков и луковично-уретральных желез.
Сперматозоиды составляют около 5% объема спермы, они образуются в семенниках. Приблизительно 60% объема спермы образуется в семенных пузырьках. Это вязкая, нейтральная или слегка щелочная жидкость, часто желтая или даже сильно пигментированная из-за высокого содержания рибофлавина.
Простата производит примерно 20% объема семенной жидкости. Эта жидкость, похожая на молоко, имеет слабокислую реакцию (рН около 6,5), в основном из-за высокого содержания лимонной кислоты. Простатический секрет также богат кислой фосфатазой и протеолитическими ферментами, считается, что протеолитические ферменты отвечают за коагуляцию и разжижение семенной жидкости.
Менее 10–15% объема спермы образуется в придатках яичек, семявыводящих протоках, бульбоуретральных и уретральных железах.
Стандартная спермограмма оценивает физические (макроскопические) и микроскопические параметры эякулята (Табл., рис. 1-3).
| Цвет | Серовато-беловатый, слегка опалесцирующий | Норма |
| Почти прозрачный | Концентрация сперматозоидов очень низка | |
| Красновато-коричневатый | Присутствие эритроцитов | |
| Зеленоватый | Пиоспермия | |
| Желтоватый | Желтуха, прием некоторых витаминов, при длительном воздержании | |
| Реакция рН | 7,2–7,8, слабо-щелочная | Норма |
| Ниже 7,0 | В образце с азооспермией – наличие обструкции или врожденного двустороннего отсутствия семявыносящих протоков | |
| 9,0–10,0, щелочная | Патология предстательной железы | |
| Объем | 2–6 мл | Норма |
| Менее 1 мл | Андрогенная недостаточность, эндокринные заболевания, сужения и деформации пузырьков, семявыводящих путей |
Условия взятия и хранения образца
Эякулят должен быть получен после, как минимум, 48 ч, но не более 7 дней полового воздержания.
Эякулят, полученный путем мастурбации, необходимо собрать полностью и держать в тепле (20–40 оС). Образец стабилен один час, однако в случае, если подвижность сперматозоидов патологически низкая (менее 25% сперматозоидов с быстрым линейным поступательным движением), срок между получением и анализом образца следует свести к минимуму.
Метод исследования
Макроскопическое исследование – определение консистенции, объема, запаха, цвета, вязкости и рН эякулята.
Сперма, полученная при эякуляции, густая и вязкая, что обусловлено свертыванием секрета семенных пузырьков. В норме при комнатной температуре образец эякулята должен разжижаться в течение 60 мин.
Если эякулят длительное время остается вязким, полувязким или вообще не разжижается, то можно предполагать воспаление предстательной железы. В норме объем эякулята составляет 2–6 мл.
Количество менее 1,0 мл характерно для андрогенной недостаточности, эндокринных заболеваний, сужения и деформации пузырьков, семявыводящих путей. Максимальный объем может достигать 15 мл. Объем эякулята не влияет на фертильность.
Запах нормального эякулята специфический и обусловлен спермином (напоминает запах «свежих каштанов»). Специфический запах становится слабым или отсутствует при закупорке выводных протоков предстательной железы. При гнойно-воспалительных процессах запах спермы обусловлен продуктами жизнедеятельности бактерий, вызвавших воспалительный процесс.
Микроскопическое исследование – изучение в нативном препарате подвижности сперматозоидов и наличия агглютинации, подсчет количества сперматозоидов в камере Горяева, изучение морфологии сперматозоидов, клеток сперматогенеза и дифференциальная диагностика живых и мертвых сперматозоидов в окрашенных препаратах.
Микроскопическое исследование эякулята проводят после полного его разжижения
Для оценки подвижности сперматозоидов рекомендуется использовать простую систему классификации по категориям. Для классификации 200 сперматозоидов последовательно просматривают в 5 полях зрения микроскопа (Рис. 1).
Подвижность каждого сперматозоида классифицируют по категориям, используя следующие критерии:
а) быстрое поступательное движение;
b) медленное и вялопоступательное движение;
c) непоступательное движение;
d) неподвижные сперматозоиды.
Сначала подсчитывают все сперматозоиды категорий а и b в ограниченном участке поля зрения или, если концентрация сперматозоидов низкая, во всем поле зрения (%). Далее в той же области подсчитывают сперматозоиды с непоступательным движением (категория с) (%) и неподвижные сперматозоиды (категория d) (%).
Определять подвижность можно с подсчетом в камере Горяева. Сперму разводят в 20 раз физиологическим раствором, в камере смотрят только неподвижные и малоподвижные сперматозоиды.
Расчет ведут по формуле:
Х = А – (В + С), где,
А – общее количество сперматозоидов;
В – количество малоподвижных сперматозоидов;
С – количество неподвижных сперматозоидов.
Отсюда количество активно подвижных сперматозоидов в процентах составляет (Y):
Y = Х * 100/А.
Подвижность сперматозоидов зависит от времени года и суток. Имеются данные, что весной происходит снижение подвижности сперматозоидов (сезонные колебания). При наблюдении за количеством активно-подвижных сперматозоидов в течение суток было отмечено увеличение их количества во второй половине дня (суточные ритмы).
Снижение подвижности сперматозоидов ниже нормы – астенозооспермия. Незначительной степени астенозооспермии – количество активно- и малоподвижных сперматозоидов c поступательным движением в сумме составляет менее 50%, но более 30%.
Оценка агглютинации сперматозоидов. Под агглютинацией сперматозоидов подразумевают склеивание подвижных сперматозоидов между собой головками, хвостами или головок с хвостами.
Склеивание неподвижных сперматозоидов друг с другом или подвижных сперматозоидов с нитями слизи, другими клетками или остатками клеток следует считать и регистрировать не как агглютинацию, а как неспецифическую агрегацию.
При исследовании регистрируют тип агглютинации (головками, хвостами, смешанный вариант). Можно использовать полуколичественный метод оценки степени агглютинации от «–» (отсутствие агглютинации) до «+++» (тяжелая степень, при которой все подвижные сперматозоиды подвержены агглютинации).
В норме склеиваются не более 3–5%. Если количество агглютинированных сперматозоидов составляет 10–15%, можно говорить о понижении их оплодотворяющей способности.
Подсчет общего количества сперматозоидов проводят в камере Горяева. Общее количество сперматозоидов в эякуляте рассчитывают, умножая количество сперматозоидов в 1мл спермы на объем выделенной спермы.
Нормоспермия – у здорового мужчины в 1 мл эякулята содержится более 20 млн. сперматозоидов.
Полизооспермия – количество сперматозоидов в 1 мл эякулята превышает 150 млн.
Олигозооспермия – в 1 мл эякулята содержится менее 20 млн. сперматозоидов.
Азооспермия – отсутствие сперматозоидов в эякуляте.
Аспермия – в доставленной жидкости нет сперматозоидов и клеток сперматогенеза.
Оценка жизнеспособности сперматозоидов. Для оценки жизнеспособности сперматозоидов смешивают на предметном стекле одну каплю свежего эякулята с каплей стандартного красителя эозина.
Живые сперматозоиды в таких препаратах не окрашиваются (белые); мертвые сперматозоиды окрашиваются в красный цвет, т.к. повреждены их плазматические мембраны. Под жизнеспособностью подразумевают долю (в процентах) «живых» сперматозоидов.
Жизнеспособность следует оценивать, если процент неподвижных сперматозоидов превышает 50%.
Оценка жизнеспособности может служить контролем точности оценки подвижности сперматозоидов, поскольку процент мертвых клеток не должен превышать (с учетом ошибки подсчета) процента неподвижных сперматозоидов. Наличие большого количества живых, но неподвижных сперматозоидов, может указывать на структурные дефекты жгутиков. Сумма мертвых и живых сперматозоидов не должна превышать 100%.
Характеристика клеточных элементов эякулята. Обычно эякулят содержит не только сперматозоиды, но и другие клетки, которые в совокупности обозначают, как «круглые клетки». К их числу относят эпителиальные клетки мочеиспускательного канала, клетки предстательной железы, незрелые половые клетки и лейкоциты. В норме эякулят не должен содержать более 5*106 круглых клеток/мл.
В большинстве случаев эякулят человека содержит лейкоциты, в основном нейтрофилы. Повышенное содержание этих клеток (лейкоспермия) может свидетельствовать о наличии инфекции и о плохом качестве сперматозоидов. Число лейкоцитов не должно превышать 1106/мл. Подсчет ведут в камере Горяева аналогично подсчету сперматозоидов.
Эякулят кроме лейкоцитов может содержать незрелые половые клетки (клетки сперматогенеза) на разных стадиях созревания: сперматогоний, сперматоцит I порядка, сперматоцит II порядка, сперматид. (рис. 2)
Наличие в эякуляте различных типов незрелых клеток сперматогенеза обычно говорит о его нарушении. Избыток этих клеток является следствием нарушения функции семенных канальцев, в частности, при сниженном сперматогенезе, варикоцеле и патологии клеток Сертоли.
Оценка морфологии сперматозоидов. Для анализа используют мазок, окрашенный гистологическими красителями (гематоксилин, Романовский-Гимза и др.), в котором производят последовательный подсчет 200 сперматозоидов (однократный подсчет 200 сперматозоидов предпочтительней двукратного подсчета 100 сперматозоидов) и выражают в процентах количество нормальных и патологических форм (Рис. 3).
Головка сперматозоида должна быть овальной формы. Отношение длины головки к ее ширине должно составлять от 1,5 до 1,75. Должна быть видна хорошо очерченная акросомная область, составляющая 40–70% площади головки.
Шейка сперматозоида должна быть тонкой, составлять 1,5 длины головки сперматозоида и прикрепляться к головке вдоль ее оси. Размеры цитоплазматических капель не должны превышать 1/2 размера головки нормального сперматозоида.
Хвост должен быть прямым, одинаковой толщины на всем протяжении и несколько уже в средней части, не закрученным и иметь длину около 45 мкм. Отношение длины головки к длине хвоста у нормальных сперматозоидов 1:9 или 1:10.
Дефекты головки: большие, маленькие, конические, грушевидные, круглые, аморфные, с вакуолями в области хроматина; головки с маленькой акросомальной областью, вакуолизированной акросомой, с несимметрично расположенной акросомой; двойные и множественные головки, головки с компактным строением хроматина и т.д.
Дефекты шейки и средней части: «склоненная» шейка (шейка и хвост образуют угол 90° к длинной оси головки), асимметричное прикрепление средней части к головке, утолщенная или неравномерная средняя часть, патологически тонкая средняя часть (отсутствие митохондриальной оболочки) и их любая комбинация.
Дефекты хвоста: хвосты короткие, множественные, в виде шпильки, сломанные, наклонные (угол больше 90°), неравномерная толщина хвоста, тонкая средняя часть, закрученный конец, закрученный полностью и их любая комбинация. При дифференцированном морфологическом подсчете учитываются только сперматозоиды с хвостами.
Тератозооспермия – увеличение количества патологических форм сперматозоидов выше референсных значений. Выраженная тератозооспермия резко снижает шансы оплодотворения и увеличивает вероятность пороков развития у плода, если оплодотворение произошло. Тератозооспермия обычно сочетается с олигозооспермией и астенозооспермией.
Сперматозоиды, у которых головка заключена в цитоплазматическую каплю, и те, у которых цитоплазматическая капля расположена на шейке в виде шарфа и по отношению к размеру головки составляет более 1/3, выделяются как незрелые или юные. В нормальной спермограмме они составляют около 1%.
Референтные интервалы
- Объем – 2,0 мл или более;
- рН – 7,2 или более;
- концентрация – 20 *106 сперматозоидов/мл или более;
- общее количество – 40 *106 сперматозоидов и более в эякуляте;
- подвижность – 50% или более подвижных (категория а+b); 25% или более с поступательным движением (категория а) в течение 60 мин после эякуляции;
- жизнеспособность – 50% или более живых, т.е. не окрашенных;
- лейкоциты – менее 1 *106/мл.
Классификация показателей эякулята
- Нормозооспермия – нормальный эякулят;
- олигозооспермия – концентрация сперматозоидов ниже нормативных значений;
- астенозооспермия – подвижность ниже нормативных значений;
- тератозооспермия – морфология ниже нормативных значений;
- олигоастенотератозооспермия – наличие нарушений всех трех показателей;
- азооспермия – нет сперматозоидов в эякуляте;
- аспермия – нет эякулята.
Источник: https://www.cmd-online.ru/vracham/spravochnik-vracha/analiz-eyakulyata-spermogramma/
Круглые клетки в спермограмме: что это такое и с чем связано их появление
Спермограмма является основным диагностическим моментом в определении мужского бесплодия. Это стандартизованный метод исследования эякулята, направленный на определение его количественных и качественных показателей. Анализ спермы позволяет широко изучить не только сперматозоиды.
Подробное рассмотрение круглых клеток эякулята дополняет картину причин репродуктивной патологии. Что такое «круглая клетка», о чем говорит ее присутствие и что означает в спермограмме этот показатель.
Изучаем сперму
Важную роль в определении оплодотворяющей способности и вероятных причин мужского бесплодия является анализ спермы, который определяется спермограммой.
Она представляет собой несколько видов исследования, оценивающих качество и количество сперматозоидов, а также состояние семенной плазмы, не менее важного компонента в оплодотворении.
Изучение клеточных структур мужского семени при хорошем оптическом увеличении позволяет диагностировать урологическую патологию и узнать многое о сперматогенезе. Достоверность результатов спермограммы во многом зависит от разрешающей возможности оптической техники, а также компетентности специалиста.
При рассмотрении спермы в окуляре микроскопа можно увидеть не только сперматозоиды. Кроме этих жгутиковых элементов, в эякуляте присутствуют клетки округлой формы, не имеющие жгутиков. К ним относятся:
- Лейкоциты.
- Макрофаги.
- Клетки эпителия.
- Незрелые спермии.
Поэтому собирательным термином «круглые клетки» в спермограмме обозначают совокупность всех безжгутиковых элементов, кроме эритроцитов. Наличие их в мужском эякуляте считается нормальным, но только в том случае, когда их количество не превышает 2-5 млн в 1 мл (принято ВОЗ).
Рассмотрим, что из себя представляют круглые клетки и какой вывод можно сделать при их избыточном количестве в спермограмме.
Округлые формы и их значение
Следует отметить, что не всегда представляется возможным пристально рассмотреть всю «круглую братию». Для этого необходимы приличный микроскоп и хороший специалист, умеющий отличить лейкоцит от незрелого сперматозоида.
Возможно это только в условиях специализированных клиник, занимающихся проблемами репродукции и укомплектованных, как правило, всем необходимым. Спермограмма в этом случае будет более подробна, а ее результат более точен.
Круглыми клеточными элементами в эякуляте могут быть следующие.
Это наиболее распространенный тип круглых элементов, имеющих важное диагностическое значение. При определении в поле зрения > 5 лейкоцитов, что равноценно > 1 млн, диагностируют воспалительный процесс, происходящий в мочеполовых органах мужчины, или наличие конкрементов и новообразований.
Это в большей части нейтрофилы, являющиеся основными компонентами борьбы с бактериями и грибами. Если их количество превышает пороговое, то предполагают:
- Лейкоспермию – повышение лейкоцитов в сперме, приводящее к снижению активности спермиев и являющееся причиной мужского бесплодия.
- Пиоспермию – наличие гноя в эякуляте, следствие тяжелого воспаления в мочеполовой системе.
Чтобы различить лейкоцит от незрелого сперматозоида, нужен хороший специалист.
Воспалительные процессы в таких важных репродуктивных органах мужчины, как тестикулы, предстательная железа, семенные пузырьки и придатки, являются вероятной причиной снижения фертильности. К бесплодию могут привести:
- Орхит.
- Простатит.
- Везикулит.
- Эпидилимит.
Предположить наличие хронического воспаления в половых органах могут лейкоциты.
Бывают двух видов:
- Обычные – клеточные элементы иммунитета, в норме присутствующие практически во всех тканях, и в сперме в том числе. Норма: единицы в поле зрения. Основная функция: «пожирание» вредоносного агента, резкое повышение их количества в спермограмме указывает на инфекционный процесс в органах репродукции.
- Спермиофаги – «пожиратели сперматозоидов», отличаются от обычных макрофагов большими размерами (до 36 мкм) и содержимым.
Макрофаги в сперме существуют для ее очищения от старых спермиев.
Пристально рассмотрев в микроскоп такую большую круглую и необычную клетку, можно увидеть «проглоченного» спермия, жгутик которого торчит снаружи. По этой причине спермиофаги прозваны «хвостатыми» или «лучистыми».
Присутствие их в сперме – относительно нормальное явление. Они очищают сперму от «старых» спермиев, которые образуются у мужчин, длительно не имевших половых сношений. Но в ряде случаев появление «лучистых» фагов в большом количестве – признак неблагополучия, связанного с аутоиммунной патологией.
Промежуточные сперматозоиды, которые не имеют жгутиков, также относят к круглым клеткам. В процессе сперматогенеза из них образуются половозрелые мужские гаметы, которые бывают трех видов:
- Сперматогинии – мелкие круглые (5-10 мкм) клетки с крупными ядрами.
- Сперматоциты – крупные (17-19 мкм) круглые клетки, размеры которых изменяются при созревании.
- Сперматиды – самые мелкие круглые клетки, которые по мере созревания меняют свое морфологическое строение.
В норме (2-5 млн/1мл или 2%) незрелые формы всегда присутствуют в сперме, бывает, их количество может увеличиться в 10 раз. Значительное увеличение содержания незрелых половых гамет в спермограмме наблюдается при секреторной форме бесплодия у мужчин.
Присутствие круглых клеток, в нормальном количестве, является нормальным явлением.
Еще один тип круглых клеточных элементов, который можно обнаружить в сперме. В норме у здорового мужчины их содержание не должно быть больше нескольких единиц в поле зрения. Их образуют:
- Плоский ороговевший эпителий головки пениса и крайней плоти. Это бесцветные клетки, достаточно крупные, круглой формы с маленькими ядрами, в эякулят попадают при семяизвержении.
- Неороговевший эпителий, выстилающий дистальную часть ладьевидной ямки, которая играет роль в формировании струи нормального мочеиспускания.
- Цилиндрический эпителий, выстилающий некоторые части уретры. Эти клетки отторгаются при семяизвержении и могут определяться в эякуляте. Форма их округлая, немного вытянутая, имеют острый кончик, который заканчивается хвостом.
- Переходной эпителий, выстилающий часть уретры, простатические ходы и семяизвергающие каналы. Его клетки, которые также имеют круглую, слегка «помятую» форму, могут попасть при эякуляции в сперму.
Круглые клеточные формы в эякуляте – это вполне нормальное явление, когда количество их не превышает пределы. Определение их числа, хотя и несет дополнительную информацию, но в ряде случаев может косвенно указать на вероятную причину бесплодия.
Спермограмма является основным анализом для мужчин, имеющих проблемы с зачатием. Это чувствительный анализ, точность результатов во многом зависит от правильной подготовки. Рекомендуется сдавать 2-3 образца эякулята с трехдневным перерывом, чтобы адекватно оценить качество спермы.
Загрузка…
Источник: https://spacream.ru/zdorove/muzhskoe-zdorove/znachenie-kruglyh-kletok-v-spermogramme-i-ih-harakteristika






