Первый скрининг при беременности: почему его обязательно нужно делать каждой
За время беременности женщина сдает немало анализов и проходит множество обследований. Исследования ей назначают не просто так. Задача врача-гинеколога — сохранить здоровье будущей мамы и малыша. И первый скрининг первого триместра беременности (его еще называют комбинированный двойной тест) нужен как раз для этого.
Ты наверняка прочитала немало противоречивых мнений насчет того, нужно ли делать первый скрининг при беременности или же это совершенно нецелесообразно. Бытует мнение, что его достоверность не слишком высока, да и в принципе без особых показаний он не нужен. Спешим уверить тебя в обратном.
Показатели, оцениваемые при УЗИ первого скрининга
Задача УЗИ во время скрининга первого триместра — изучить тело малыша, особенности его строения. Параллельно доктор смотрит на количество околоплодных вод, состояние матки, структуру плаценты, особенности развития пуповины.
Для того, чтобы проверить возможные пороки развития врач изучает определенные показатели.
- КТР (копчико-теменной размер). В норме он должен составлять 43-65 мм. Если показатели меньше, это может свидетельствовать о замедлении развития и генетических патологиях. Цифры выше нормы говорят о крупном плоде.
- Присутствие носовой кости. Ее отсутствие — определяющий фактор для диагностики синдрома Дауна.
- ТВП (толщина воротниковой зоны). В норме составляет от одного до трех мм. Если значение выше, это может свидетельствовать о тяжелых хромосомных патологиях.
В дополнение к этому ребенок проверяется на наличие/отсутствие:
- аномалий в строении переносицы;
- кисты плексус (доброкачественные образования в области сосудистых сплетений мозга);
- белых точек на сердце (утолщения в виде белых точек в правом, левом желудочках сердца плода) — такие точки со временем, как правило, самостоятельно исчезают;
- увеличения почечных лоханок;
- увеличения мочевого пузыря;
- аномального эхо УЗИ кишечника или слишком короткой бедренной кости.
Показатели, оцениваемые при анализе крови первого скрининга
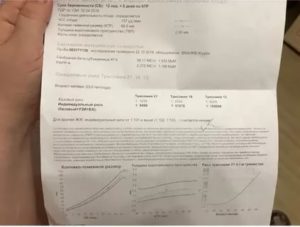
Еще одна составляющая первого перинатального скрининга — анализ крови, который проводят после УЗИ. Это биохимическое исследование, которое нужно для определения в крови двух гормонов: свободного b-ХГЧ (хорионический гонадотропный гормон человека) и РАРР-А (плазменный белок А).
- Количество b-ХГЧ нарастает с начала беременности до десятой недели, а затем его уровень начинает постепенно снижаться. Если показатели выше средних значений (МоМ от 0,5 до 2), это может говорить о генетических патологиях плода, а если ниже — о хромосомных нарушениях или замершей беременности.
- РАРР-А вырабатывается плацентой. Его концентрация увеличивается с течением беременности. Максимального количества плазменный белок-А достигает к девятому месяцу. Низкий уровень этого гормона признак таких патологий, как синдром Дауна, Эдвардса, дефицит массы тела плода.
Что делать с результатами
Данные УЗИ и двойного теста доктор вносит в специальную компьютерную программу, которая высчитывает риски появления детей с аномалиями развития. Что делать, если риски развития патологий плода высоки?
Могут назначить инвазивную диагностику (если риски достаточно высоки) — она наиболее точно определят наличие тех или иных генетических патологий.
Безусловно, это исследование связано с определенным риском, ведь требуют вторжения в полость матки и нарушают целостность плодного пузыря.
Чтобы получить для исследования клетки будущего ребенка из плаценты, околоплодных вод или пуповинной крови, врачи извлекают их через микроскопический прокол.
Возможно, потребуется консультация генетика, который разъяснит будущей маме суть проблемы. А после, совместно с врачом-гинекологом, будет приниматься решение о дальнейшем ведении беременности.
Очень важно понимать, что перинатальный скрининг лишь определяет риски. Но это не окончательный диагноз! Для понимания полной картины важно учесть индивидуальные особенности женщины, течения ее беременности, а также пройти консультации у других специалистов.
Какие еще есть альтернативы
Не так давно у будущих мам появилась возможность пройти дополнительные тесты на скрининг возможных аномалий развития плода. Их несколько: Panorama, Harmoni, ДОТ-тест. Для них используется только кровь будущей мамы, плод при этом не трогают.
В специальном оборудовании из крови выделяется ДНК женщины и ДНК эмбриона. Точность варьируется в пределах 93-99%, а делать его можно с девятой недели. При этом в случае многоплодной беременности и ЭКО с использованием донорской яйцеклетки он будет неинформативен.
Еще один важный момент — в систему ОМС подобные анализы не входят, их можно сделать только в рамках частных медицинских клиник. Кому это важно? Прежде всего женщинам, у которых спонтанное прерывание беременности случалось несколько раз, а также в семьям, в которых есть случаи генетических нарушений.
Неплохо пройти такое исследование и тем, кто забеременел в 35 лет и старше. Как известно, риски появление детей с аномалиями развития с возрастом увеличиваются.
Источник: https://lisa.ru/moy-rebenok/beremennost/487892-pervyj-skrining-pri-beremennosti-imenno-poetomu-on-tak-vazhen-/
Скрининг первого триместра: результаты, расчет риска | Мой Гинеколог
Скрининговые обследования помогают выявить риск хромосомных заболеваний у ребенка еще до его рождения. В первом триместре беременности проводят УЗИ и биохимический анализ крови на ХГЧ и РАРР-А. Изменения этих показателей могут указывать на повышенный риск синдрома Дауна у будущего ребенка. Посмотрим, что означают результаты этих анализов.
На каком сроке?
Скрининг 1 триместра делают на сроке от 11 недель до 13 недель и 6 дней (срок рассчитывают от первого дня последней менструации).
Признаки синдрома Дауна на УЗИ
Если у ребенка есть синдром Дауна, то уже на сроке 11-13 недель УЗИст может обнаружить признаки этого заболевания. Есть несколько признаков, которые указывают на повышенный риск синдрома Дауна у ребенка, но наиболее важным является показатель, который называется Толщина Воротникового Пространства (ТВП).
Толщина воротникового пространства (ТВП) имеет синонимы: толщина шейной складки, шейная складка, воротниковое пространство, шейная прозрачность и др. Но все эти термины обозначают одно и то же. Замечено, что если шейная складка плода толще 3 мм, то риск синдрома Дауна у него повышен.
Для того чтобы данные УЗИ были действительно правильными, нужно соблюдать несколько условий:
УЗИ первого триместра производится не раньше 11 недели беременности (от первого дня последней менструации) и не позднее 13 недель и 6 дней.
Копчико-теменной размер (КТР) должен быть не менее 45 мм.
Если положение ребенка в матке не позволяет адекватно оценить ТВП, то врач попросит вас подвигаться, покашлять, либо легонько постучать по животу – для того, чтобы ребенок изменил положение. Либо врач может посоветовать прийти на УЗИ чуть позже.
Измерение ТВП может проводиться с помощью УЗИ через кожу живота, либо через влагалище (это зависит от положения ребенка).
Хоть толщина воротникового пространства является наиболее важным параметром в оценке риска синдрома Дауна, врач также учитывает другие возможные признаки отклонений у плода:
Носовая косточка в норме определяется у здорового плода уже после 11 недели, однако отсутствует примерно в 60-70% случаев, если у ребенка есть синдром Дауна. Тем не менее, у 2% здоровых детей носовая кость может не определяться на УЗИ.
Кровоток в венозном (аранциевом) протоке должен иметь определенный вид, считающийся нормой. У 80% детей с синдромом Дауна нарушен кровоток в аранциевом протоке. Тем не менее, у 5% здоровых детей также могут обнаружиться такие отклонения.
Уменьшение размеров верхнечелюстной кости может указывать на повышенный риск синдрома Дауна.
Увеличение размеров мочевого пузыря встречается у детей с синдромом Дауна. Если мочевой пузырь не виден на УЗИ в 11 недель, то это не страшно (такое бывает у 20% беременных на этом сроке). Но если мочевой пузырь не заметен, то врач может посоветовать вам прийти на повторное УЗИ через неделю. На сроке 12 недель у всех здоровых плодов мочевой пузырь становится заметен.
Частое сердцебиение (тахикардия) у плода также может говорить о повышенном риске синдрома Дауна.
Наличие только одной пупочной артерии (вместо двух в норме) повышает риск не только синдрома Дауна, но и других хромосомных заболеваний (синдром Эдвардса и др.)
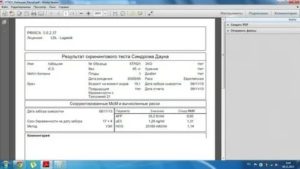
Норма ХГЧ и свободной β-субъединицы ХГЧ (β-ХГЧ)
ХГЧ и свободная β (бета)-субъединица ХГЧ – это два разных показателя, каждый из которых может использоваться в качестве скрининга на синдром Дауна и другие заболевания. Измерение уровня свободной β-субъединицы ХГЧ позволяет более точно определить риск синдрома Дауна у будущего ребенка, чем измерение общего ХГЧ.
Нормы для ХГЧ в зависимости от срока беременности в неделях можно посмотреть тут.
Нормы для свободной β- субъединицы ХГЧ в первом триместре:
9 недель: 23,6 – 193,1 нг/мл, или 0,5 – 2 МоМ
10 недель: 25,8 – 181,6 нг/мл, или 0,5 – 2 МоМ
11 недель: 17,4 – 130,4 нг/мл, или 0,5 – 2 МоМ
12 недель: 13,4 – 128,5 нг/мл, или 0,5 – 2 МоМ
13 недель: 14,2 – 114,7 нг/мл, или 0,5 – 2 МоМ
Внимание! Нормы в нг/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Что, если ХГЧ не в норме?
Если свободная β-субъединица ХГЧ выше нормы для вашего срока беременности, или превышает 2 МоМ, то у ребенка повышен риск синдрома Дауна.
Если свободная β-субъединица ХГЧ ниже нормы для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Эдвардса.
Норма РАРР-А
РАРР-А, или как его называют, «плазматический протеин А, ассоциированный с беременностью», это второй показатель, используемый в биохимическом скрининге первого триместра. Уровень этого протеина постоянно растет в течение беременности, а отклонения показателя могут указывать на различные заболевания у будущего ребенка.
Норма для РАРР-А в зависимости от срока беременности:
8-9 недель: 0,17 – 1,54 мЕД/мл, или от 0,5 до 2 МоМ
9-10 недель: 0,32 – 2, 42 мЕД/мл, или от 0,5 до 2 МоМ
10-11 недель: 0,46 – 3,73 мЕД/мл, или от 0,5 до 2 МоМ
11-12 недель: 0,79 – 4,76 мЕД/мл, или от 0,5 до 2 МоМ
12-13 недель: 1,03 – 6,01 мЕД/мл, или от 0,5 до 2 МоМ
13-14 недель: 1,47 – 8,54 мЕД/мл, или от 0,5 до 2 МоМ
Внимание! Нормы в мЕД/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Что, если РАРР-А не в норме?
Если РАРР-А ниже нормы для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Эдвардса.
Если РАРР-А выше нормы для вашего срока беременности, либо превышает 2 МоМ, но при этом остальные показатели скрининга в норме, то нет никакого повода для беспокойства. Исследования показали, что в группе женщин с повышенным уровнем РАРР-А во время беременности риск заболеваний у плода или осложнений беременности не выше, чем у остальных женщин с нормальным РАРР-А.
Что такое риск и как он рассчитывается?
Как вы уже могли заметить, каждый из показателей биохимического скрининга (ХГЧ и РАРР-А) может измеряться в МоМ. МоМ – это особая величина, которая показывает, насколько полученный результат анализа отличается от среднего результата для данного срока беременности.
Но все же, на ХГЧ и РАРР-А влияет не только срок беременности, но и ваш возраст, вес, курите ли вы, какие заболевания у вас имеются, и некоторые другие факторы. Именно поэтому, для получения более точных результатов скрининга, все его данные заносятся в компьютерную программу, которая рассчитывает риск заболеваний у ребенка индивидуально для вас, учитывая все ваши особенности.
Важно: для правильного подсчета риска необходимо, чтобы все анализы сдавались в той же лаборатории, в которой производится подсчет риска. Программа для подсчета риска настроена на особые параметры, индивидуальные для каждой лаборатории. Поэтому, если вы захотите перепроверить результаты скрининга в другой лаборатории, вам необходимо будет сдать все анализы повторно.
Программа дает результат в виде дроби, например: 1:10, 1:250, 1:1000 и тому подобное. Понимать дробь следует так:
Например, риск 1:300. Это означает, что из 300 беременностей с такими показателями, как у вас, рождается один ребенок с синдромом Дауна и 299 здоровых детей.
В зависимости от полученной дроби лаборатория выдает одно из заключений:
Тест положительный – высокий риск синдрома Дауна у ребенка. Значит, вам необходимо более тщательное обследование для уточнения диагноза. Вам может быть рекомендована биопсия ворсин хориона или амниоцентез.
Тест отрицательный – низкий риск синдрома Дауна у ребенка. Вам понадобится пройти скрининг второго триместра, но дополнительные обследования не нужны.
Что делать, если у меня высокий риск?
Если в результате скрининга у вас был обнаружен высокий риск рождения ребенка с синдромом Дауна, то это еще не повод впадать в панику, и уж тем более, прерывать беременность. Вас направят на консультацию к врачу генетику, который еще раз посмотрит результаты всех обследований и при необходимости порекомендует пройти обследования: биопсию ворсин хориона или амниоцентез.
Как подтвердить или опровергнуть результаты скрининга?
Если вы считаете, что скрининг вам был проведен неверно, то вы можете повторить обследование в другой клинике, но для этого нужно будет повторно сдать все анализы и пройти УЗИ. Это будет возможно, только если срок беременности на этот момент не превышает 13 недель и 6 дней.
Врач говорит, что мне нужно сделать аборт. Что делать?
К сожалению, бывают такие ситуации, когда врач настойчиво рекомендует или даже заставляет сделать аборт на основании результатов скрининга. Запомните: ни один врач не имеет права на такие действия. Скрининг не является окончательным методом диагностики синдрома Дауна и, только на основании плохих его результатов, не нужно прерывать беременность.
Скажите, что вы хотите проконсультироваться с генетиком и пройти диагностические процедуры для выявления синдрома Дауна (или другого заболевания): биопсию ворсин хориона (если срок беременности у вас 10-13 недель) или амниоцентез (если срок беременности 16-17 недель).
Источник: https://www.mygynecologist.ru/content/%D1%81%D0%BA%D1%80%D0%B8%D0%BD%D0%B8%D0%BD%D0%B3-%D0%BF%D0%B5%D1%80%D0%B2%D0%BE%D0%B3%D0%BE-%D1%82%D1%80%D0%B8%D0%BC%D0%B5%D1%81%D1%82%D1%80%D0%B0-%D1%80%D0%B5%D0%B7%D1%83%D0%BB%D1%8C%D1%82%D0%B0%D1%82%D1%8B-%D1%80%D0%B0%D1%81%D1%87%D0%B5%D1%82-%D1%80%D0%B8%D1%81%D0%BA%D0%B0






