Мар тест отрицательный или положительный: что делать в зависимости от результатов


При невозможности зачать ребенка паре необходимо пройти обследования для исключения возможных причин бесплодия. Когда организм полностью проверен, исключены все основные причины бездетности, специалист направляет такую пару на выполнение МАР теста.
Данный анализ позволяет исключить иммунологическую причину бесплодия. Нарушение в иммунологии мужчины или женщины может быть фактором бесплодия в 15% случаев.
Что означает отрицательный или положительный результат и что делать в случае обнаружения патологии, рассмотрим ниже.
В чем особенности проблемы
Данный вариант бездетности может встречаться как у мужчин, так и у женщин. Основной мишенью при данном виде бесплодия являются сперматозоиды.
У мужчин во время сперматогенеза еще в юношеском возрасте могут начать вырабатываться антиспермальные антитела (АСАТ).
АТ отрицательно влияют на сперматогенез, приводя к нарушению процесса образования и созревания мужских половых клеток, а также отрицательно влияют на подвижность мужских половых клеток.
При этом АТ могут образовываться в крови или сперме. У женщин также начинают вырабатываться антиспермальные АТ, которые уничтожают сперматозоиды еще во влагалище.
Причины выработки иммуноглобулинов (АТ) как у мужчин, так и у женщин до конца не изучены. В основе патологии лежит аутоиммунный процесс у мужчин и сенсибилизация организма к сперме у женщин.
Одной из версии начала образования иммуноглобулинов у мужчин считается нарушение барьера между половой системой мужчины и кровью. В норме половые клетки находятся в эякуляте, при различных заболеваниях и травмах сперматозоиды могут попасть в кровь, которая воспримет их как чужеродный объект и начнет образовывать иммуноглобулины для борьбы с ними.
У женщин по определению должны были бы образовываться иммуноглобулины, так как мужские половые клетки являются для организма чужеродными. Но этого не происходит благодаря клеткам влагалища, что способствует оплодотворению. При различных заболеваниях половой системы женщины функции влагалища могут ослабевать, что приведет к началу образования АТ против спермы.
Виды антител у мужчин и как выявить нарушение
Выделяют два основных вида антиспермальных антител. Оба варианта приводят к болезни.
- Отрицательное действие иммуноглобулинов на подвижность сперматозоидов.
- АТ оседают на сперматозоидах, что приводит к их склеиванию.
Для подтверждения нарушения иммунологии нужно провести спермограмму и анализ крови.
Чтобы подтвердить нарушенную иммунологию необходимо провести обследование, как мужчины, так и женщины. Мужчине необходимо выполнить анализ крови и спермограмму. А женщине провести исследование влагалищной слизи и также сдать кровь на уровень АСАТ. Помимо этого проводятся исследования на совместимость партнеров.
Основным тестом для определения иммунологического фактора бесплодия является МАР тест (MAR test- mixed antiglobulin reaction).
Перед проведением MAR теста необходимо выполнить спермограмму для исключения других причин бесплодия, так как при анализе МАР теста можно получить ложноположительные результаты. Если в спермограмме мало клеток или есть мертвые, то данный тест не проводится.
Это может означать, что причины болезни не иммунологические. Если анализ спермограммы отрицательный, то проводится МАР тест. Существует два вида МАР теста.
- Прямой MAR тест. Определяется процент сперматозоидов, которые связываются с антителами (АТ) класса IgG и IgA. Образец спермы смешивают с латексными частицами, которые содержат антитела IgG и IgA. Далее вводят сыворотку. Сперматозоиды с антиспермальными антителами склеиваются с введенными частицами.
- Непрямой MAR тест. Определяется уровень антиспермальных АТ в сперме, слизи шейки матки, в плазме крови. В крови АСАТ определяются с помощью иммуноферментного анализа.
О чем говорит результат
Результаты МАР теста бывают либо положительными, либо отрицательными. Если МАР тест отрицателен у мужчин, это считается хорошим показателем. При оценке результатов МАР теста оценивают количество мужских половых клеток, связанных с АТ, а также место прикрепления АТ.
Лечение назначается в зависимости от результатов МАР теста.
Пороговым значением МАР теста считается 50%. Если тестирование показало меньше 50%, это говорит о том, что МАР тест негативен. Это означает, что иммунного бесплодия нет. Нормальное количество сперматозоидов с наличием антиспермальных иммуноглобулинов составляет 10%. Положительным результатом МАР теста является наличие более 50% сперматозоидов с антиспермальными антителами.
У женщин происходит анализ количества АТ к сперматозоидам в слизи из шейки матки. Если уровень АТ высокий, это отрицательно сказывается на половых клетках, и они связываются и уничтожают их.
От результатов теста зависит, какое лечение будет проводиться. Положительный или отрицательный результат может также являться критерием эффективности проводимой терапии.
Несколько вариантов терапии
Если есть признаки иммунного бесплодия, существует несколько вариантов лечения. В целом иммунологическое бесплодие практически не лечится. Однако, если уровень сперматозоидов с антиспермальными антителами невысок, лечение будет сложным, но есть вероятность оплодотворения с использованием репродуктивных технологий.
- Кондом-терапия. Терапия предполагает, что все сексуальные контакты происходят с использованием презерватива. Чем дольше сперма мужчины не будет попадать во влагалище женщины, тем больше шансов на то, что у женщины перестанут вырабатываться АТ к сперме. Лечение часто сопровождается отрицательными результатами.
- Проведение медикаментозного лечения. За некоторое время до предполагаемой овуляции женщина принимает антигистаминные препараты и гормоны. Данный метод лечения не всегда имеет положительные результаты.
- Проведение иммунного лечения. Лечить иммунологическое бесплодие данным видом терапии – это иметь неоднозначные результаты в итоге. Согласно научным данным, введение препаратов для иммунной системы не приводит к достоверным положительным результатам, однако абсолютных отрицательных результатов нет.
- Репродуктивные технологии. Есть несколько вариантов проведения попыток оплодотворения. Первым вариантом является очищение половых клеток от антител, после чего их вводят в матку. Таким образом решается вопрос иммунологического бесплодия у обоих партнеров. Вторым вариантом считается проведение экстракорпоральных методов оплодотворения. В данном случае оплодотворение происходит вне организма. Однако данный метод лечения очень дорогой. Репродуктивные технологии являются положительными методами лечения бесплодия, которые способствуют высокому проценту оплодотворения. Но если зрелых сперматозоидов найти не удается, то репродуктивные технологии приводят к отрицательным результатам, и паре предлагают использовать донорскую сперму.
Таким образом, положительный МАР тест позволяет исключить далеко не редкую причину бездетности, нарушение иммунологии. МАР тест является дополнительным тестом для отбора зрелых сперматозоидов с целью проведения репродуктивных технологий.
Загрузка…
Источник: https://spacream.ru/zdorove/muzhskoe-zdorove/chto-znachit-otriczatelnyj-mar-test-i-kak-traktovat-polozhitelnyj-rezultat
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибка
› Диагностика ВИЧ ›
Проведение исследования на предмет заражения вирусом иммунодефицита для любого человека является стрессом. И все люди, получающие расшифровку результатов анализов на ВИЧ с отрицательными показателями, вздыхают с облегчением. Однако не всегда подобный результат является достоверным, и, нередко, отсутствие положительного ответа не означает, что человек полностью здоров.
Рассмотрим, какой итог обследования на ВИЧ является отрицательным, и какие ошибки могут возникнуть при проведении исследования.
Что значит если результат анализа на ВИЧ отрицательный?
Ежегодное увеличение числа случаев заражения ВИЧ вызывает острую необходимость проведения достоверной диагностики вируса ВИЧ. Любой крупный город для этого имеет Центры по профилактике и борьбы со СПИДом, в которых анализ на эту инфекцию делают абсолютно бесплатно и анонимно. Расшифровку обследования можно получить на руки уже через 5-10 дней.
Итоги тестирования крови на этот недуг общепринято называть:
- положительным – ВИЧ обнаружен;
- отрицательным – вируса иммунодефицита нет;
- сомнительным или неопределяемым.
Что же обозначает ВИЧ отрицательная реакция при разных видах исследования крови:
- Первичная диагностика заражения вирусом проводится методом ИФА. Иммуноферментный анализ обнаруживает наличие антител у пациента. Отрицательный результат обследования говорит о том, что биоматериалы человека не содержат специфические ответные клетки, вырабатывающиеся иммунной системой человека при его заражении.
- Наиболее достоверный и дорогой при использовании метод – иммуноблоттинг. Он не используется в повседневной практике для диагностики ВИЧ, но его назначают, когда результаты ИФА подвергаются сомнению. Процентная вероятность получения достоверного ответа составляет 98%. Оставшиеся 2% приходятся на ошибки, обусловленные нарушениями в работе медицинского персонала.
- Метод ПЦР у взрослых людей проводится редко. Обычно он применяется для диагностики ВИЧ заражения новорожденного ребенка непосредственно при родах или при внутриутробном нахождении. ПЦР может показать наличие ДНК и РНК ВИЧ сразу после заражения. После проведения исследования методом полимеразной цепной реакции человек получает результат, в котором будет указано количество обнаруженных нитей РНК вируса. Этот фактор имеет название «вирусная нагрузка». Если количество РНК меньше 20, то результат можно считать достоверно отрицательным.
- На полках аптек в последнее время появились домашние методы определения наличия ВИЧ-инфекции. Они представляют собой тест-полоски с нанесенной на них диагностической сывороткой. Точность такого исследования составляет всего 80%. Поэтому при отрицательном ответе домашней тест-системы и при перенесенном контакте с зараженным этой инфекцией необходимо в любом случае обратиться в Центр по профилактике и борьбы со СПИДом для проведения более точных методов обследования – иммуноферментный анализ или иммунный блоттинг.
Если же отрицательный ответ не вызывает сомнения, а контакт с инфицированным все же был или контактирование продолжается, то целесообразным будет обратиться Центр-СПИД за получением консультации по поводу постконтактной профилактики. Она заключается в приеме антиретровирусных препаратов для исключения возможного заражения.
Возможны ли ошибки в диагностике?
Существует такое понятие как инкубационный период развития инфекции. Это временной промежуток, когда организм только начинает бороться с попавшей в него инфекцией, и концентрация антител в крови еще ничтожно мала.
Этот период в среднем длится от 14 до 60 дней после инфицирования. Если в данный период сдать анализ крови на ВИЧ, то он будет отрицательный.
У некоторых людей выработка антител может начаться только через несколько месяцев, в таком случае он носит название «период окна» и может длиться до полутора лет.
Причины, по которым тестирование на СПИД может быть ложноотрицательным:
- Нетипичная реакция иммунитета, которая может быть при присутствии у человека других воспалительных заболеваний.
- Состояния после пересадки органов. После трансплантации человеку назначаются сильные иммуносупрессивные (угнетающие иммунитет) препараты, которые блокируют образование антител к вирусу.
- Серонегативный вариант протекания этой вирусной инфекции. При этом наблюдается длительный инкубационный период после момента заражения, и антитела к вирусу начинают вырабатываться намного позже средних сроков. Инфекция может не обнаруживаться в крови несколько месяцев.
- При последней (или терминальной) стадии развития СПИДа. При этом состояние иммунной системы настолько сильно угнетено, что она уже не имеет сил для выработки ответа на присутствие инфекции.
- Нарушения сбора биоматериала, его транспортировки и хранения. Также сюда можно отнести и нарушения в использовании диагностических сывороток медицинским персоналом.
Если ответ исследования на ВИЧ отрицательный и антитела к инфекции не обнаружены, то все равно необходимо проконсультироваться по этому поводу с врачом. Если у специалиста возникнут сомнения при изучении результатов проведенного обследования, то диагностирование крови на ВИЧ можно повторить через 3 месяца.
За достоверность результатов исследования говорят следующие факторы:
- соблюдены все сроки проведения диагностики;
- забор, транспортировка и сам процесс исследования биоматериала выполнены правильно;
- накануне обследования человек не употреблял алкоголь, газированные напитки, жареную, жирную, острую или соленую пищу.
Если все правила соблюдены, а врач не заподозрил даже малейших признаков инфицирования вирусом иммунодефицита, то полученный отрицательный ответ можно считать на 100% достоверным.
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибкаСсылка на основную публикацию
Источник: https://aids24.ru/diagnostika-vich/esli-rezultat-analiza-na-vich-otritsatelnyj-chto-eto-znachit-i-mozhet-li-byt-oshibka
«После двух отрицательных — положительный». Почему тесты на COVID-19 могут показывать разные результаты
С 24 апреля минчанка Вероника находится в самоизоляции. До этого она 18 дней провела в 4-й клинической больнице Минска. Перед выпиской у нее взяли три теста на коронавирус.
Когда пришли отрицательные результаты первых двух, ее отпустили домой. Но когда была дома, рассказывает девушка, ей позвонил врач. Тот спросил, успела ли она выйти на работу, и сообщил, что третий тест оказался положительным.
«Почему тесты с разницей в сутки дают разные результаты?» — задается вопросом Вероника.
Иллюстративный снимок. Алесь Пилецкий, TUT.BY
TUT.BY обратился к врачу-инфекционисту, чтобы разобраться: сколько отрицательных тестов нужно для того, чтобы считать человека здоровым, выписывают ли пациентов с одним отрицательным результатом и почему тесты, сделанные с разницей в сутки, могут показывать противоположные результаты.
«Тесты, взятые с разницей в сутки, давали противоречивые результаты»
О том, что Вероника может быть заражена, она узнала 2 апреля. Коронавирус и двустороннюю пневмонию обнаружили у ее дедушки, который в марте попал с инсультом в минскую БСМП.
— Поскольку мы с мамой его навещали, то оказались контактами первого уровня. Нам тоже было необходимо сдать тест на COVID-19.
Тесты Вероника сдавала в 8-й городской поликлинике. Результаты пришли 6 апреля.
— Утром, позвонив врачу-инфекционисту поликлиники, я узнала, что результаты и у меня, и у моей мамы отрицательные.
Но спустя несколько часов мне позвонили из центра гигиены и эпидемиологии Первомайского района Минска и сказали, что мой тест на COVID-19 положительный.
Я объяснила специалисту: мне только что сообщили другую информацию, на что специалист ответила, что положительные тесты приходят не в поликлинику, а сразу в центр гигиены и эпидемиологии по месту жительства. После этого они сразу оповещают заболевшего.
В тот же день Веронику госпитализировали в 4-ю минскую клиническую больницу. Она говорит, что документального подтверждения результатов тестов так и не получила.
По словам Вероники, в больнице коронавирусная инфекция у нее протекала без симптомов. Хотя до этого — с 27 марта по 4 апреля — она находилась на больничном с диагнозом «гайморит» и повышенной температурой.
Иллюстративный снимок. Мирон Климович, TUT.BY
— 8 апреля мне опять позвонил врач из поликлиники и сказал, что тест у меня все-таки отрицательный. Я спросила: как такое возможно? Ведь я уже два дня как госпитализирована. На что врач сказал: это ошибка, в поликлинике перепутали результаты.
На 11-е и 12-е сутки пребывания в больнице Вероника вновь сдала тест на коронавирус. Первый показал положительный результат, второй — отрицательный.
Два последующих теста у Вероники взяли 21 и 22 апреля.
— 23 апреля ко мне пришел врач, уточнил мое самочувствие, есть ли какие-то жалобы. После этого протянул выписной эпикриз, в котором было указано, что я выписываюсь с выздоровлением, к работе могу приступать с 24 апреля.
На всякий случай поинтересовалась, точно ли я здорова и могу ли возвращаться домой, где живут трое взрослых и двое детей. Врач объяснил, что результаты двух подряд тестов за 17-е и 21-е отрицательные, поэтому я могу выписываться.
Результат теста за 22-е еще не был готов.
На следующий день, рассказывает Вероника, она собиралась ехать в больницу за листом нетрудоспособности, поскольку в момент выписки он еще не был готов. В районе обеда ей позвонил лечащий врач и спросил, успела ли она выйти на работу.
— 24-го по графику у меня был выходной, поэтому нет, не успела. Оказалось, что в тот день пришел результат теста за 22 апреля, и он оказался положительным.
«С моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный»
Почему тесты, сделанные с разницей в сутки, могут показывать противоречивые результаты и сколько тестов нужно провести, чтобы считать пациента здоровым? Врач-инфекционист Дмитрий Падуто объясняет: Министерство здравоохранения утвердило общие подходы и рекомендации, однако в зависимости от обстоятельств этот алгоритм может колебаться, естественно, в интересах пациента.
— В каждом случае решение о тесте, его кратности, периодичности и методике принимается исходя из конкретной ситуации применительно к каждому пациенту.
Если мы видим, что даже при отрицательном тесте у него сохраняются клинические проявления болезни, то это заставляет насторожиться и подумать о повторной диагностике.
Если же у пациента после прохождения лечения сохраняется положительный результат анализа, за ним будут продолжать медицинское наблюдение и периодически тестировать с интервалом до 5 дней до получения отрицательного результата.
На данный момент, согласно приказу Министерства здравоохранения, выписывать пациентов из медицинских учреждений могут после получения двух отрицательных результатов тестов.
Иллюстративный снимок. Вадим Замировский, TUT.BY
Дмитрий Падуто отмечает: ситуации, когда после двух отрицательных результатов тест выдает положительный, бывают. На это есть две основные причины.
— Во-первых, это зависит от тест-системы, с помощью которой был получен результат. Во-вторых, врачи еще не до конца понимают, как вирус ведет себя в организме. Все-таки он новый и не до конца изученный, человечество столкнулось с ним менее полугода назад. Поэтому, с моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный.
Дмитрий Падуто говорит, что на результат теста может повлиять ряд факторов. Это и качество самих тест-систем, и методология забора, и соблюдение технологии при взятии мазка, а также доставка образцов и преданалитическая обработка.
— Есть тесты, которые определяют генетический материал вируса. А есть те, которые выявляют наличие антител в крови пациента.
По информации наших зарубежных коллег, и ВОЗ это подтверждает, есть категория пациентов — около трети от общего числа, организм которых не производит антител к коронавирусной инфекции.
Поэтому все решается в каждом конкретном случае: как развивалось заболевание, какой был контакт с зараженным. Иногда бывают ситуации, когда и сами тесты необходимо верифицировать, чтобы поставить диагноз.
— А если при отсутствующей симптоматике после двух отрицательных тестов появляется положительный?
— Тогда пациент наблюдается и с интервалом в пять дней у него берут анализы до получения отрицательного результата.
— Правда ли, что если нет клинической симптоматики, биохимический анализ крови в порядке, лейкоциты в норме, пациента могут выписать после одного отрицательного теста?
— Да, такое предусматривается.
Источник: https://news.tut.by/society/683193.html
Какой резус фактор лучше – при переливании, беременности и наследовании?

Человек редко задумывается, какая у него кровь. Этот вопрос возникает при необходимости: переливания ему, как реципиенту, донорства для небезразличных людей либо при планировании ребенка – зачатия, вынашивания и внутриутробного развития малыша. Тогда выясняется, что не любая кровь подходит. Главным определяющим критерием является не только группа, но и резус-фактор(Rh).
Значение резус-фактора
Кровь жидкая соединительная ткань, по которой транспортируются в органы и ткани кровяные тельца: лейкоциты, тромбоциты и эритроциты. Именно по наличию/отсутствию определенных белковых либо углеводных элементов на оболочках (мембранах) эритроцитов разделяют кровь на четыре группы, которые делятся на положительный и отрицательный резус.
Резус-фактором называется особый антиген – белковое вещество, которое располагается на мембране эритроцитов – красных кровяных телец (обозначаемый D) и в плазме (d). Его присутствие на оболочке эритроцита говорит о положительном резусе (Rh(+): DD либо Dd) человека, а отсутствие – об отрицательном (Rh(-) или dd).
Важно! Подавляющее большинство людей – резус-положительные. Их в шесть раз больше, чем резус-отрицательных. Если человек обладает Rh(-) и редкой группой (четвертой), то поиск подходящего донора при необходимости становится проблемой.
На качестве жизни людей факт присутствия либо отсутствия резусного антигена не отражается. Стоит отметить лишь большую склонность резус-отрицательного организма к сенсибилизации выраженной ответной реакции иммунной системы на чужеродные раздражители (аллергены), что чревато активной выработкой антител на вещество, которое было принято за враждебное (имплантаты).
Что лучше: отрицательный или положительный резус-фактор при переливании
Переливание крови (гемотрансфузия) в медицине используется для таких целей:
- при необходимости восстановить объем крови после обильной кровопотери,
- для обновления состава кровяных телец,
- для возобновления осмотического давления на необходимом уровне,
- с целью восполнения дефицита кровяных элементов, произошедшего в результате апплазии кроветворения,
- при обновлении крови после инфекционных поражений либо ожогов.
Важно! Терапевтическую эффективность гемотрансфузии медики оценили по достоинству давно. Но часто процедура ухудшала состояние реципиента вплоть до гибели. Это продолжалось до открытия Rh и определения его решающей роли в совместимости крови.
Особенности переливания для носителей различных резус-факторов заключаются в следующем:
- универсальным донором является владелец первой отрицательной группы крови, поэтому специализированные медицинские учреждения стараются поддерживать такую кровьв запасе,
- гемотрансфузия положительной крови реципиентам с Rh(-) может привести к шоку с летальным исходом из-за реакции иммунной системы принимающей стороны на чужеродный антиген во вливаемой крови, в результате чего начинается угнетение эритроцитов и собственных, и донорских,
- для переливания сначала изыскивается донорская кровь с группой и резусом, совпадающими с реципиентом, и только при ее отсутствии используется первая отрицательная либо иная подходящая.
Сведения о группе крови реципиента не являются достаточными для переливания. В равной степени важно знать и Rh человека.
Если рассматривать, чем отличается положительный резус-фактор от отрицательного при переливании, то разница заключается в редкости представителей (доноров) Rh(-) в мире.
А это значит – при возникновении неотложной потребности в гемотрансфузии для людей с Rh(+) всегда найдется кровь той же группы с тем же резусом.
А здоровье людей с отрицательной кровью в этой ситуации может подвергаться опасности.
Какой резус-фактор лучше: положительный или отрицательный при беременности
Значение Rh при планировании семьи имеет только для женщины. Наличие/отсутствие резусного антигена у мужчин не влияет на процесс вынашивания ребенка и внутриутробное развитие плода. И будущая мать с Rh(+) не должна волноваться по поводу осложнений беременности из-за крови.
И только резус-отрицательная женщина столкнется с большими, но разрешаемыми проблемами при условии Rh(+) у отца ребенка, который передал его по наследству плоду. В этом случае возникает резус-конфликт – организм матери вырабатывает антитела для уничтожения эритроцитов ребенка, принимая их за инородное тело. Последствия возможны следующие:
- трудности с зачатием (иногда неразрешимые естественным путем),
- выкидыши,
- отклонения внутриутробного развития систем и органов плода, чреватых мертворождением.
Такие осложнения происходят по мере накопления антител в женском организме после первой иммунизации положительной кровью эмбриона. Сенсибилизация начинается ближе к 8 месяцу первой беременности (которой не предшествовали аборты), и с каждой последующей ситуация усугубляется.
Но такую реакцию организма можно предупредить. Для этого беременной (в первый раз) вводят антирезусный иммуноглобулин за месяц до родов и в течение 72 часов после, что позволит подавить скопившиеся антитела и родить здорового малыша, избежать резус-конфликтов при будущих беременностях. Достижение опасного уровня антител в крови беременной контролируется частыми специальными анализами.
Из вышеописанного видно, чем отличается резус отрицательный от положительного для беременной женщины. Организм резус-отрицательной будущей матери негативно воспринимает положительную кровь плода, атакуя ее. Поэтому для вынашивания ребенка предпочтительней Rh(+).
по теме:
Резус-фактор положительный и отрицательный: отличия в наследовании
Для будущего ребенка возможны три варианта наследования резус-фактора родителей:
- оба родителя Rh(-): 100-процентная вероятность отрицательной крови ребенка,
- родители Rh(+) и Rh(-): 75-процентное рождение резус-положительного малыша,
- оба родителя Rh(+): 7-процентная рождаемость крохи Rh(-).
С этой стороны при прочих равных условиях более хорошие шансы на наследование имеет Rh(+). Это преимущество усугубляется редкостью отрицательного Rh, что снижает вероятность первого пункта и приводит к рождению подавляющего большинства детей с положительным резусом.
Какой резус лучше: положительный или отрицательный – склонность к заболеваниям
Есть масса научных исследований, доказывающих предрасположенность людей к различным заболеваниям в зависимости от группы крови. Подобное утверждение, при исключении внешних факторов, действительно имеет право на существование. Определили, что большей склонностью к заболеваниям отличаются владельцы первой и второй группы.
Влияние отрицательного либо положительного Rh на предрасположенность к патологиям не определена, что объясняется одинаковой работой иммунной системы.
Положительный резус имеет преимущества перед отрицательным, когда дело касается срочного переливания крови либо вынашивания ребенка (женщинам). Но бытует мнение, что обладатели Rh(-) имеют предрасположенность к сверхчувствительной стороне жизни: экстрасенсорике, ясновидению и подобному.
Важно! Резус-фактор передается от родителей по наследству и в течение жизни остается неизменным.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/analiz-krovi/vazhnost-rezus-faktora-i-kakoj-luchshe-pri-planirovanii-semi-dlya-donorstva-i-predraspolozhennosti-k-boleznyam
Антитела к коронавирусу. Что важно знать
Коронавирусная инфекция изменила жизнь почти всей планеты в целом и каждого из нас в частности. Инфекция часто протекает без симптомов или в лёгкой форме.
Как узнать, переболел я или нет (ведь кашлял же зимой)? Являюсь ли безопасным для окружающих? Могу без страха навещать бабушку, маму, друзей? Эти и другие вопросы волнуют многих людей. Прошло достаточно времени чтобы появилась возможность ответить на них.
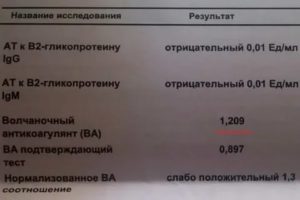
Для оценки возможного иммунитета есть скрининговое исследование на антитела к коронавирусу (IgM и IgG).
Коронавирусная инфекция
«Имя» коронавируса, вызвавшего пандемию – CoV-2 (сокращённо от Corona Virus 2), или SARS-CoV-2 . Заболевание, вызванное CoV-2, называется COVID (от англ. COrona VIrus Disease).
Опасен развитием двустороннего воспаления лёгких и острой дыхательной недостаточности. Проявления напоминают ОРВИ, но настораживает сухой кашель без отделения мокроты, боли в мышцах, одышка, чувство сдавления в груди.
При острых признаках заболевания исследуют мазки из зева методом ПЦР, который выявляет генетический материал возбудителя (РНК) и подтверждает диагноз.
Что такое антитела к коронавирусу?
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система в ответ на попадание любого инфекционного агента, в том числе CoV-2 в организм человека, даже если не было ярких признаков болезни. Антитела распознают коронавирус, обезвреживают и сохраняют информацию об инфекции на случай новой встречи с инфекцией.
Как образуются антитела?
На первой неделе заболевания начинают синтезироваться иммуноглобулины М (IgM). Они первыми встречаются с инфекцией, поэтому считаются маркерами острой первичной инфекции.
Однако, тест на определение антител класса М может давать неспецифическую реакцию, что в ряде случаев приводит к ложноположительному результату.
Поскольку на антитела класса М возложена ответственность первыми начать отражать инфекцию и сделать максимально быстро, то эти белки не очень специфичны и могут не очень точно улавливать вирус.
К неспецифической реакции с тест- системой могут привести процессы, связанные с воспалением в организме: острые и хронические воспалительные процессы, аутоиммунные заболевания, проблемы с щитовидной железой, беременность и так далее. Это называется «ложноположительный» результат.
При стандартном инфекционном заболевании (в том числе и при коронавирусной инфекции) обычно антитела IgM через месяц исчезают, заменяясь на более специфичные антитела IgG. Однако учёные выяснили, что при коронавирусе IgM могут сохраняться длительное время (до 1,5-3 месяцев от появления симптомов, когда уже сам вирус давно не обнаруживается).
Иммуноглобулины А (IgA) также вырабатываются в острый период инфекции. Их основная цель – защитить слизистые оболочки от коронавируса. IgA более избирательны (специфичны), вырабатываются строго на коронавирус. Их уровень снижается после выздоровления, примерно к 1,5- 2 месяцам после инфицирования.
Иммуноглобулины G (IgG) синтезируются последними, через 5-6 недель с момента попадания вируса в организм, и сохраняют информацию о коронавирусе. Обычно IgG являются архивом памяти перенесеных инфекций, в большинстве случаев пожизненно, либо на несколько лет.
Механизмы развития иммунной реакции на коронавирус пока изучаются. Неясно, стойкий иммунитет формируется или нет. Это предстоит узнать. Но в любом случае, выявление IgG свидетельствует о факте попадания коронавируса в организм и иммунном ответе организма.
Лаборатория KDL представляет линейку тестов на определение антител к новой коронавирусной инфекции.
Кому они показаны?
- Тем, кто хочет узнать, перенес он инфекцию или нет независимо от того, были признаки простуды или не было. Только следует понять, что если были подозрительные признаки, целесообразнее обследоваться на IgG спустя 5 недель от предполагаемого периода. Если признаков не было, сроки неважны, обследуйтесь в любое время.
- Тем, кто подозревает течение коронавирусной инфекции сейчас или перенес в недавнее время, даже если проводили исследование мазка из зева методом ПЦР и он показал отрицательный результат. Иногда такое бывает.
Также возможно анонимное выполнение исследование на антитела к коронавирусу с указанием возраста и пола.
Давайте о каждом исследовании по порядку.
Антитела IgM/IgG к вирусу SARS-CoV-2.
Это комплексный тест, скрининговый. Одновременно определяет иммуноглобулины классов М и G, результат по каждому антителу. Выполняется иммунохроматографическим методом (ИХГА). Ответ выдаётся в формате «обнаружено/не обнаружено».
Как понимать результат исследования?
Если Ig M (+) обнаружены, IgG (-)не обнаружены:
- Может быть признаком острой инфекции, особенно при наличии признаков заболевания.
- Возможен ложноположительный результат (при хронических заболеваниях)
Поэтому целесообразно провести исследование мазка из зева методом ПЦР. Если результат ПЦР отрицательный или нет признаков болезни, повторить тест на антитела через 2-3 недели.
Если IgM (+) обнаружены, IgG (+) обнаружены:
- Возможна текущая инфекция, начало выздоровления или недавно перенесенное заболевание
Если IgM (-) не обнаружены, IgG (+) обнаружены:
- Свидетельствует о перенесенном ранее COVID-19
Если IgM (-) не обнаружены, IgG (-) не обнаружены:
- Пациент еще не встречался с вирусом
Антитела IgA к коронавирусу SARS-CoV-2.
Тест выполняется методом ИФА на анализаторе, производитель Евроиммун, Германия. Результат выдается в виде цифрового значения (коэффициент позитивности = КП).
IgA – показатели ранней инфекции, являются более точными в отличие от IgM, поскольку более специфичны.
Как правильно прочитать результат?
Положительный результат – более 1,1. Говорит об обнаружении IgA и может означать:
- Текущую инфекцию сейчас ( в частности, бессимптомное течение)
- Если одновременно определяются IgG, то это период выздоровления или недавно перенесенная инфекция
Пограничный результат – в интервале 0,8 – 1,1. Требует повторного исследования через 2 недели, поскольку может означать:
- Начальный период инфекции, когда не успели сформироваться антитела в достаточном количестве. Как правило, в таком случае есть признаки болезни и требуется подтверждение методом ПЦР (мазок из зева). Тогда через 2 недели будет отмечаться нарастание IgA.
Отрицательный результат –менее 0,8. Означает отсутствие антител IgA, что возможно, если:
- Пациент не встречался с коронавирусом SARS-CoV-2
- Самое начало болезни, когда ещё нет иммунного ответа. При наличии проявлений правильно исследовать мазок из зева на ПЦР.
Антитела IgG к коронавирусу SARS-CoV-2.
Исследование выполняется на анализаторе методом ИФА, производитель Евроиммун, Германия. Результат в виде цифрового значения (коэффициент позитивности = КП).
Расшифровка результатов:
Положительный результат –более 1,1. IgG выявлены, а это может быть в следующих случаях:
- Сформирован иммунитет после давно перенесенной инфекции. Тогда антитела IgM и IgA отсутствуют
- Текущая инфекция в стадии выздоровления или недавно перенесенная – если определяются одновременно IgA и/или IgM
Пограничный результат –в интервале 0,8 – 1,1.
Возможно, IgG ещё немного, что требует повторить исследование через 2 недели и возможно, когда:
- Инфекция протекает менее 5-6 недель. Тогда есть признаки болезни, может быть положительный ПЦР и антитела IgM, IgA. Антитела IgG при повторном исследовании в таком случае возрастут.
- Неспецифическая реакция иммунной системы (очень редко). Тогда повторно тест будет отрицательный.
Отрицательный результат –менее 0,8.
IgG не обнаружены, что может быть, если:
- Не было встречи с SARS-CoV-2 (тогда нет IgA, IgM)
- Острая инфекция. При наличии проявлений следует проверить IgA, IgM и мазок на ПЦР.
Обнаружение антител IgG к коронавирусу SARS-CoV-2.
Выполняется методом ИФА, методика автоматизированная, тест-системы российского производства. Заключение в виде цифры (коэффициент позитивности)
Референсные значения:
- менее 0,9 – отрицательный результат
- 0,9 – 1,0 – пограничный результат
- более 1,0 – положительный результат
Выявление антител класса IgG говорит о наличии иммунного ответа на встречу с инфекцией в прошлом и является признаком перенесенного заболевания
Нужна ли специальная подготовка для определения антител к коронавирусу?
Подготовка не нужна. Для исследования сдаётся венозная кровь утром натощак или днём в часы работы медицинских офисов через 3 часа после еды. Чистую воду без газа пить можно.
Обращаю Ваше внимание, что все результаты исследований должен интерпретировать врач! Ведь полноценная картина складывается из данных истории болезни, осмотра, лабораторных и инструментальных данных. Будьте здоровы с лабораторией KDL, берегите себя и близких!
Источник: https://kdl.ru/patient/blog/antitela-k-koronavirusu-chto-vazhno-znati
Мар тест отрицательный или положительный: что делать в зависимости от результатов


При невозможности зачать ребенка паре необходимо пройти обследования для исключения возможных причин бесплодия. Когда организм полностью проверен, исключены все основные причины бездетности, специалист направляет такую пару на выполнение МАР теста.
Данный анализ позволяет исключить иммунологическую причину бесплодия. Нарушение в иммунологии мужчины или женщины может быть фактором бесплодия в 15% случаев.
Что означает отрицательный или положительный результат и что делать в случае обнаружения патологии, рассмотрим ниже.
В чем особенности проблемы
Данный вариант бездетности может встречаться как у мужчин, так и у женщин. Основной мишенью при данном виде бесплодия являются сперматозоиды.
У мужчин во время сперматогенеза еще в юношеском возрасте могут начать вырабатываться антиспермальные антитела (АСАТ).
АТ отрицательно влияют на сперматогенез, приводя к нарушению процесса образования и созревания мужских половых клеток, а также отрицательно влияют на подвижность мужских половых клеток.
При этом АТ могут образовываться в крови или сперме. У женщин также начинают вырабатываться антиспермальные АТ, которые уничтожают сперматозоиды еще во влагалище.
Причины выработки иммуноглобулинов (АТ) как у мужчин, так и у женщин до конца не изучены. В основе патологии лежит аутоиммунный процесс у мужчин и сенсибилизация организма к сперме у женщин.
Одной из версии начала образования иммуноглобулинов у мужчин считается нарушение барьера между половой системой мужчины и кровью. В норме половые клетки находятся в эякуляте, при различных заболеваниях и травмах сперматозоиды могут попасть в кровь, которая воспримет их как чужеродный объект и начнет образовывать иммуноглобулины для борьбы с ними.
У женщин по определению должны были бы образовываться иммуноглобулины, так как мужские половые клетки являются для организма чужеродными. Но этого не происходит благодаря клеткам влагалища, что способствует оплодотворению. При различных заболеваниях половой системы женщины функции влагалища могут ослабевать, что приведет к началу образования АТ против спермы.
Виды антител у мужчин и как выявить нарушение
Выделяют два основных вида антиспермальных антител. Оба варианта приводят к болезни.
- Отрицательное действие иммуноглобулинов на подвижность сперматозоидов.
- АТ оседают на сперматозоидах, что приводит к их склеиванию.
Для подтверждения нарушения иммунологии нужно провести спермограмму и анализ крови.
Чтобы подтвердить нарушенную иммунологию необходимо провести обследование, как мужчины, так и женщины. Мужчине необходимо выполнить анализ крови и спермограмму. А женщине провести исследование влагалищной слизи и также сдать кровь на уровень АСАТ. Помимо этого проводятся исследования на совместимость партнеров.
Основным тестом для определения иммунологического фактора бесплодия является МАР тест (MAR test- mixed antiglobulin reaction).
Перед проведением MAR теста необходимо выполнить спермограмму для исключения других причин бесплодия, так как при анализе МАР теста можно получить ложноположительные результаты. Если в спермограмме мало клеток или есть мертвые, то данный тест не проводится.
Это может означать, что причины болезни не иммунологические. Если анализ спермограммы отрицательный, то проводится МАР тест. Существует два вида МАР теста.
- Прямой MAR тест. Определяется процент сперматозоидов, которые связываются с антителами (АТ) класса IgG и IgA. Образец спермы смешивают с латексными частицами, которые содержат антитела IgG и IgA. Далее вводят сыворотку. Сперматозоиды с антиспермальными антителами склеиваются с введенными частицами.
- Непрямой MAR тест. Определяется уровень антиспермальных АТ в сперме, слизи шейки матки, в плазме крови. В крови АСАТ определяются с помощью иммуноферментного анализа.
О чем говорит результат
Результаты МАР теста бывают либо положительными, либо отрицательными. Если МАР тест отрицателен у мужчин, это считается хорошим показателем. При оценке результатов МАР теста оценивают количество мужских половых клеток, связанных с АТ, а также место прикрепления АТ.
Лечение назначается в зависимости от результатов МАР теста.
Пороговым значением МАР теста считается 50%. Если тестирование показало меньше 50%, это говорит о том, что МАР тест негативен. Это означает, что иммунного бесплодия нет. Нормальное количество сперматозоидов с наличием антиспермальных иммуноглобулинов составляет 10%. Положительным результатом МАР теста является наличие более 50% сперматозоидов с антиспермальными антителами.
У женщин происходит анализ количества АТ к сперматозоидам в слизи из шейки матки. Если уровень АТ высокий, это отрицательно сказывается на половых клетках, и они связываются и уничтожают их.
От результатов теста зависит, какое лечение будет проводиться. Положительный или отрицательный результат может также являться критерием эффективности проводимой терапии.
Несколько вариантов терапии
Если есть признаки иммунного бесплодия, существует несколько вариантов лечения. В целом иммунологическое бесплодие практически не лечится. Однако, если уровень сперматозоидов с антиспермальными антителами невысок, лечение будет сложным, но есть вероятность оплодотворения с использованием репродуктивных технологий.
- Кондом-терапия. Терапия предполагает, что все сексуальные контакты происходят с использованием презерватива. Чем дольше сперма мужчины не будет попадать во влагалище женщины, тем больше шансов на то, что у женщины перестанут вырабатываться АТ к сперме. Лечение часто сопровождается отрицательными результатами.
- Проведение медикаментозного лечения. За некоторое время до предполагаемой овуляции женщина принимает антигистаминные препараты и гормоны. Данный метод лечения не всегда имеет положительные результаты.
- Проведение иммунного лечения. Лечить иммунологическое бесплодие данным видом терапии – это иметь неоднозначные результаты в итоге. Согласно научным данным, введение препаратов для иммунной системы не приводит к достоверным положительным результатам, однако абсолютных отрицательных результатов нет.
- Репродуктивные технологии. Есть несколько вариантов проведения попыток оплодотворения. Первым вариантом является очищение половых клеток от антител, после чего их вводят в матку. Таким образом решается вопрос иммунологического бесплодия у обоих партнеров. Вторым вариантом считается проведение экстракорпоральных методов оплодотворения. В данном случае оплодотворение происходит вне организма. Однако данный метод лечения очень дорогой. Репродуктивные технологии являются положительными методами лечения бесплодия, которые способствуют высокому проценту оплодотворения. Но если зрелых сперматозоидов найти не удается, то репродуктивные технологии приводят к отрицательным результатам, и паре предлагают использовать донорскую сперму.
Таким образом, положительный МАР тест позволяет исключить далеко не редкую причину бездетности, нарушение иммунологии. МАР тест является дополнительным тестом для отбора зрелых сперматозоидов с целью проведения репродуктивных технологий.
Загрузка…
Источник: https://spacream.ru/zdorove/muzhskoe-zdorove/chto-znachit-otriczatelnyj-mar-test-i-kak-traktovat-polozhitelnyj-rezultat
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибка

› Диагностика ВИЧ ›
Проведение исследования на предмет заражения вирусом иммунодефицита для любого человека является стрессом. И все люди, получающие расшифровку результатов анализов на ВИЧ с отрицательными показателями, вздыхают с облегчением. Однако не всегда подобный результат является достоверным, и, нередко, отсутствие положительного ответа не означает, что человек полностью здоров.
Рассмотрим, какой итог обследования на ВИЧ является отрицательным, и какие ошибки могут возникнуть при проведении исследования.
Что значит если результат анализа на ВИЧ отрицательный?
Ежегодное увеличение числа случаев заражения ВИЧ вызывает острую необходимость проведения достоверной диагностики вируса ВИЧ. Любой крупный город для этого имеет Центры по профилактике и борьбы со СПИДом, в которых анализ на эту инфекцию делают абсолютно бесплатно и анонимно. Расшифровку обследования можно получить на руки уже через 5-10 дней.
Итоги тестирования крови на этот недуг общепринято называть:
- положительным – ВИЧ обнаружен;
- отрицательным – вируса иммунодефицита нет;
- сомнительным или неопределяемым.
Что же обозначает ВИЧ отрицательная реакция при разных видах исследования крови:
- Первичная диагностика заражения вирусом проводится методом ИФА. Иммуноферментный анализ обнаруживает наличие антител у пациента. Отрицательный результат обследования говорит о том, что биоматериалы человека не содержат специфические ответные клетки, вырабатывающиеся иммунной системой человека при его заражении.
- Наиболее достоверный и дорогой при использовании метод – иммуноблоттинг. Он не используется в повседневной практике для диагностики ВИЧ, но его назначают, когда результаты ИФА подвергаются сомнению. Процентная вероятность получения достоверного ответа составляет 98%. Оставшиеся 2% приходятся на ошибки, обусловленные нарушениями в работе медицинского персонала.
- Метод ПЦР у взрослых людей проводится редко. Обычно он применяется для диагностики ВИЧ заражения новорожденного ребенка непосредственно при родах или при внутриутробном нахождении. ПЦР может показать наличие ДНК и РНК ВИЧ сразу после заражения. После проведения исследования методом полимеразной цепной реакции человек получает результат, в котором будет указано количество обнаруженных нитей РНК вируса. Этот фактор имеет название «вирусная нагрузка». Если количество РНК меньше 20, то результат можно считать достоверно отрицательным.
- На полках аптек в последнее время появились домашние методы определения наличия ВИЧ-инфекции. Они представляют собой тест-полоски с нанесенной на них диагностической сывороткой. Точность такого исследования составляет всего 80%. Поэтому при отрицательном ответе домашней тест-системы и при перенесенном контакте с зараженным этой инфекцией необходимо в любом случае обратиться в Центр по профилактике и борьбы со СПИДом для проведения более точных методов обследования – иммуноферментный анализ или иммунный блоттинг.
Если же отрицательный ответ не вызывает сомнения, а контакт с инфицированным все же был или контактирование продолжается, то целесообразным будет обратиться Центр-СПИД за получением консультации по поводу постконтактной профилактики. Она заключается в приеме антиретровирусных препаратов для исключения возможного заражения.
Возможны ли ошибки в диагностике?
Существует такое понятие как инкубационный период развития инфекции. Это временной промежуток, когда организм только начинает бороться с попавшей в него инфекцией, и концентрация антител в крови еще ничтожно мала.
Этот период в среднем длится от 14 до 60 дней после инфицирования. Если в данный период сдать анализ крови на ВИЧ, то он будет отрицательный.
У некоторых людей выработка антител может начаться только через несколько месяцев, в таком случае он носит название «период окна» и может длиться до полутора лет.
Причины, по которым тестирование на СПИД может быть ложноотрицательным:
- Нетипичная реакция иммунитета, которая может быть при присутствии у человека других воспалительных заболеваний.
- Состояния после пересадки органов. После трансплантации человеку назначаются сильные иммуносупрессивные (угнетающие иммунитет) препараты, которые блокируют образование антител к вирусу.
- Серонегативный вариант протекания этой вирусной инфекции. При этом наблюдается длительный инкубационный период после момента заражения, и антитела к вирусу начинают вырабатываться намного позже средних сроков. Инфекция может не обнаруживаться в крови несколько месяцев.
- При последней (или терминальной) стадии развития СПИДа. При этом состояние иммунной системы настолько сильно угнетено, что она уже не имеет сил для выработки ответа на присутствие инфекции.
- Нарушения сбора биоматериала, его транспортировки и хранения. Также сюда можно отнести и нарушения в использовании диагностических сывороток медицинским персоналом.
Если ответ исследования на ВИЧ отрицательный и антитела к инфекции не обнаружены, то все равно необходимо проконсультироваться по этому поводу с врачом. Если у специалиста возникнут сомнения при изучении результатов проведенного обследования, то диагностирование крови на ВИЧ можно повторить через 3 месяца.
За достоверность результатов исследования говорят следующие факторы:
- соблюдены все сроки проведения диагностики;
- забор, транспортировка и сам процесс исследования биоматериала выполнены правильно;
- накануне обследования человек не употреблял алкоголь, газированные напитки, жареную, жирную, острую или соленую пищу.
Если все правила соблюдены, а врач не заподозрил даже малейших признаков инфицирования вирусом иммунодефицита, то полученный отрицательный ответ можно считать на 100% достоверным.
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибкаСсылка на основную публикацию
Источник: https://aids24.ru/diagnostika-vich/esli-rezultat-analiza-na-vich-otritsatelnyj-chto-eto-znachit-i-mozhet-li-byt-oshibka
«После двух отрицательных — положительный». Почему тесты на COVID-19 могут показывать разные результаты

С 24 апреля минчанка Вероника находится в самоизоляции. До этого она 18 дней провела в 4-й клинической больнице Минска. Перед выпиской у нее взяли три теста на коронавирус.
Когда пришли отрицательные результаты первых двух, ее отпустили домой. Но когда была дома, рассказывает девушка, ей позвонил врач. Тот спросил, успела ли она выйти на работу, и сообщил, что третий тест оказался положительным.
«Почему тесты с разницей в сутки дают разные результаты?» — задается вопросом Вероника.
Иллюстративный снимок. Алесь Пилецкий, TUT.BY
TUT.BY обратился к врачу-инфекционисту, чтобы разобраться: сколько отрицательных тестов нужно для того, чтобы считать человека здоровым, выписывают ли пациентов с одним отрицательным результатом и почему тесты, сделанные с разницей в сутки, могут показывать противоположные результаты.
«Тесты, взятые с разницей в сутки, давали противоречивые результаты»
О том, что Вероника может быть заражена, она узнала 2 апреля. Коронавирус и двустороннюю пневмонию обнаружили у ее дедушки, который в марте попал с инсультом в минскую БСМП.
— Поскольку мы с мамой его навещали, то оказались контактами первого уровня. Нам тоже было необходимо сдать тест на COVID-19.
Тесты Вероника сдавала в 8-й городской поликлинике. Результаты пришли 6 апреля.
— Утром, позвонив врачу-инфекционисту поликлиники, я узнала, что результаты и у меня, и у моей мамы отрицательные.
Но спустя несколько часов мне позвонили из центра гигиены и эпидемиологии Первомайского района Минска и сказали, что мой тест на COVID-19 положительный.
Я объяснила специалисту: мне только что сообщили другую информацию, на что специалист ответила, что положительные тесты приходят не в поликлинику, а сразу в центр гигиены и эпидемиологии по месту жительства. После этого они сразу оповещают заболевшего.
В тот же день Веронику госпитализировали в 4-ю минскую клиническую больницу. Она говорит, что документального подтверждения результатов тестов так и не получила.
По словам Вероники, в больнице коронавирусная инфекция у нее протекала без симптомов. Хотя до этого — с 27 марта по 4 апреля — она находилась на больничном с диагнозом «гайморит» и повышенной температурой.
Иллюстративный снимок. Мирон Климович, TUT.BY
— 8 апреля мне опять позвонил врач из поликлиники и сказал, что тест у меня все-таки отрицательный. Я спросила: как такое возможно? Ведь я уже два дня как госпитализирована. На что врач сказал: это ошибка, в поликлинике перепутали результаты.
На 11-е и 12-е сутки пребывания в больнице Вероника вновь сдала тест на коронавирус. Первый показал положительный результат, второй — отрицательный.
Два последующих теста у Вероники взяли 21 и 22 апреля.
— 23 апреля ко мне пришел врач, уточнил мое самочувствие, есть ли какие-то жалобы. После этого протянул выписной эпикриз, в котором было указано, что я выписываюсь с выздоровлением, к работе могу приступать с 24 апреля.
На всякий случай поинтересовалась, точно ли я здорова и могу ли возвращаться домой, где живут трое взрослых и двое детей. Врач объяснил, что результаты двух подряд тестов за 17-е и 21-е отрицательные, поэтому я могу выписываться.
Результат теста за 22-е еще не был готов.
На следующий день, рассказывает Вероника, она собиралась ехать в больницу за листом нетрудоспособности, поскольку в момент выписки он еще не был готов. В районе обеда ей позвонил лечащий врач и спросил, успела ли она выйти на работу.
— 24-го по графику у меня был выходной, поэтому нет, не успела. Оказалось, что в тот день пришел результат теста за 22 апреля, и он оказался положительным.
«С моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный»
Почему тесты, сделанные с разницей в сутки, могут показывать противоречивые результаты и сколько тестов нужно провести, чтобы считать пациента здоровым? Врач-инфекционист Дмитрий Падуто объясняет: Министерство здравоохранения утвердило общие подходы и рекомендации, однако в зависимости от обстоятельств этот алгоритм может колебаться, естественно, в интересах пациента.
— В каждом случае решение о тесте, его кратности, периодичности и методике принимается исходя из конкретной ситуации применительно к каждому пациенту.
Если мы видим, что даже при отрицательном тесте у него сохраняются клинические проявления болезни, то это заставляет насторожиться и подумать о повторной диагностике.
Если же у пациента после прохождения лечения сохраняется положительный результат анализа, за ним будут продолжать медицинское наблюдение и периодически тестировать с интервалом до 5 дней до получения отрицательного результата.
На данный момент, согласно приказу Министерства здравоохранения, выписывать пациентов из медицинских учреждений могут после получения двух отрицательных результатов тестов.
Иллюстративный снимок. Вадим Замировский, TUT.BY
Дмитрий Падуто отмечает: ситуации, когда после двух отрицательных результатов тест выдает положительный, бывают. На это есть две основные причины.
— Во-первых, это зависит от тест-системы, с помощью которой был получен результат. Во-вторых, врачи еще не до конца понимают, как вирус ведет себя в организме. Все-таки он новый и не до конца изученный, человечество столкнулось с ним менее полугода назад. Поэтому, с моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный.
Дмитрий Падуто говорит, что на результат теста может повлиять ряд факторов. Это и качество самих тест-систем, и методология забора, и соблюдение технологии при взятии мазка, а также доставка образцов и преданалитическая обработка.
— Есть тесты, которые определяют генетический материал вируса. А есть те, которые выявляют наличие антител в крови пациента.
По информации наших зарубежных коллег, и ВОЗ это подтверждает, есть категория пациентов — около трети от общего числа, организм которых не производит антител к коронавирусной инфекции.
Поэтому все решается в каждом конкретном случае: как развивалось заболевание, какой был контакт с зараженным. Иногда бывают ситуации, когда и сами тесты необходимо верифицировать, чтобы поставить диагноз.
— А если при отсутствующей симптоматике после двух отрицательных тестов появляется положительный?
— Тогда пациент наблюдается и с интервалом в пять дней у него берут анализы до получения отрицательного результата.
— Правда ли, что если нет клинической симптоматики, биохимический анализ крови в порядке, лейкоциты в норме, пациента могут выписать после одного отрицательного теста?
— Да, такое предусматривается.
Источник: https://news.tut.by/society/683193.html
Какой резус фактор лучше – при переливании, беременности и наследовании?

Человек редко задумывается, какая у него кровь. Этот вопрос возникает при необходимости: переливания ему, как реципиенту, донорства для небезразличных людей либо при планировании ребенка – зачатия, вынашивания и внутриутробного развития малыша. Тогда выясняется, что не любая кровь подходит. Главным определяющим критерием является не только группа, но и резус-фактор(Rh).
Значение резус-фактора
Кровь жидкая соединительная ткань, по которой транспортируются в органы и ткани кровяные тельца: лейкоциты, тромбоциты и эритроциты. Именно по наличию/отсутствию определенных белковых либо углеводных элементов на оболочках (мембранах) эритроцитов разделяют кровь на четыре группы, которые делятся на положительный и отрицательный резус.
Резус-фактором называется особый антиген – белковое вещество, которое располагается на мембране эритроцитов – красных кровяных телец (обозначаемый D) и в плазме (d). Его присутствие на оболочке эритроцита говорит о положительном резусе (Rh(+): DD либо Dd) человека, а отсутствие – об отрицательном (Rh(-) или dd).
Важно! Подавляющее большинство людей – резус-положительные. Их в шесть раз больше, чем резус-отрицательных. Если человек обладает Rh(-) и редкой группой (четвертой), то поиск подходящего донора при необходимости становится проблемой.
На качестве жизни людей факт присутствия либо отсутствия резусного антигена не отражается. Стоит отметить лишь большую склонность резус-отрицательного организма к сенсибилизации выраженной ответной реакции иммунной системы на чужеродные раздражители (аллергены), что чревато активной выработкой антител на вещество, которое было принято за враждебное (имплантаты).
Что лучше: отрицательный или положительный резус-фактор при переливании
Переливание крови (гемотрансфузия) в медицине используется для таких целей:
- при необходимости восстановить объем крови после обильной кровопотери,
- для обновления состава кровяных телец,
- для возобновления осмотического давления на необходимом уровне,
- с целью восполнения дефицита кровяных элементов, произошедшего в результате апплазии кроветворения,
- при обновлении крови после инфекционных поражений либо ожогов.
Важно! Терапевтическую эффективность гемотрансфузии медики оценили по достоинству давно. Но часто процедура ухудшала состояние реципиента вплоть до гибели. Это продолжалось до открытия Rh и определения его решающей роли в совместимости крови.
Особенности переливания для носителей различных резус-факторов заключаются в следующем:
- универсальным донором является владелец первой отрицательной группы крови, поэтому специализированные медицинские учреждения стараются поддерживать такую кровьв запасе,
- гемотрансфузия положительной крови реципиентам с Rh(-) может привести к шоку с летальным исходом из-за реакции иммунной системы принимающей стороны на чужеродный антиген во вливаемой крови, в результате чего начинается угнетение эритроцитов и собственных, и донорских,
- для переливания сначала изыскивается донорская кровь с группой и резусом, совпадающими с реципиентом, и только при ее отсутствии используется первая отрицательная либо иная подходящая.
Сведения о группе крови реципиента не являются достаточными для переливания. В равной степени важно знать и Rh человека.
Если рассматривать, чем отличается положительный резус-фактор от отрицательного при переливании, то разница заключается в редкости представителей (доноров) Rh(-) в мире.
А это значит – при возникновении неотложной потребности в гемотрансфузии для людей с Rh(+) всегда найдется кровь той же группы с тем же резусом.
А здоровье людей с отрицательной кровью в этой ситуации может подвергаться опасности.
Какой резус-фактор лучше: положительный или отрицательный при беременности
Значение Rh при планировании семьи имеет только для женщины. Наличие/отсутствие резусного антигена у мужчин не влияет на процесс вынашивания ребенка и внутриутробное развитие плода. И будущая мать с Rh(+) не должна волноваться по поводу осложнений беременности из-за крови.
И только резус-отрицательная женщина столкнется с большими, но разрешаемыми проблемами при условии Rh(+) у отца ребенка, который передал его по наследству плоду. В этом случае возникает резус-конфликт – организм матери вырабатывает антитела для уничтожения эритроцитов ребенка, принимая их за инородное тело. Последствия возможны следующие:
- трудности с зачатием (иногда неразрешимые естественным путем),
- выкидыши,
- отклонения внутриутробного развития систем и органов плода, чреватых мертворождением.
Такие осложнения происходят по мере накопления антител в женском организме после первой иммунизации положительной кровью эмбриона. Сенсибилизация начинается ближе к 8 месяцу первой беременности (которой не предшествовали аборты), и с каждой последующей ситуация усугубляется.
Но такую реакцию организма можно предупредить. Для этого беременной (в первый раз) вводят антирезусный иммуноглобулин за месяц до родов и в течение 72 часов после, что позволит подавить скопившиеся антитела и родить здорового малыша, избежать резус-конфликтов при будущих беременностях. Достижение опасного уровня антител в крови беременной контролируется частыми специальными анализами.
Из вышеописанного видно, чем отличается резус отрицательный от положительного для беременной женщины. Организм резус-отрицательной будущей матери негативно воспринимает положительную кровь плода, атакуя ее. Поэтому для вынашивания ребенка предпочтительней Rh(+).
по теме:
Резус-фактор положительный и отрицательный: отличия в наследовании
Для будущего ребенка возможны три варианта наследования резус-фактора родителей:
- оба родителя Rh(-): 100-процентная вероятность отрицательной крови ребенка,
- родители Rh(+) и Rh(-): 75-процентное рождение резус-положительного малыша,
- оба родителя Rh(+): 7-процентная рождаемость крохи Rh(-).
С этой стороны при прочих равных условиях более хорошие шансы на наследование имеет Rh(+). Это преимущество усугубляется редкостью отрицательного Rh, что снижает вероятность первого пункта и приводит к рождению подавляющего большинства детей с положительным резусом.
Какой резус лучше: положительный или отрицательный – склонность к заболеваниям
Есть масса научных исследований, доказывающих предрасположенность людей к различным заболеваниям в зависимости от группы крови. Подобное утверждение, при исключении внешних факторов, действительно имеет право на существование. Определили, что большей склонностью к заболеваниям отличаются владельцы первой и второй группы.
Влияние отрицательного либо положительного Rh на предрасположенность к патологиям не определена, что объясняется одинаковой работой иммунной системы.
Положительный резус имеет преимущества перед отрицательным, когда дело касается срочного переливания крови либо вынашивания ребенка (женщинам). Но бытует мнение, что обладатели Rh(-) имеют предрасположенность к сверхчувствительной стороне жизни: экстрасенсорике, ясновидению и подобному.
Важно! Резус-фактор передается от родителей по наследству и в течение жизни остается неизменным.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/analiz-krovi/vazhnost-rezus-faktora-i-kakoj-luchshe-pri-planirovanii-semi-dlya-donorstva-i-predraspolozhennosti-k-boleznyam
Антитела к коронавирусу. Что важно знать

Коронавирусная инфекция изменила жизнь почти всей планеты в целом и каждого из нас в частности. Инфекция часто протекает без симптомов или в лёгкой форме.
Как узнать, переболел я или нет (ведь кашлял же зимой)? Являюсь ли безопасным для окружающих? Могу без страха навещать бабушку, маму, друзей? Эти и другие вопросы волнуют многих людей. Прошло достаточно времени чтобы появилась возможность ответить на них.
Для оценки возможного иммунитета есть скрининговое исследование на антитела к коронавирусу (IgM и IgG).
Коронавирусная инфекция
«Имя» коронавируса, вызвавшего пандемию – CoV-2 (сокращённо от Corona Virus 2), или SARS-CoV-2 . Заболевание, вызванное CoV-2, называется COVID (от англ. COrona VIrus Disease).
Опасен развитием двустороннего воспаления лёгких и острой дыхательной недостаточности. Проявления напоминают ОРВИ, но настораживает сухой кашель без отделения мокроты, боли в мышцах, одышка, чувство сдавления в груди.
При острых признаках заболевания исследуют мазки из зева методом ПЦР, который выявляет генетический материал возбудителя (РНК) и подтверждает диагноз.
Что такое антитела к коронавирусу?
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система в ответ на попадание любого инфекционного агента, в том числе CoV-2 в организм человека, даже если не было ярких признаков болезни. Антитела распознают коронавирус, обезвреживают и сохраняют информацию об инфекции на случай новой встречи с инфекцией.
Как образуются антитела?
На первой неделе заболевания начинают синтезироваться иммуноглобулины М (IgM). Они первыми встречаются с инфекцией, поэтому считаются маркерами острой первичной инфекции.
Однако, тест на определение антител класса М может давать неспецифическую реакцию, что в ряде случаев приводит к ложноположительному результату.
Поскольку на антитела класса М возложена ответственность первыми начать отражать инфекцию и сделать максимально быстро, то эти белки не очень специфичны и могут не очень точно улавливать вирус.
К неспецифической реакции с тест- системой могут привести процессы, связанные с воспалением в организме: острые и хронические воспалительные процессы, аутоиммунные заболевания, проблемы с щитовидной железой, беременность и так далее. Это называется «ложноположительный» результат.
При стандартном инфекционном заболевании (в том числе и при коронавирусной инфекции) обычно антитела IgM через месяц исчезают, заменяясь на более специфичные антитела IgG. Однако учёные выяснили, что при коронавирусе IgM могут сохраняться длительное время (до 1,5-3 месяцев от появления симптомов, когда уже сам вирус давно не обнаруживается).
Иммуноглобулины А (IgA) также вырабатываются в острый период инфекции. Их основная цель – защитить слизистые оболочки от коронавируса. IgA более избирательны (специфичны), вырабатываются строго на коронавирус. Их уровень снижается после выздоровления, примерно к 1,5- 2 месяцам после инфицирования.
Иммуноглобулины G (IgG) синтезируются последними, через 5-6 недель с момента попадания вируса в организм, и сохраняют информацию о коронавирусе. Обычно IgG являются архивом памяти перенесеных инфекций, в большинстве случаев пожизненно, либо на несколько лет.
Механизмы развития иммунной реакции на коронавирус пока изучаются. Неясно, стойкий иммунитет формируется или нет. Это предстоит узнать. Но в любом случае, выявление IgG свидетельствует о факте попадания коронавируса в организм и иммунном ответе организма.
Лаборатория KDL представляет линейку тестов на определение антител к новой коронавирусной инфекции.
Кому они показаны?
- Тем, кто хочет узнать, перенес он инфекцию или нет независимо от того, были признаки простуды или не было. Только следует понять, что если были подозрительные признаки, целесообразнее обследоваться на IgG спустя 5 недель от предполагаемого периода. Если признаков не было, сроки неважны, обследуйтесь в любое время.
- Тем, кто подозревает течение коронавирусной инфекции сейчас или перенес в недавнее время, даже если проводили исследование мазка из зева методом ПЦР и он показал отрицательный результат. Иногда такое бывает.
Также возможно анонимное выполнение исследование на антитела к коронавирусу с указанием возраста и пола.
Давайте о каждом исследовании по порядку.
Антитела IgM/IgG к вирусу SARS-CoV-2.
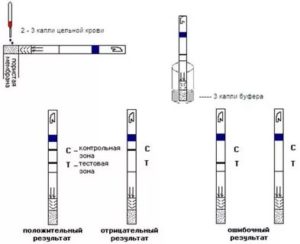
Это комплексный тест, скрининговый. Одновременно определяет иммуноглобулины классов М и G, результат по каждому антителу. Выполняется иммунохроматографическим методом (ИХГА). Ответ выдаётся в формате «обнаружено/не обнаружено».
Как понимать результат исследования?
Если Ig M (+) обнаружены, IgG (-)не обнаружены:
- Может быть признаком острой инфекции, особенно при наличии признаков заболевания.
- Возможен ложноположительный результат (при хронических заболеваниях)
Поэтому целесообразно провести исследование мазка из зева методом ПЦР. Если результат ПЦР отрицательный или нет признаков болезни, повторить тест на антитела через 2-3 недели.
Если IgM (+) обнаружены, IgG (+) обнаружены:
- Возможна текущая инфекция, начало выздоровления или недавно перенесенное заболевание
Если IgM (-) не обнаружены, IgG (+) обнаружены:
- Свидетельствует о перенесенном ранее COVID-19
Если IgM (-) не обнаружены, IgG (-) не обнаружены:
- Пациент еще не встречался с вирусом
Антитела IgA к коронавирусу SARS-CoV-2.
Тест выполняется методом ИФА на анализаторе, производитель Евроиммун, Германия. Результат выдается в виде цифрового значения (коэффициент позитивности = КП).
IgA – показатели ранней инфекции, являются более точными в отличие от IgM, поскольку более специфичны.
Как правильно прочитать результат?
Положительный результат – более 1,1. Говорит об обнаружении IgA и может означать:
- Текущую инфекцию сейчас ( в частности, бессимптомное течение)
- Если одновременно определяются IgG, то это период выздоровления или недавно перенесенная инфекция
Пограничный результат – в интервале 0,8 – 1,1. Требует повторного исследования через 2 недели, поскольку может означать:
- Начальный период инфекции, когда не успели сформироваться антитела в достаточном количестве. Как правило, в таком случае есть признаки болезни и требуется подтверждение методом ПЦР (мазок из зева). Тогда через 2 недели будет отмечаться нарастание IgA.
Отрицательный результат –менее 0,8. Означает отсутствие антител IgA, что возможно, если:
- Пациент не встречался с коронавирусом SARS-CoV-2
- Самое начало болезни, когда ещё нет иммунного ответа. При наличии проявлений правильно исследовать мазок из зева на ПЦР.
Антитела IgG к коронавирусу SARS-CoV-2.
Исследование выполняется на анализаторе методом ИФА, производитель Евроиммун, Германия. Результат в виде цифрового значения (коэффициент позитивности = КП).
Расшифровка результатов:
Положительный результат –более 1,1. IgG выявлены, а это может быть в следующих случаях:
- Сформирован иммунитет после давно перенесенной инфекции. Тогда антитела IgM и IgA отсутствуют
- Текущая инфекция в стадии выздоровления или недавно перенесенная – если определяются одновременно IgA и/или IgM
Пограничный результат –в интервале 0,8 – 1,1.
Возможно, IgG ещё немного, что требует повторить исследование через 2 недели и возможно, когда:
- Инфекция протекает менее 5-6 недель. Тогда есть признаки болезни, может быть положительный ПЦР и антитела IgM, IgA. Антитела IgG при повторном исследовании в таком случае возрастут.
- Неспецифическая реакция иммунной системы (очень редко). Тогда повторно тест будет отрицательный.
Отрицательный результат –менее 0,8.
IgG не обнаружены, что может быть, если:
- Не было встречи с SARS-CoV-2 (тогда нет IgA, IgM)
- Острая инфекция. При наличии проявлений следует проверить IgA, IgM и мазок на ПЦР.
Обнаружение антител IgG к коронавирусу SARS-CoV-2.
Выполняется методом ИФА, методика автоматизированная, тест-системы российского производства. Заключение в виде цифры (коэффициент позитивности)
Референсные значения:
- менее 0,9 – отрицательный результат
- 0,9 – 1,0 – пограничный результат
- более 1,0 – положительный результат
Выявление антител класса IgG говорит о наличии иммунного ответа на встречу с инфекцией в прошлом и является признаком перенесенного заболевания
Нужна ли специальная подготовка для определения антител к коронавирусу?
Подготовка не нужна. Для исследования сдаётся венозная кровь утром натощак или днём в часы работы медицинских офисов через 3 часа после еды. Чистую воду без газа пить можно.
Обращаю Ваше внимание, что все результаты исследований должен интерпретировать врач! Ведь полноценная картина складывается из данных истории болезни, осмотра, лабораторных и инструментальных данных. Будьте здоровы с лабораторией KDL, берегите себя и близких!
Источник: https://kdl.ru/patient/blog/antitela-k-koronavirusu-chto-vazhno-znati
Мар тест отрицательный или положительный: что делать в зависимости от результатов


При невозможности зачать ребенка паре необходимо пройти обследования для исключения возможных причин бесплодия. Когда организм полностью проверен, исключены все основные причины бездетности, специалист направляет такую пару на выполнение МАР теста.
Данный анализ позволяет исключить иммунологическую причину бесплодия. Нарушение в иммунологии мужчины или женщины может быть фактором бесплодия в 15% случаев.
Что означает отрицательный или положительный результат и что делать в случае обнаружения патологии, рассмотрим ниже.
В чем особенности проблемы
Данный вариант бездетности может встречаться как у мужчин, так и у женщин. Основной мишенью при данном виде бесплодия являются сперматозоиды.
У мужчин во время сперматогенеза еще в юношеском возрасте могут начать вырабатываться антиспермальные антитела (АСАТ).
АТ отрицательно влияют на сперматогенез, приводя к нарушению процесса образования и созревания мужских половых клеток, а также отрицательно влияют на подвижность мужских половых клеток.
При этом АТ могут образовываться в крови или сперме. У женщин также начинают вырабатываться антиспермальные АТ, которые уничтожают сперматозоиды еще во влагалище.
Причины выработки иммуноглобулинов (АТ) как у мужчин, так и у женщин до конца не изучены. В основе патологии лежит аутоиммунный процесс у мужчин и сенсибилизация организма к сперме у женщин.
Одной из версии начала образования иммуноглобулинов у мужчин считается нарушение барьера между половой системой мужчины и кровью. В норме половые клетки находятся в эякуляте, при различных заболеваниях и травмах сперматозоиды могут попасть в кровь, которая воспримет их как чужеродный объект и начнет образовывать иммуноглобулины для борьбы с ними.
У женщин по определению должны были бы образовываться иммуноглобулины, так как мужские половые клетки являются для организма чужеродными. Но этого не происходит благодаря клеткам влагалища, что способствует оплодотворению. При различных заболеваниях половой системы женщины функции влагалища могут ослабевать, что приведет к началу образования АТ против спермы.
Виды антител у мужчин и как выявить нарушение
Выделяют два основных вида антиспермальных антител. Оба варианта приводят к болезни.
- Отрицательное действие иммуноглобулинов на подвижность сперматозоидов.
- АТ оседают на сперматозоидах, что приводит к их склеиванию.
Для подтверждения нарушения иммунологии нужно провести спермограмму и анализ крови.
Чтобы подтвердить нарушенную иммунологию необходимо провести обследование, как мужчины, так и женщины. Мужчине необходимо выполнить анализ крови и спермограмму. А женщине провести исследование влагалищной слизи и также сдать кровь на уровень АСАТ. Помимо этого проводятся исследования на совместимость партнеров.
Основным тестом для определения иммунологического фактора бесплодия является МАР тест (MAR test- mixed antiglobulin reaction).
Перед проведением MAR теста необходимо выполнить спермограмму для исключения других причин бесплодия, так как при анализе МАР теста можно получить ложноположительные результаты. Если в спермограмме мало клеток или есть мертвые, то данный тест не проводится.
Это может означать, что причины болезни не иммунологические. Если анализ спермограммы отрицательный, то проводится МАР тест. Существует два вида МАР теста.
- Прямой MAR тест. Определяется процент сперматозоидов, которые связываются с антителами (АТ) класса IgG и IgA. Образец спермы смешивают с латексными частицами, которые содержат антитела IgG и IgA. Далее вводят сыворотку. Сперматозоиды с антиспермальными антителами склеиваются с введенными частицами.
- Непрямой MAR тест. Определяется уровень антиспермальных АТ в сперме, слизи шейки матки, в плазме крови. В крови АСАТ определяются с помощью иммуноферментного анализа.
О чем говорит результат
Результаты МАР теста бывают либо положительными, либо отрицательными. Если МАР тест отрицателен у мужчин, это считается хорошим показателем. При оценке результатов МАР теста оценивают количество мужских половых клеток, связанных с АТ, а также место прикрепления АТ.
Лечение назначается в зависимости от результатов МАР теста.
Пороговым значением МАР теста считается 50%. Если тестирование показало меньше 50%, это говорит о том, что МАР тест негативен. Это означает, что иммунного бесплодия нет. Нормальное количество сперматозоидов с наличием антиспермальных иммуноглобулинов составляет 10%. Положительным результатом МАР теста является наличие более 50% сперматозоидов с антиспермальными антителами.
У женщин происходит анализ количества АТ к сперматозоидам в слизи из шейки матки. Если уровень АТ высокий, это отрицательно сказывается на половых клетках, и они связываются и уничтожают их.
От результатов теста зависит, какое лечение будет проводиться. Положительный или отрицательный результат может также являться критерием эффективности проводимой терапии.
Несколько вариантов терапии
Если есть признаки иммунного бесплодия, существует несколько вариантов лечения. В целом иммунологическое бесплодие практически не лечится. Однако, если уровень сперматозоидов с антиспермальными антителами невысок, лечение будет сложным, но есть вероятность оплодотворения с использованием репродуктивных технологий.
- Кондом-терапия. Терапия предполагает, что все сексуальные контакты происходят с использованием презерватива. Чем дольше сперма мужчины не будет попадать во влагалище женщины, тем больше шансов на то, что у женщины перестанут вырабатываться АТ к сперме. Лечение часто сопровождается отрицательными результатами.
- Проведение медикаментозного лечения. За некоторое время до предполагаемой овуляции женщина принимает антигистаминные препараты и гормоны. Данный метод лечения не всегда имеет положительные результаты.
- Проведение иммунного лечения. Лечить иммунологическое бесплодие данным видом терапии – это иметь неоднозначные результаты в итоге. Согласно научным данным, введение препаратов для иммунной системы не приводит к достоверным положительным результатам, однако абсолютных отрицательных результатов нет.
- Репродуктивные технологии. Есть несколько вариантов проведения попыток оплодотворения. Первым вариантом является очищение половых клеток от антител, после чего их вводят в матку. Таким образом решается вопрос иммунологического бесплодия у обоих партнеров. Вторым вариантом считается проведение экстракорпоральных методов оплодотворения. В данном случае оплодотворение происходит вне организма. Однако данный метод лечения очень дорогой. Репродуктивные технологии являются положительными методами лечения бесплодия, которые способствуют высокому проценту оплодотворения. Но если зрелых сперматозоидов найти не удается, то репродуктивные технологии приводят к отрицательным результатам, и паре предлагают использовать донорскую сперму.
Таким образом, положительный МАР тест позволяет исключить далеко не редкую причину бездетности, нарушение иммунологии. МАР тест является дополнительным тестом для отбора зрелых сперматозоидов с целью проведения репродуктивных технологий.
Загрузка…
Источник: https://spacream.ru/zdorove/muzhskoe-zdorove/chto-znachit-otriczatelnyj-mar-test-i-kak-traktovat-polozhitelnyj-rezultat
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибка

› Диагностика ВИЧ ›
Проведение исследования на предмет заражения вирусом иммунодефицита для любого человека является стрессом. И все люди, получающие расшифровку результатов анализов на ВИЧ с отрицательными показателями, вздыхают с облегчением. Однако не всегда подобный результат является достоверным, и, нередко, отсутствие положительного ответа не означает, что человек полностью здоров.
Рассмотрим, какой итог обследования на ВИЧ является отрицательным, и какие ошибки могут возникнуть при проведении исследования.
Что значит если результат анализа на ВИЧ отрицательный?
Ежегодное увеличение числа случаев заражения ВИЧ вызывает острую необходимость проведения достоверной диагностики вируса ВИЧ. Любой крупный город для этого имеет Центры по профилактике и борьбы со СПИДом, в которых анализ на эту инфекцию делают абсолютно бесплатно и анонимно. Расшифровку обследования можно получить на руки уже через 5-10 дней.
Итоги тестирования крови на этот недуг общепринято называть:
- положительным – ВИЧ обнаружен;
- отрицательным – вируса иммунодефицита нет;
- сомнительным или неопределяемым.
Что же обозначает ВИЧ отрицательная реакция при разных видах исследования крови:
- Первичная диагностика заражения вирусом проводится методом ИФА. Иммуноферментный анализ обнаруживает наличие антител у пациента. Отрицательный результат обследования говорит о том, что биоматериалы человека не содержат специфические ответные клетки, вырабатывающиеся иммунной системой человека при его заражении.
- Наиболее достоверный и дорогой при использовании метод – иммуноблоттинг. Он не используется в повседневной практике для диагностики ВИЧ, но его назначают, когда результаты ИФА подвергаются сомнению. Процентная вероятность получения достоверного ответа составляет 98%. Оставшиеся 2% приходятся на ошибки, обусловленные нарушениями в работе медицинского персонала.
- Метод ПЦР у взрослых людей проводится редко. Обычно он применяется для диагностики ВИЧ заражения новорожденного ребенка непосредственно при родах или при внутриутробном нахождении. ПЦР может показать наличие ДНК и РНК ВИЧ сразу после заражения. После проведения исследования методом полимеразной цепной реакции человек получает результат, в котором будет указано количество обнаруженных нитей РНК вируса. Этот фактор имеет название «вирусная нагрузка». Если количество РНК меньше 20, то результат можно считать достоверно отрицательным.
- На полках аптек в последнее время появились домашние методы определения наличия ВИЧ-инфекции. Они представляют собой тест-полоски с нанесенной на них диагностической сывороткой. Точность такого исследования составляет всего 80%. Поэтому при отрицательном ответе домашней тест-системы и при перенесенном контакте с зараженным этой инфекцией необходимо в любом случае обратиться в Центр по профилактике и борьбы со СПИДом для проведения более точных методов обследования – иммуноферментный анализ или иммунный блоттинг.
Если же отрицательный ответ не вызывает сомнения, а контакт с инфицированным все же был или контактирование продолжается, то целесообразным будет обратиться Центр-СПИД за получением консультации по поводу постконтактной профилактики. Она заключается в приеме антиретровирусных препаратов для исключения возможного заражения.
Возможны ли ошибки в диагностике?
Существует такое понятие как инкубационный период развития инфекции. Это временной промежуток, когда организм только начинает бороться с попавшей в него инфекцией, и концентрация антител в крови еще ничтожно мала.
Этот период в среднем длится от 14 до 60 дней после инфицирования. Если в данный период сдать анализ крови на ВИЧ, то он будет отрицательный.
У некоторых людей выработка антител может начаться только через несколько месяцев, в таком случае он носит название «период окна» и может длиться до полутора лет.
Причины, по которым тестирование на СПИД может быть ложноотрицательным:
- Нетипичная реакция иммунитета, которая может быть при присутствии у человека других воспалительных заболеваний.
- Состояния после пересадки органов. После трансплантации человеку назначаются сильные иммуносупрессивные (угнетающие иммунитет) препараты, которые блокируют образование антител к вирусу.
- Серонегативный вариант протекания этой вирусной инфекции. При этом наблюдается длительный инкубационный период после момента заражения, и антитела к вирусу начинают вырабатываться намного позже средних сроков. Инфекция может не обнаруживаться в крови несколько месяцев.
- При последней (или терминальной) стадии развития СПИДа. При этом состояние иммунной системы настолько сильно угнетено, что она уже не имеет сил для выработки ответа на присутствие инфекции.
- Нарушения сбора биоматериала, его транспортировки и хранения. Также сюда можно отнести и нарушения в использовании диагностических сывороток медицинским персоналом.
Если ответ исследования на ВИЧ отрицательный и антитела к инфекции не обнаружены, то все равно необходимо проконсультироваться по этому поводу с врачом. Если у специалиста возникнут сомнения при изучении результатов проведенного обследования, то диагностирование крови на ВИЧ можно повторить через 3 месяца.
За достоверность результатов исследования говорят следующие факторы:
- соблюдены все сроки проведения диагностики;
- забор, транспортировка и сам процесс исследования биоматериала выполнены правильно;
- накануне обследования человек не употреблял алкоголь, газированные напитки, жареную, жирную, острую или соленую пищу.
Если все правила соблюдены, а врач не заподозрил даже малейших признаков инфицирования вирусом иммунодефицита, то полученный отрицательный ответ можно считать на 100% достоверным.
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибкаСсылка на основную публикацию
Источник: https://aids24.ru/diagnostika-vich/esli-rezultat-analiza-na-vich-otritsatelnyj-chto-eto-znachit-i-mozhet-li-byt-oshibka
«После двух отрицательных — положительный». Почему тесты на COVID-19 могут показывать разные результаты

С 24 апреля минчанка Вероника находится в самоизоляции. До этого она 18 дней провела в 4-й клинической больнице Минска. Перед выпиской у нее взяли три теста на коронавирус.
Когда пришли отрицательные результаты первых двух, ее отпустили домой. Но когда была дома, рассказывает девушка, ей позвонил врач. Тот спросил, успела ли она выйти на работу, и сообщил, что третий тест оказался положительным.
«Почему тесты с разницей в сутки дают разные результаты?» — задается вопросом Вероника.
Иллюстративный снимок. Алесь Пилецкий, TUT.BY
TUT.BY обратился к врачу-инфекционисту, чтобы разобраться: сколько отрицательных тестов нужно для того, чтобы считать человека здоровым, выписывают ли пациентов с одним отрицательным результатом и почему тесты, сделанные с разницей в сутки, могут показывать противоположные результаты.
«Тесты, взятые с разницей в сутки, давали противоречивые результаты»
О том, что Вероника может быть заражена, она узнала 2 апреля. Коронавирус и двустороннюю пневмонию обнаружили у ее дедушки, который в марте попал с инсультом в минскую БСМП.
— Поскольку мы с мамой его навещали, то оказались контактами первого уровня. Нам тоже было необходимо сдать тест на COVID-19.
Тесты Вероника сдавала в 8-й городской поликлинике. Результаты пришли 6 апреля.
— Утром, позвонив врачу-инфекционисту поликлиники, я узнала, что результаты и у меня, и у моей мамы отрицательные.
Но спустя несколько часов мне позвонили из центра гигиены и эпидемиологии Первомайского района Минска и сказали, что мой тест на COVID-19 положительный.
Я объяснила специалисту: мне только что сообщили другую информацию, на что специалист ответила, что положительные тесты приходят не в поликлинику, а сразу в центр гигиены и эпидемиологии по месту жительства. После этого они сразу оповещают заболевшего.
В тот же день Веронику госпитализировали в 4-ю минскую клиническую больницу. Она говорит, что документального подтверждения результатов тестов так и не получила.
По словам Вероники, в больнице коронавирусная инфекция у нее протекала без симптомов. Хотя до этого — с 27 марта по 4 апреля — она находилась на больничном с диагнозом «гайморит» и повышенной температурой.
Иллюстративный снимок. Мирон Климович, TUT.BY
— 8 апреля мне опять позвонил врач из поликлиники и сказал, что тест у меня все-таки отрицательный. Я спросила: как такое возможно? Ведь я уже два дня как госпитализирована. На что врач сказал: это ошибка, в поликлинике перепутали результаты.
На 11-е и 12-е сутки пребывания в больнице Вероника вновь сдала тест на коронавирус. Первый показал положительный результат, второй — отрицательный.
Два последующих теста у Вероники взяли 21 и 22 апреля.
— 23 апреля ко мне пришел врач, уточнил мое самочувствие, есть ли какие-то жалобы. После этого протянул выписной эпикриз, в котором было указано, что я выписываюсь с выздоровлением, к работе могу приступать с 24 апреля.
На всякий случай поинтересовалась, точно ли я здорова и могу ли возвращаться домой, где живут трое взрослых и двое детей. Врач объяснил, что результаты двух подряд тестов за 17-е и 21-е отрицательные, поэтому я могу выписываться.
Результат теста за 22-е еще не был готов.
На следующий день, рассказывает Вероника, она собиралась ехать в больницу за листом нетрудоспособности, поскольку в момент выписки он еще не был готов. В районе обеда ей позвонил лечащий врач и спросил, успела ли она выйти на работу.
— 24-го по графику у меня был выходной, поэтому нет, не успела. Оказалось, что в тот день пришел результат теста за 22 апреля, и он оказался положительным.
«С моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный»
Почему тесты, сделанные с разницей в сутки, могут показывать противоречивые результаты и сколько тестов нужно провести, чтобы считать пациента здоровым? Врач-инфекционист Дмитрий Падуто объясняет: Министерство здравоохранения утвердило общие подходы и рекомендации, однако в зависимости от обстоятельств этот алгоритм может колебаться, естественно, в интересах пациента.
— В каждом случае решение о тесте, его кратности, периодичности и методике принимается исходя из конкретной ситуации применительно к каждому пациенту.
Если мы видим, что даже при отрицательном тесте у него сохраняются клинические проявления болезни, то это заставляет насторожиться и подумать о повторной диагностике.
Если же у пациента после прохождения лечения сохраняется положительный результат анализа, за ним будут продолжать медицинское наблюдение и периодически тестировать с интервалом до 5 дней до получения отрицательного результата.
На данный момент, согласно приказу Министерства здравоохранения, выписывать пациентов из медицинских учреждений могут после получения двух отрицательных результатов тестов.
Иллюстративный снимок. Вадим Замировский, TUT.BY
Дмитрий Падуто отмечает: ситуации, когда после двух отрицательных результатов тест выдает положительный, бывают. На это есть две основные причины.
— Во-первых, это зависит от тест-системы, с помощью которой был получен результат. Во-вторых, врачи еще не до конца понимают, как вирус ведет себя в организме. Все-таки он новый и не до конца изученный, человечество столкнулось с ним менее полугода назад. Поэтому, с моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный.
Дмитрий Падуто говорит, что на результат теста может повлиять ряд факторов. Это и качество самих тест-систем, и методология забора, и соблюдение технологии при взятии мазка, а также доставка образцов и преданалитическая обработка.
— Есть тесты, которые определяют генетический материал вируса. А есть те, которые выявляют наличие антител в крови пациента.
По информации наших зарубежных коллег, и ВОЗ это подтверждает, есть категория пациентов — около трети от общего числа, организм которых не производит антител к коронавирусной инфекции.
Поэтому все решается в каждом конкретном случае: как развивалось заболевание, какой был контакт с зараженным. Иногда бывают ситуации, когда и сами тесты необходимо верифицировать, чтобы поставить диагноз.
— А если при отсутствующей симптоматике после двух отрицательных тестов появляется положительный?
— Тогда пациент наблюдается и с интервалом в пять дней у него берут анализы до получения отрицательного результата.
— Правда ли, что если нет клинической симптоматики, биохимический анализ крови в порядке, лейкоциты в норме, пациента могут выписать после одного отрицательного теста?
— Да, такое предусматривается.
Источник: https://news.tut.by/society/683193.html
Какой резус фактор лучше – при переливании, беременности и наследовании?

Человек редко задумывается, какая у него кровь. Этот вопрос возникает при необходимости: переливания ему, как реципиенту, донорства для небезразличных людей либо при планировании ребенка – зачатия, вынашивания и внутриутробного развития малыша. Тогда выясняется, что не любая кровь подходит. Главным определяющим критерием является не только группа, но и резус-фактор(Rh).
Значение резус-фактора
Кровь жидкая соединительная ткань, по которой транспортируются в органы и ткани кровяные тельца: лейкоциты, тромбоциты и эритроциты. Именно по наличию/отсутствию определенных белковых либо углеводных элементов на оболочках (мембранах) эритроцитов разделяют кровь на четыре группы, которые делятся на положительный и отрицательный резус.
Резус-фактором называется особый антиген – белковое вещество, которое располагается на мембране эритроцитов – красных кровяных телец (обозначаемый D) и в плазме (d). Его присутствие на оболочке эритроцита говорит о положительном резусе (Rh(+): DD либо Dd) человека, а отсутствие – об отрицательном (Rh(-) или dd).
Важно! Подавляющее большинство людей – резус-положительные. Их в шесть раз больше, чем резус-отрицательных. Если человек обладает Rh(-) и редкой группой (четвертой), то поиск подходящего донора при необходимости становится проблемой.
На качестве жизни людей факт присутствия либо отсутствия резусного антигена не отражается. Стоит отметить лишь большую склонность резус-отрицательного организма к сенсибилизации выраженной ответной реакции иммунной системы на чужеродные раздражители (аллергены), что чревато активной выработкой антител на вещество, которое было принято за враждебное (имплантаты).
Что лучше: отрицательный или положительный резус-фактор при переливании
Переливание крови (гемотрансфузия) в медицине используется для таких целей:
- при необходимости восстановить объем крови после обильной кровопотери,
- для обновления состава кровяных телец,
- для возобновления осмотического давления на необходимом уровне,
- с целью восполнения дефицита кровяных элементов, произошедшего в результате апплазии кроветворения,
- при обновлении крови после инфекционных поражений либо ожогов.
Важно! Терапевтическую эффективность гемотрансфузии медики оценили по достоинству давно. Но часто процедура ухудшала состояние реципиента вплоть до гибели. Это продолжалось до открытия Rh и определения его решающей роли в совместимости крови.
Особенности переливания для носителей различных резус-факторов заключаются в следующем:
- универсальным донором является владелец первой отрицательной группы крови, поэтому специализированные медицинские учреждения стараются поддерживать такую кровьв запасе,
- гемотрансфузия положительной крови реципиентам с Rh(-) может привести к шоку с летальным исходом из-за реакции иммунной системы принимающей стороны на чужеродный антиген во вливаемой крови, в результате чего начинается угнетение эритроцитов и собственных, и донорских,
- для переливания сначала изыскивается донорская кровь с группой и резусом, совпадающими с реципиентом, и только при ее отсутствии используется первая отрицательная либо иная подходящая.
Сведения о группе крови реципиента не являются достаточными для переливания. В равной степени важно знать и Rh человека.
Если рассматривать, чем отличается положительный резус-фактор от отрицательного при переливании, то разница заключается в редкости представителей (доноров) Rh(-) в мире.
А это значит – при возникновении неотложной потребности в гемотрансфузии для людей с Rh(+) всегда найдется кровь той же группы с тем же резусом.
А здоровье людей с отрицательной кровью в этой ситуации может подвергаться опасности.
Какой резус-фактор лучше: положительный или отрицательный при беременности
Значение Rh при планировании семьи имеет только для женщины. Наличие/отсутствие резусного антигена у мужчин не влияет на процесс вынашивания ребенка и внутриутробное развитие плода. И будущая мать с Rh(+) не должна волноваться по поводу осложнений беременности из-за крови.
И только резус-отрицательная женщина столкнется с большими, но разрешаемыми проблемами при условии Rh(+) у отца ребенка, который передал его по наследству плоду. В этом случае возникает резус-конфликт – организм матери вырабатывает антитела для уничтожения эритроцитов ребенка, принимая их за инородное тело. Последствия возможны следующие:
- трудности с зачатием (иногда неразрешимые естественным путем),
- выкидыши,
- отклонения внутриутробного развития систем и органов плода, чреватых мертворождением.
Такие осложнения происходят по мере накопления антител в женском организме после первой иммунизации положительной кровью эмбриона. Сенсибилизация начинается ближе к 8 месяцу первой беременности (которой не предшествовали аборты), и с каждой последующей ситуация усугубляется.
Но такую реакцию организма можно предупредить. Для этого беременной (в первый раз) вводят антирезусный иммуноглобулин за месяц до родов и в течение 72 часов после, что позволит подавить скопившиеся антитела и родить здорового малыша, избежать резус-конфликтов при будущих беременностях. Достижение опасного уровня антител в крови беременной контролируется частыми специальными анализами.
Из вышеописанного видно, чем отличается резус отрицательный от положительного для беременной женщины. Организм резус-отрицательной будущей матери негативно воспринимает положительную кровь плода, атакуя ее. Поэтому для вынашивания ребенка предпочтительней Rh(+).
по теме:
Резус-фактор положительный и отрицательный: отличия в наследовании
Для будущего ребенка возможны три варианта наследования резус-фактора родителей:
- оба родителя Rh(-): 100-процентная вероятность отрицательной крови ребенка,
- родители Rh(+) и Rh(-): 75-процентное рождение резус-положительного малыша,
- оба родителя Rh(+): 7-процентная рождаемость крохи Rh(-).
С этой стороны при прочих равных условиях более хорошие шансы на наследование имеет Rh(+). Это преимущество усугубляется редкостью отрицательного Rh, что снижает вероятность первого пункта и приводит к рождению подавляющего большинства детей с положительным резусом.
Какой резус лучше: положительный или отрицательный – склонность к заболеваниям
Есть масса научных исследований, доказывающих предрасположенность людей к различным заболеваниям в зависимости от группы крови. Подобное утверждение, при исключении внешних факторов, действительно имеет право на существование. Определили, что большей склонностью к заболеваниям отличаются владельцы первой и второй группы.
Влияние отрицательного либо положительного Rh на предрасположенность к патологиям не определена, что объясняется одинаковой работой иммунной системы.
Положительный резус имеет преимущества перед отрицательным, когда дело касается срочного переливания крови либо вынашивания ребенка (женщинам). Но бытует мнение, что обладатели Rh(-) имеют предрасположенность к сверхчувствительной стороне жизни: экстрасенсорике, ясновидению и подобному.
Важно! Резус-фактор передается от родителей по наследству и в течение жизни остается неизменным.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/analiz-krovi/vazhnost-rezus-faktora-i-kakoj-luchshe-pri-planirovanii-semi-dlya-donorstva-i-predraspolozhennosti-k-boleznyam
Антитела к коронавирусу. Что важно знать

Коронавирусная инфекция изменила жизнь почти всей планеты в целом и каждого из нас в частности. Инфекция часто протекает без симптомов или в лёгкой форме.
Как узнать, переболел я или нет (ведь кашлял же зимой)? Являюсь ли безопасным для окружающих? Могу без страха навещать бабушку, маму, друзей? Эти и другие вопросы волнуют многих людей. Прошло достаточно времени чтобы появилась возможность ответить на них.
Для оценки возможного иммунитета есть скрининговое исследование на антитела к коронавирусу (IgM и IgG).
Коронавирусная инфекция
«Имя» коронавируса, вызвавшего пандемию – CoV-2 (сокращённо от Corona Virus 2), или SARS-CoV-2 . Заболевание, вызванное CoV-2, называется COVID (от англ. COrona VIrus Disease).
Опасен развитием двустороннего воспаления лёгких и острой дыхательной недостаточности. Проявления напоминают ОРВИ, но настораживает сухой кашель без отделения мокроты, боли в мышцах, одышка, чувство сдавления в груди.
При острых признаках заболевания исследуют мазки из зева методом ПЦР, который выявляет генетический материал возбудителя (РНК) и подтверждает диагноз.
Что такое антитела к коронавирусу?
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система в ответ на попадание любого инфекционного агента, в том числе CoV-2 в организм человека, даже если не было ярких признаков болезни. Антитела распознают коронавирус, обезвреживают и сохраняют информацию об инфекции на случай новой встречи с инфекцией.
Как образуются антитела?
На первой неделе заболевания начинают синтезироваться иммуноглобулины М (IgM). Они первыми встречаются с инфекцией, поэтому считаются маркерами острой первичной инфекции.
Однако, тест на определение антител класса М может давать неспецифическую реакцию, что в ряде случаев приводит к ложноположительному результату.
Поскольку на антитела класса М возложена ответственность первыми начать отражать инфекцию и сделать максимально быстро, то эти белки не очень специфичны и могут не очень точно улавливать вирус.
К неспецифической реакции с тест- системой могут привести процессы, связанные с воспалением в организме: острые и хронические воспалительные процессы, аутоиммунные заболевания, проблемы с щитовидной железой, беременность и так далее. Это называется «ложноположительный» результат.
При стандартном инфекционном заболевании (в том числе и при коронавирусной инфекции) обычно антитела IgM через месяц исчезают, заменяясь на более специфичные антитела IgG. Однако учёные выяснили, что при коронавирусе IgM могут сохраняться длительное время (до 1,5-3 месяцев от появления симптомов, когда уже сам вирус давно не обнаруживается).
Иммуноглобулины А (IgA) также вырабатываются в острый период инфекции. Их основная цель – защитить слизистые оболочки от коронавируса. IgA более избирательны (специфичны), вырабатываются строго на коронавирус. Их уровень снижается после выздоровления, примерно к 1,5- 2 месяцам после инфицирования.
Иммуноглобулины G (IgG) синтезируются последними, через 5-6 недель с момента попадания вируса в организм, и сохраняют информацию о коронавирусе. Обычно IgG являются архивом памяти перенесеных инфекций, в большинстве случаев пожизненно, либо на несколько лет.
Механизмы развития иммунной реакции на коронавирус пока изучаются. Неясно, стойкий иммунитет формируется или нет. Это предстоит узнать. Но в любом случае, выявление IgG свидетельствует о факте попадания коронавируса в организм и иммунном ответе организма.
Лаборатория KDL представляет линейку тестов на определение антител к новой коронавирусной инфекции.
Кому они показаны?
- Тем, кто хочет узнать, перенес он инфекцию или нет независимо от того, были признаки простуды или не было. Только следует понять, что если были подозрительные признаки, целесообразнее обследоваться на IgG спустя 5 недель от предполагаемого периода. Если признаков не было, сроки неважны, обследуйтесь в любое время.
- Тем, кто подозревает течение коронавирусной инфекции сейчас или перенес в недавнее время, даже если проводили исследование мазка из зева методом ПЦР и он показал отрицательный результат. Иногда такое бывает.
Также возможно анонимное выполнение исследование на антитела к коронавирусу с указанием возраста и пола.
Давайте о каждом исследовании по порядку.
Антитела IgM/IgG к вирусу SARS-CoV-2.
Это комплексный тест, скрининговый. Одновременно определяет иммуноглобулины классов М и G, результат по каждому антителу. Выполняется иммунохроматографическим методом (ИХГА). Ответ выдаётся в формате «обнаружено/не обнаружено».
Как понимать результат исследования?
Если Ig M (+) обнаружены, IgG (-)не обнаружены:
- Может быть признаком острой инфекции, особенно при наличии признаков заболевания.
- Возможен ложноположительный результат (при хронических заболеваниях)
Поэтому целесообразно провести исследование мазка из зева методом ПЦР. Если результат ПЦР отрицательный или нет признаков болезни, повторить тест на антитела через 2-3 недели.
Если IgM (+) обнаружены, IgG (+) обнаружены:
- Возможна текущая инфекция, начало выздоровления или недавно перенесенное заболевание
Если IgM (-) не обнаружены, IgG (+) обнаружены:
- Свидетельствует о перенесенном ранее COVID-19
Если IgM (-) не обнаружены, IgG (-) не обнаружены:
- Пациент еще не встречался с вирусом
Антитела IgA к коронавирусу SARS-CoV-2.
Тест выполняется методом ИФА на анализаторе, производитель Евроиммун, Германия. Результат выдается в виде цифрового значения (коэффициент позитивности = КП).
IgA – показатели ранней инфекции, являются более точными в отличие от IgM, поскольку более специфичны.
Как правильно прочитать результат?
Положительный результат – более 1,1. Говорит об обнаружении IgA и может означать:
- Текущую инфекцию сейчас ( в частности, бессимптомное течение)
- Если одновременно определяются IgG, то это период выздоровления или недавно перенесенная инфекция
Пограничный результат – в интервале 0,8 – 1,1. Требует повторного исследования через 2 недели, поскольку может означать:
- Начальный период инфекции, когда не успели сформироваться антитела в достаточном количестве. Как правило, в таком случае есть признаки болезни и требуется подтверждение методом ПЦР (мазок из зева). Тогда через 2 недели будет отмечаться нарастание IgA.
Отрицательный результат –менее 0,8. Означает отсутствие антител IgA, что возможно, если:
- Пациент не встречался с коронавирусом SARS-CoV-2
- Самое начало болезни, когда ещё нет иммунного ответа. При наличии проявлений правильно исследовать мазок из зева на ПЦР.
Антитела IgG к коронавирусу SARS-CoV-2.
Исследование выполняется на анализаторе методом ИФА, производитель Евроиммун, Германия. Результат в виде цифрового значения (коэффициент позитивности = КП).
Расшифровка результатов:
Положительный результат –более 1,1. IgG выявлены, а это может быть в следующих случаях:
- Сформирован иммунитет после давно перенесенной инфекции. Тогда антитела IgM и IgA отсутствуют
- Текущая инфекция в стадии выздоровления или недавно перенесенная – если определяются одновременно IgA и/или IgM
Пограничный результат –в интервале 0,8 – 1,1.
Возможно, IgG ещё немного, что требует повторить исследование через 2 недели и возможно, когда:
- Инфекция протекает менее 5-6 недель. Тогда есть признаки болезни, может быть положительный ПЦР и антитела IgM, IgA. Антитела IgG при повторном исследовании в таком случае возрастут.
- Неспецифическая реакция иммунной системы (очень редко). Тогда повторно тест будет отрицательный.
Отрицательный результат –менее 0,8.
IgG не обнаружены, что может быть, если:
- Не было встречи с SARS-CoV-2 (тогда нет IgA, IgM)
- Острая инфекция. При наличии проявлений следует проверить IgA, IgM и мазок на ПЦР.
Обнаружение антител IgG к коронавирусу SARS-CoV-2.
Выполняется методом ИФА, методика автоматизированная, тест-системы российского производства. Заключение в виде цифры (коэффициент позитивности)
Референсные значения:
- менее 0,9 – отрицательный результат
- 0,9 – 1,0 – пограничный результат
- более 1,0 – положительный результат
Выявление антител класса IgG говорит о наличии иммунного ответа на встречу с инфекцией в прошлом и является признаком перенесенного заболевания
Нужна ли специальная подготовка для определения антител к коронавирусу?
Подготовка не нужна. Для исследования сдаётся венозная кровь утром натощак или днём в часы работы медицинских офисов через 3 часа после еды. Чистую воду без газа пить можно.
Обращаю Ваше внимание, что все результаты исследований должен интерпретировать врач! Ведь полноценная картина складывается из данных истории болезни, осмотра, лабораторных и инструментальных данных. Будьте здоровы с лабораторией KDL, берегите себя и близких!
Источник: https://kdl.ru/patient/blog/antitela-k-koronavirusu-chto-vazhno-znati
Мар тест отрицательный или положительный: что делать в зависимости от результатов


При невозможности зачать ребенка паре необходимо пройти обследования для исключения возможных причин бесплодия. Когда организм полностью проверен, исключены все основные причины бездетности, специалист направляет такую пару на выполнение МАР теста.
Данный анализ позволяет исключить иммунологическую причину бесплодия. Нарушение в иммунологии мужчины или женщины может быть фактором бесплодия в 15% случаев.
Что означает отрицательный или положительный результат и что делать в случае обнаружения патологии, рассмотрим ниже.
В чем особенности проблемы
Данный вариант бездетности может встречаться как у мужчин, так и у женщин. Основной мишенью при данном виде бесплодия являются сперматозоиды.
У мужчин во время сперматогенеза еще в юношеском возрасте могут начать вырабатываться антиспермальные антитела (АСАТ).
АТ отрицательно влияют на сперматогенез, приводя к нарушению процесса образования и созревания мужских половых клеток, а также отрицательно влияют на подвижность мужских половых клеток.
При этом АТ могут образовываться в крови или сперме. У женщин также начинают вырабатываться антиспермальные АТ, которые уничтожают сперматозоиды еще во влагалище.
Причины выработки иммуноглобулинов (АТ) как у мужчин, так и у женщин до конца не изучены. В основе патологии лежит аутоиммунный процесс у мужчин и сенсибилизация организма к сперме у женщин.
Одной из версии начала образования иммуноглобулинов у мужчин считается нарушение барьера между половой системой мужчины и кровью. В норме половые клетки находятся в эякуляте, при различных заболеваниях и травмах сперматозоиды могут попасть в кровь, которая воспримет их как чужеродный объект и начнет образовывать иммуноглобулины для борьбы с ними.
У женщин по определению должны были бы образовываться иммуноглобулины, так как мужские половые клетки являются для организма чужеродными. Но этого не происходит благодаря клеткам влагалища, что способствует оплодотворению. При различных заболеваниях половой системы женщины функции влагалища могут ослабевать, что приведет к началу образования АТ против спермы.
Виды антител у мужчин и как выявить нарушение
Выделяют два основных вида антиспермальных антител. Оба варианта приводят к болезни.
- Отрицательное действие иммуноглобулинов на подвижность сперматозоидов.
- АТ оседают на сперматозоидах, что приводит к их склеиванию.
Для подтверждения нарушения иммунологии нужно провести спермограмму и анализ крови.
Чтобы подтвердить нарушенную иммунологию необходимо провести обследование, как мужчины, так и женщины. Мужчине необходимо выполнить анализ крови и спермограмму. А женщине провести исследование влагалищной слизи и также сдать кровь на уровень АСАТ. Помимо этого проводятся исследования на совместимость партнеров.
Основным тестом для определения иммунологического фактора бесплодия является МАР тест (MAR test- mixed antiglobulin reaction).
Перед проведением MAR теста необходимо выполнить спермограмму для исключения других причин бесплодия, так как при анализе МАР теста можно получить ложноположительные результаты. Если в спермограмме мало клеток или есть мертвые, то данный тест не проводится.
Это может означать, что причины болезни не иммунологические. Если анализ спермограммы отрицательный, то проводится МАР тест. Существует два вида МАР теста.
- Прямой MAR тест. Определяется процент сперматозоидов, которые связываются с антителами (АТ) класса IgG и IgA. Образец спермы смешивают с латексными частицами, которые содержат антитела IgG и IgA. Далее вводят сыворотку. Сперматозоиды с антиспермальными антителами склеиваются с введенными частицами.
- Непрямой MAR тест. Определяется уровень антиспермальных АТ в сперме, слизи шейки матки, в плазме крови. В крови АСАТ определяются с помощью иммуноферментного анализа.
О чем говорит результат
Результаты МАР теста бывают либо положительными, либо отрицательными. Если МАР тест отрицателен у мужчин, это считается хорошим показателем. При оценке результатов МАР теста оценивают количество мужских половых клеток, связанных с АТ, а также место прикрепления АТ.
Лечение назначается в зависимости от результатов МАР теста.
Пороговым значением МАР теста считается 50%. Если тестирование показало меньше 50%, это говорит о том, что МАР тест негативен. Это означает, что иммунного бесплодия нет. Нормальное количество сперматозоидов с наличием антиспермальных иммуноглобулинов составляет 10%. Положительным результатом МАР теста является наличие более 50% сперматозоидов с антиспермальными антителами.
У женщин происходит анализ количества АТ к сперматозоидам в слизи из шейки матки. Если уровень АТ высокий, это отрицательно сказывается на половых клетках, и они связываются и уничтожают их.
От результатов теста зависит, какое лечение будет проводиться. Положительный или отрицательный результат может также являться критерием эффективности проводимой терапии.
Несколько вариантов терапии
Если есть признаки иммунного бесплодия, существует несколько вариантов лечения. В целом иммунологическое бесплодие практически не лечится. Однако, если уровень сперматозоидов с антиспермальными антителами невысок, лечение будет сложным, но есть вероятность оплодотворения с использованием репродуктивных технологий.
- Кондом-терапия. Терапия предполагает, что все сексуальные контакты происходят с использованием презерватива. Чем дольше сперма мужчины не будет попадать во влагалище женщины, тем больше шансов на то, что у женщины перестанут вырабатываться АТ к сперме. Лечение часто сопровождается отрицательными результатами.
- Проведение медикаментозного лечения. За некоторое время до предполагаемой овуляции женщина принимает антигистаминные препараты и гормоны. Данный метод лечения не всегда имеет положительные результаты.
- Проведение иммунного лечения. Лечить иммунологическое бесплодие данным видом терапии – это иметь неоднозначные результаты в итоге. Согласно научным данным, введение препаратов для иммунной системы не приводит к достоверным положительным результатам, однако абсолютных отрицательных результатов нет.
- Репродуктивные технологии. Есть несколько вариантов проведения попыток оплодотворения. Первым вариантом является очищение половых клеток от антител, после чего их вводят в матку. Таким образом решается вопрос иммунологического бесплодия у обоих партнеров. Вторым вариантом считается проведение экстракорпоральных методов оплодотворения. В данном случае оплодотворение происходит вне организма. Однако данный метод лечения очень дорогой. Репродуктивные технологии являются положительными методами лечения бесплодия, которые способствуют высокому проценту оплодотворения. Но если зрелых сперматозоидов найти не удается, то репродуктивные технологии приводят к отрицательным результатам, и паре предлагают использовать донорскую сперму.
Таким образом, положительный МАР тест позволяет исключить далеко не редкую причину бездетности, нарушение иммунологии. МАР тест является дополнительным тестом для отбора зрелых сперматозоидов с целью проведения репродуктивных технологий.
Загрузка…
Источник: https://spacream.ru/zdorove/muzhskoe-zdorove/chto-znachit-otriczatelnyj-mar-test-i-kak-traktovat-polozhitelnyj-rezultat
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибка

› Диагностика ВИЧ ›
Проведение исследования на предмет заражения вирусом иммунодефицита для любого человека является стрессом. И все люди, получающие расшифровку результатов анализов на ВИЧ с отрицательными показателями, вздыхают с облегчением. Однако не всегда подобный результат является достоверным, и, нередко, отсутствие положительного ответа не означает, что человек полностью здоров.
Рассмотрим, какой итог обследования на ВИЧ является отрицательным, и какие ошибки могут возникнуть при проведении исследования.
Что значит если результат анализа на ВИЧ отрицательный?
Ежегодное увеличение числа случаев заражения ВИЧ вызывает острую необходимость проведения достоверной диагностики вируса ВИЧ. Любой крупный город для этого имеет Центры по профилактике и борьбы со СПИДом, в которых анализ на эту инфекцию делают абсолютно бесплатно и анонимно. Расшифровку обследования можно получить на руки уже через 5-10 дней.
Итоги тестирования крови на этот недуг общепринято называть:
- положительным – ВИЧ обнаружен;
- отрицательным – вируса иммунодефицита нет;
- сомнительным или неопределяемым.
Что же обозначает ВИЧ отрицательная реакция при разных видах исследования крови:
- Первичная диагностика заражения вирусом проводится методом ИФА. Иммуноферментный анализ обнаруживает наличие антител у пациента. Отрицательный результат обследования говорит о том, что биоматериалы человека не содержат специфические ответные клетки, вырабатывающиеся иммунной системой человека при его заражении.
- Наиболее достоверный и дорогой при использовании метод – иммуноблоттинг. Он не используется в повседневной практике для диагностики ВИЧ, но его назначают, когда результаты ИФА подвергаются сомнению. Процентная вероятность получения достоверного ответа составляет 98%. Оставшиеся 2% приходятся на ошибки, обусловленные нарушениями в работе медицинского персонала.
- Метод ПЦР у взрослых людей проводится редко. Обычно он применяется для диагностики ВИЧ заражения новорожденного ребенка непосредственно при родах или при внутриутробном нахождении. ПЦР может показать наличие ДНК и РНК ВИЧ сразу после заражения. После проведения исследования методом полимеразной цепной реакции человек получает результат, в котором будет указано количество обнаруженных нитей РНК вируса. Этот фактор имеет название «вирусная нагрузка». Если количество РНК меньше 20, то результат можно считать достоверно отрицательным.
- На полках аптек в последнее время появились домашние методы определения наличия ВИЧ-инфекции. Они представляют собой тест-полоски с нанесенной на них диагностической сывороткой. Точность такого исследования составляет всего 80%. Поэтому при отрицательном ответе домашней тест-системы и при перенесенном контакте с зараженным этой инфекцией необходимо в любом случае обратиться в Центр по профилактике и борьбы со СПИДом для проведения более точных методов обследования – иммуноферментный анализ или иммунный блоттинг.
Если же отрицательный ответ не вызывает сомнения, а контакт с инфицированным все же был или контактирование продолжается, то целесообразным будет обратиться Центр-СПИД за получением консультации по поводу постконтактной профилактики. Она заключается в приеме антиретровирусных препаратов для исключения возможного заражения.
Возможны ли ошибки в диагностике?
Существует такое понятие как инкубационный период развития инфекции. Это временной промежуток, когда организм только начинает бороться с попавшей в него инфекцией, и концентрация антител в крови еще ничтожно мала.
Этот период в среднем длится от 14 до 60 дней после инфицирования. Если в данный период сдать анализ крови на ВИЧ, то он будет отрицательный.
У некоторых людей выработка антител может начаться только через несколько месяцев, в таком случае он носит название «период окна» и может длиться до полутора лет.
Причины, по которым тестирование на СПИД может быть ложноотрицательным:
- Нетипичная реакция иммунитета, которая может быть при присутствии у человека других воспалительных заболеваний.
- Состояния после пересадки органов. После трансплантации человеку назначаются сильные иммуносупрессивные (угнетающие иммунитет) препараты, которые блокируют образование антител к вирусу.
- Серонегативный вариант протекания этой вирусной инфекции. При этом наблюдается длительный инкубационный период после момента заражения, и антитела к вирусу начинают вырабатываться намного позже средних сроков. Инфекция может не обнаруживаться в крови несколько месяцев.
- При последней (или терминальной) стадии развития СПИДа. При этом состояние иммунной системы настолько сильно угнетено, что она уже не имеет сил для выработки ответа на присутствие инфекции.
- Нарушения сбора биоматериала, его транспортировки и хранения. Также сюда можно отнести и нарушения в использовании диагностических сывороток медицинским персоналом.
Если ответ исследования на ВИЧ отрицательный и антитела к инфекции не обнаружены, то все равно необходимо проконсультироваться по этому поводу с врачом. Если у специалиста возникнут сомнения при изучении результатов проведенного обследования, то диагностирование крови на ВИЧ можно повторить через 3 месяца.
За достоверность результатов исследования говорят следующие факторы:
- соблюдены все сроки проведения диагностики;
- забор, транспортировка и сам процесс исследования биоматериала выполнены правильно;
- накануне обследования человек не употреблял алкоголь, газированные напитки, жареную, жирную, острую или соленую пищу.
Если все правила соблюдены, а врач не заподозрил даже малейших признаков инфицирования вирусом иммунодефицита, то полученный отрицательный ответ можно считать на 100% достоверным.
Если результат анализа на ВИЧ отрицательный: что это значит и может ли быть ошибкаСсылка на основную публикацию
Источник: https://aids24.ru/diagnostika-vich/esli-rezultat-analiza-na-vich-otritsatelnyj-chto-eto-znachit-i-mozhet-li-byt-oshibka
«После двух отрицательных — положительный». Почему тесты на COVID-19 могут показывать разные результаты

С 24 апреля минчанка Вероника находится в самоизоляции. До этого она 18 дней провела в 4-й клинической больнице Минска. Перед выпиской у нее взяли три теста на коронавирус.
Когда пришли отрицательные результаты первых двух, ее отпустили домой. Но когда была дома, рассказывает девушка, ей позвонил врач. Тот спросил, успела ли она выйти на работу, и сообщил, что третий тест оказался положительным.
«Почему тесты с разницей в сутки дают разные результаты?» — задается вопросом Вероника.
Иллюстративный снимок. Алесь Пилецкий, TUT.BY
TUT.BY обратился к врачу-инфекционисту, чтобы разобраться: сколько отрицательных тестов нужно для того, чтобы считать человека здоровым, выписывают ли пациентов с одним отрицательным результатом и почему тесты, сделанные с разницей в сутки, могут показывать противоположные результаты.
«Тесты, взятые с разницей в сутки, давали противоречивые результаты»
О том, что Вероника может быть заражена, она узнала 2 апреля. Коронавирус и двустороннюю пневмонию обнаружили у ее дедушки, который в марте попал с инсультом в минскую БСМП.
— Поскольку мы с мамой его навещали, то оказались контактами первого уровня. Нам тоже было необходимо сдать тест на COVID-19.
Тесты Вероника сдавала в 8-й городской поликлинике. Результаты пришли 6 апреля.
— Утром, позвонив врачу-инфекционисту поликлиники, я узнала, что результаты и у меня, и у моей мамы отрицательные.
Но спустя несколько часов мне позвонили из центра гигиены и эпидемиологии Первомайского района Минска и сказали, что мой тест на COVID-19 положительный.
Я объяснила специалисту: мне только что сообщили другую информацию, на что специалист ответила, что положительные тесты приходят не в поликлинику, а сразу в центр гигиены и эпидемиологии по месту жительства. После этого они сразу оповещают заболевшего.
В тот же день Веронику госпитализировали в 4-ю минскую клиническую больницу. Она говорит, что документального подтверждения результатов тестов так и не получила.
По словам Вероники, в больнице коронавирусная инфекция у нее протекала без симптомов. Хотя до этого — с 27 марта по 4 апреля — она находилась на больничном с диагнозом «гайморит» и повышенной температурой.
Иллюстративный снимок. Мирон Климович, TUT.BY
— 8 апреля мне опять позвонил врач из поликлиники и сказал, что тест у меня все-таки отрицательный. Я спросила: как такое возможно? Ведь я уже два дня как госпитализирована. На что врач сказал: это ошибка, в поликлинике перепутали результаты.
На 11-е и 12-е сутки пребывания в больнице Вероника вновь сдала тест на коронавирус. Первый показал положительный результат, второй — отрицательный.
Два последующих теста у Вероники взяли 21 и 22 апреля.
— 23 апреля ко мне пришел врач, уточнил мое самочувствие, есть ли какие-то жалобы. После этого протянул выписной эпикриз, в котором было указано, что я выписываюсь с выздоровлением, к работе могу приступать с 24 апреля.
На всякий случай поинтересовалась, точно ли я здорова и могу ли возвращаться домой, где живут трое взрослых и двое детей. Врач объяснил, что результаты двух подряд тестов за 17-е и 21-е отрицательные, поэтому я могу выписываться.
Результат теста за 22-е еще не был готов.
На следующий день, рассказывает Вероника, она собиралась ехать в больницу за листом нетрудоспособности, поскольку в момент выписки он еще не был готов. В районе обеда ей позвонил лечащий врач и спросил, успела ли она выйти на работу.
— 24-го по графику у меня был выходной, поэтому нет, не успела. Оказалось, что в тот день пришел результат теста за 22 апреля, и он оказался положительным.
«С моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный»
Почему тесты, сделанные с разницей в сутки, могут показывать противоречивые результаты и сколько тестов нужно провести, чтобы считать пациента здоровым? Врач-инфекционист Дмитрий Падуто объясняет: Министерство здравоохранения утвердило общие подходы и рекомендации, однако в зависимости от обстоятельств этот алгоритм может колебаться, естественно, в интересах пациента.
— В каждом случае решение о тесте, его кратности, периодичности и методике принимается исходя из конкретной ситуации применительно к каждому пациенту.
Если мы видим, что даже при отрицательном тесте у него сохраняются клинические проявления болезни, то это заставляет насторожиться и подумать о повторной диагностике.
Если же у пациента после прохождения лечения сохраняется положительный результат анализа, за ним будут продолжать медицинское наблюдение и периодически тестировать с интервалом до 5 дней до получения отрицательного результата.
На данный момент, согласно приказу Министерства здравоохранения, выписывать пациентов из медицинских учреждений могут после получения двух отрицательных результатов тестов.
Иллюстративный снимок. Вадим Замировский, TUT.BY
Дмитрий Падуто отмечает: ситуации, когда после двух отрицательных результатов тест выдает положительный, бывают. На это есть две основные причины.
— Во-первых, это зависит от тест-системы, с помощью которой был получен результат. Во-вторых, врачи еще не до конца понимают, как вирус ведет себя в организме. Все-таки он новый и не до конца изученный, человечество столкнулось с ним менее полугода назад. Поэтому, с моей точки зрения, здесь должен быть такой подход: лучше взять лишний анализ, чем не взять нужный.
Дмитрий Падуто говорит, что на результат теста может повлиять ряд факторов. Это и качество самих тест-систем, и методология забора, и соблюдение технологии при взятии мазка, а также доставка образцов и преданалитическая обработка.
— Есть тесты, которые определяют генетический материал вируса. А есть те, которые выявляют наличие антител в крови пациента.
По информации наших зарубежных коллег, и ВОЗ это подтверждает, есть категория пациентов — около трети от общего числа, организм которых не производит антител к коронавирусной инфекции.
Поэтому все решается в каждом конкретном случае: как развивалось заболевание, какой был контакт с зараженным. Иногда бывают ситуации, когда и сами тесты необходимо верифицировать, чтобы поставить диагноз.
— А если при отсутствующей симптоматике после двух отрицательных тестов появляется положительный?
— Тогда пациент наблюдается и с интервалом в пять дней у него берут анализы до получения отрицательного результата.
— Правда ли, что если нет клинической симптоматики, биохимический анализ крови в порядке, лейкоциты в норме, пациента могут выписать после одного отрицательного теста?
— Да, такое предусматривается.
Источник: https://news.tut.by/society/683193.html
Какой резус фактор лучше – при переливании, беременности и наследовании?

Человек редко задумывается, какая у него кровь. Этот вопрос возникает при необходимости: переливания ему, как реципиенту, донорства для небезразличных людей либо при планировании ребенка – зачатия, вынашивания и внутриутробного развития малыша. Тогда выясняется, что не любая кровь подходит. Главным определяющим критерием является не только группа, но и резус-фактор(Rh).
Значение резус-фактора
Кровь жидкая соединительная ткань, по которой транспортируются в органы и ткани кровяные тельца: лейкоциты, тромбоциты и эритроциты. Именно по наличию/отсутствию определенных белковых либо углеводных элементов на оболочках (мембранах) эритроцитов разделяют кровь на четыре группы, которые делятся на положительный и отрицательный резус.
Резус-фактором называется особый антиген – белковое вещество, которое располагается на мембране эритроцитов – красных кровяных телец (обозначаемый D) и в плазме (d). Его присутствие на оболочке эритроцита говорит о положительном резусе (Rh(+): DD либо Dd) человека, а отсутствие – об отрицательном (Rh(-) или dd).
Важно! Подавляющее большинство людей – резус-положительные. Их в шесть раз больше, чем резус-отрицательных. Если человек обладает Rh(-) и редкой группой (четвертой), то поиск подходящего донора при необходимости становится проблемой.
На качестве жизни людей факт присутствия либо отсутствия резусного антигена не отражается. Стоит отметить лишь большую склонность резус-отрицательного организма к сенсибилизации выраженной ответной реакции иммунной системы на чужеродные раздражители (аллергены), что чревато активной выработкой антител на вещество, которое было принято за враждебное (имплантаты).
Что лучше: отрицательный или положительный резус-фактор при переливании
Переливание крови (гемотрансфузия) в медицине используется для таких целей:
- при необходимости восстановить объем крови после обильной кровопотери,
- для обновления состава кровяных телец,
- для возобновления осмотического давления на необходимом уровне,
- с целью восполнения дефицита кровяных элементов, произошедшего в результате апплазии кроветворения,
- при обновлении крови после инфекционных поражений либо ожогов.
Важно! Терапевтическую эффективность гемотрансфузии медики оценили по достоинству давно. Но часто процедура ухудшала состояние реципиента вплоть до гибели. Это продолжалось до открытия Rh и определения его решающей роли в совместимости крови.
Особенности переливания для носителей различных резус-факторов заключаются в следующем:
- универсальным донором является владелец первой отрицательной группы крови, поэтому специализированные медицинские учреждения стараются поддерживать такую кровьв запасе,
- гемотрансфузия положительной крови реципиентам с Rh(-) может привести к шоку с летальным исходом из-за реакции иммунной системы принимающей стороны на чужеродный антиген во вливаемой крови, в результате чего начинается угнетение эритроцитов и собственных, и донорских,
- для переливания сначала изыскивается донорская кровь с группой и резусом, совпадающими с реципиентом, и только при ее отсутствии используется первая отрицательная либо иная подходящая.
Сведения о группе крови реципиента не являются достаточными для переливания. В равной степени важно знать и Rh человека.
Если рассматривать, чем отличается положительный резус-фактор от отрицательного при переливании, то разница заключается в редкости представителей (доноров) Rh(-) в мире.
А это значит – при возникновении неотложной потребности в гемотрансфузии для людей с Rh(+) всегда найдется кровь той же группы с тем же резусом.
А здоровье людей с отрицательной кровью в этой ситуации может подвергаться опасности.
Какой резус-фактор лучше: положительный или отрицательный при беременности
Значение Rh при планировании семьи имеет только для женщины. Наличие/отсутствие резусного антигена у мужчин не влияет на процесс вынашивания ребенка и внутриутробное развитие плода. И будущая мать с Rh(+) не должна волноваться по поводу осложнений беременности из-за крови.
И только резус-отрицательная женщина столкнется с большими, но разрешаемыми проблемами при условии Rh(+) у отца ребенка, который передал его по наследству плоду. В этом случае возникает резус-конфликт – организм матери вырабатывает антитела для уничтожения эритроцитов ребенка, принимая их за инородное тело. Последствия возможны следующие:
- трудности с зачатием (иногда неразрешимые естественным путем),
- выкидыши,
- отклонения внутриутробного развития систем и органов плода, чреватых мертворождением.
Такие осложнения происходят по мере накопления антител в женском организме после первой иммунизации положительной кровью эмбриона. Сенсибилизация начинается ближе к 8 месяцу первой беременности (которой не предшествовали аборты), и с каждой последующей ситуация усугубляется.
Но такую реакцию организма можно предупредить. Для этого беременной (в первый раз) вводят антирезусный иммуноглобулин за месяц до родов и в течение 72 часов после, что позволит подавить скопившиеся антитела и родить здорового малыша, избежать резус-конфликтов при будущих беременностях. Достижение опасного уровня антител в крови беременной контролируется частыми специальными анализами.
Из вышеописанного видно, чем отличается резус отрицательный от положительного для беременной женщины. Организм резус-отрицательной будущей матери негативно воспринимает положительную кровь плода, атакуя ее. Поэтому для вынашивания ребенка предпочтительней Rh(+).
по теме:
Резус-фактор положительный и отрицательный: отличия в наследовании
Для будущего ребенка возможны три варианта наследования резус-фактора родителей:
- оба родителя Rh(-): 100-процентная вероятность отрицательной крови ребенка,
- родители Rh(+) и Rh(-): 75-процентное рождение резус-положительного малыша,
- оба родителя Rh(+): 7-процентная рождаемость крохи Rh(-).
С этой стороны при прочих равных условиях более хорошие шансы на наследование имеет Rh(+). Это преимущество усугубляется редкостью отрицательного Rh, что снижает вероятность первого пункта и приводит к рождению подавляющего большинства детей с положительным резусом.
Какой резус лучше: положительный или отрицательный – склонность к заболеваниям
Есть масса научных исследований, доказывающих предрасположенность людей к различным заболеваниям в зависимости от группы крови. Подобное утверждение, при исключении внешних факторов, действительно имеет право на существование. Определили, что большей склонностью к заболеваниям отличаются владельцы первой и второй группы.
Влияние отрицательного либо положительного Rh на предрасположенность к патологиям не определена, что объясняется одинаковой работой иммунной системы.
Положительный резус имеет преимущества перед отрицательным, когда дело касается срочного переливания крови либо вынашивания ребенка (женщинам). Но бытует мнение, что обладатели Rh(-) имеют предрасположенность к сверхчувствительной стороне жизни: экстрасенсорике, ясновидению и подобному.
Важно! Резус-фактор передается от родителей по наследству и в течение жизни остается неизменным.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/analiz-krovi/vazhnost-rezus-faktora-i-kakoj-luchshe-pri-planirovanii-semi-dlya-donorstva-i-predraspolozhennosti-k-boleznyam
Антитела к коронавирусу. Что важно знать

Коронавирусная инфекция изменила жизнь почти всей планеты в целом и каждого из нас в частности. Инфекция часто протекает без симптомов или в лёгкой форме.
Как узнать, переболел я или нет (ведь кашлял же зимой)? Являюсь ли безопасным для окружающих? Могу без страха навещать бабушку, маму, друзей? Эти и другие вопросы волнуют многих людей. Прошло достаточно времени чтобы появилась возможность ответить на них.
Для оценки возможного иммунитета есть скрининговое исследование на антитела к коронавирусу (IgM и IgG).
Коронавирусная инфекция
«Имя» коронавируса, вызвавшего пандемию – CoV-2 (сокращённо от Corona Virus 2), или SARS-CoV-2 . Заболевание, вызванное CoV-2, называется COVID (от англ. COrona VIrus Disease).
Опасен развитием двустороннего воспаления лёгких и острой дыхательной недостаточности. Проявления напоминают ОРВИ, но настораживает сухой кашель без отделения мокроты, боли в мышцах, одышка, чувство сдавления в груди.
При острых признаках заболевания исследуют мазки из зева методом ПЦР, который выявляет генетический материал возбудителя (РНК) и подтверждает диагноз.
Что такое антитела к коронавирусу?
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система в ответ на попадание любого инфекционного агента, в том числе CoV-2 в организм человека, даже если не было ярких признаков болезни. Антитела распознают коронавирус, обезвреживают и сохраняют информацию об инфекции на случай новой встречи с инфекцией.
Как образуются антитела?
На первой неделе заболевания начинают синтезироваться иммуноглобулины М (IgM). Они первыми встречаются с инфекцией, поэтому считаются маркерами острой первичной инфекции.
Однако, тест на определение антител класса М может давать неспецифическую реакцию, что в ряде случаев приводит к ложноположительному результату.
Поскольку на антитела класса М возложена ответственность первыми начать отражать инфекцию и сделать максимально быстро, то эти белки не очень специфичны и могут не очень точно улавливать вирус.
К неспецифической реакции с тест- системой могут привести процессы, связанные с воспалением в организме: острые и хронические воспалительные процессы, аутоиммунные заболевания, проблемы с щитовидной железой, беременность и так далее. Это называется «ложноположительный» результат.
При стандартном инфекционном заболевании (в том числе и при коронавирусной инфекции) обычно антитела IgM через месяц исчезают, заменяясь на более специфичные антитела IgG. Однако учёные выяснили, что при коронавирусе IgM могут сохраняться длительное время (до 1,5-3 месяцев от появления симптомов, когда уже сам вирус давно не обнаруживается).
Иммуноглобулины А (IgA) также вырабатываются в острый период инфекции. Их основная цель – защитить слизистые оболочки от коронавируса. IgA более избирательны (специфичны), вырабатываются строго на коронавирус. Их уровень снижается после выздоровления, примерно к 1,5- 2 месяцам после инфицирования.
Иммуноглобулины G (IgG) синтезируются последними, через 5-6 недель с момента попадания вируса в организм, и сохраняют информацию о коронавирусе. Обычно IgG являются архивом памяти перенесеных инфекций, в большинстве случаев пожизненно, либо на несколько лет.
Механизмы развития иммунной реакции на коронавирус пока изучаются. Неясно, стойкий иммунитет формируется или нет. Это предстоит узнать. Но в любом случае, выявление IgG свидетельствует о факте попадания коронавируса в организм и иммунном ответе организма.
Лаборатория KDL представляет линейку тестов на определение антител к новой коронавирусной инфекции.
Кому они показаны?
- Тем, кто хочет узнать, перенес он инфекцию или нет независимо от того, были признаки простуды или не было. Только следует понять, что если были подозрительные признаки, целесообразнее обследоваться на IgG спустя 5 недель от предполагаемого периода. Если признаков не было, сроки неважны, обследуйтесь в любое время.
- Тем, кто подозревает течение коронавирусной инфекции сейчас или перенес в недавнее время, даже если проводили исследование мазка из зева методом ПЦР и он показал отрицательный результат. Иногда такое бывает.
Также возможно анонимное выполнение исследование на антитела к коронавирусу с указанием возраста и пола.
Давайте о каждом исследовании по порядку.
Антитела IgM/IgG к вирусу SARS-CoV-2.
Это комплексный тест, скрининговый. Одновременно определяет иммуноглобулины классов М и G, результат по каждому антителу. Выполняется иммунохроматографическим методом (ИХГА). Ответ выдаётся в формате «обнаружено/не обнаружено».
Как понимать результат исследования?
Если Ig M (+) обнаружены, IgG (-)не обнаружены:
- Может быть признаком острой инфекции, особенно при наличии признаков заболевания.
- Возможен ложноположительный результат (при хронических заболеваниях)
Поэтому целесообразно провести исследование мазка из зева методом ПЦР. Если результат ПЦР отрицательный или нет признаков болезни, повторить тест на антитела через 2-3 недели.
Если IgM (+) обнаружены, IgG (+) обнаружены:
- Возможна текущая инфекция, начало выздоровления или недавно перенесенное заболевание
Если IgM (-) не обнаружены, IgG (+) обнаружены:
- Свидетельствует о перенесенном ранее COVID-19
Если IgM (-) не обнаружены, IgG (-) не обнаружены:
- Пациент еще не встречался с вирусом
Антитела IgA к коронавирусу SARS-CoV-2.
Тест выполняется методом ИФА на анализаторе, производитель Евроиммун, Германия. Результат выдается в виде цифрового значения (коэффициент позитивности = КП).
IgA – показатели ранней инфекции, являются более точными в отличие от IgM, поскольку более специфичны.
Как правильно прочитать результат?
Положительный результат – более 1,1. Говорит об обнаружении IgA и может означать:
- Текущую инфекцию сейчас ( в частности, бессимптомное течение)
- Если одновременно определяются IgG, то это период выздоровления или недавно перенесенная инфекция
Пограничный результат – в интервале 0,8 – 1,1. Требует повторного исследования через 2 недели, поскольку может означать:
- Начальный период инфекции, когда не успели сформироваться антитела в достаточном количестве. Как правило, в таком случае есть признаки болезни и требуется подтверждение методом ПЦР (мазок из зева). Тогда через 2 недели будет отмечаться нарастание IgA.
Отрицательный результат –менее 0,8. Означает отсутствие антител IgA, что возможно, если:
- Пациент не встречался с коронавирусом SARS-CoV-2
- Самое начало болезни, когда ещё нет иммунного ответа. При наличии проявлений правильно исследовать мазок из зева на ПЦР.
Антитела IgG к коронавирусу SARS-CoV-2.
Исследование выполняется на анализаторе методом ИФА, производитель Евроиммун, Германия. Результат в виде цифрового значения (коэффициент позитивности = КП).
Расшифровка результатов:
Положительный результат –более 1,1. IgG выявлены, а это может быть в следующих случаях:
- Сформирован иммунитет после давно перенесенной инфекции. Тогда антитела IgM и IgA отсутствуют
- Текущая инфекция в стадии выздоровления или недавно перенесенная – если определяются одновременно IgA и/или IgM
Пограничный результат –в интервале 0,8 – 1,1.
Возможно, IgG ещё немного, что требует повторить исследование через 2 недели и возможно, когда:
- Инфекция протекает менее 5-6 недель. Тогда есть признаки болезни, может быть положительный ПЦР и антитела IgM, IgA. Антитела IgG при повторном исследовании в таком случае возрастут.
- Неспецифическая реакция иммунной системы (очень редко). Тогда повторно тест будет отрицательный.
Отрицательный результат –менее 0,8.
IgG не обнаружены, что может быть, если:
- Не было встречи с SARS-CoV-2 (тогда нет IgA, IgM)
- Острая инфекция. При наличии проявлений следует проверить IgA, IgM и мазок на ПЦР.
Обнаружение антител IgG к коронавирусу SARS-CoV-2.
Выполняется методом ИФА, методика автоматизированная, тест-системы российского производства. Заключение в виде цифры (коэффициент позитивности)
Референсные значения:
- менее 0,9 – отрицательный результат
- 0,9 – 1,0 – пограничный результат
- более 1,0 – положительный результат
Выявление антител класса IgG говорит о наличии иммунного ответа на встречу с инфекцией в прошлом и является признаком перенесенного заболевания
Нужна ли специальная подготовка для определения антител к коронавирусу?
Подготовка не нужна. Для исследования сдаётся венозная кровь утром натощак или днём в часы работы медицинских офисов через 3 часа после еды. Чистую воду без газа пить можно.
Обращаю Ваше внимание, что все результаты исследований должен интерпретировать врач! Ведь полноценная картина складывается из данных истории болезни, осмотра, лабораторных и инструментальных данных. Будьте здоровы с лабораторией KDL, берегите себя и близких!
Источник: https://kdl.ru/patient/blog/antitela-k-koronavirusu-chto-vazhno-znati
Что показывает тест на антитела к коронавирусу?
Источник: https://testi-na-coronavirus.ru/chto-daet-test-na-antitela-k-koronavirusu/






