Уколы парацервикально в шейку матки: как делать, показания к инъекциям
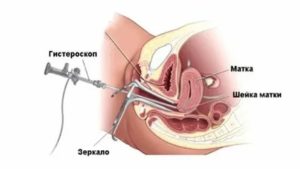
Уколы в шейку матки – наиболее распространенный метод лечения различных гинекологических заболеваний.
Врачи-гинекологи ценят его за эффективность, за счет введения лекарственного препарата непосредственно в очаг поражения обеспечивается прямое действие и терапевтический эффект достигается очень быстро.
В каких случаях пациентам показаны парацервикальные инъекции, насколько болезненна подобная процедура и какие препараты вводят таким образом? Помогут ли уколы в шейку матки при ВПЧ? Ответы на все популярные вопросы, представлены вниманию читателя.
Общие сведения о парацервикальных инъекциях
Первооткрывателем подобной методики лечения различных гинекологических заболеваний стал Персианинов Л. – русский академик.
Он сделал своей пациентке инъекцию Новокаина в шейку для обезболивания процесса родовой деятельности. На практике эксперимент оказался удачным и к разработке практике присоединились другие специалисты.
В настоящее время метод используют не только для анестезии, но и для лечения многих заболеваний.
Гинекологи утверждают, что подобный метод введения лекарственных препаратов имеет преимущество перед внутримышечными и внутривенными инъекциями. Объясняется это очень просто – действие сразу попадает к очагу патологии, потому обеспечивает направленное лечение болезней шейки матки и цервикального канала.
Внимание! Метод парацервикальной инъекции (ПЦИ) можно использовать для введения иммуномодуляторов, обезболивающих средств, антибактериальных препаратов. Ставить уколы в шейку матки целесообразно при выявлении у пациентки вируса папилломы человека, эрозии, дисплазии, кист и многих других патологий.
Показания к применению
Общий перечень показаний к применению метода ПЦИ включает:
- профилактика развития рака шейки матки у пациенток, инфицированных ВПЧ;
- воспалительные и инфекционные патологии шейки матки, протекающие в острой и хронической форме;
- различные виды женского бесплодия;
- опухолевые процессы (доброкачественные);
- нарушения менструального цикла;
- прогрессирующий эндометриоз;
- эндометрит;
- синдром поликистозных яичников;
- гидросальпикс;
- эрозивное поражение шейки матки разной степени;
- гидросальпинкс.
Известно, что достойной разработкой современной медицины является вакцина от рака шейки матки, а именно от онкогенных штаммов вируса папилломы человека. Многие пациентки считают, что эту инъекцию ставят в шейку, но такое суждение является неверным.
Эту прививку вводят в мышцу руки. Чтобы профилактика дала устойчивый результат, инъекцию необходимо провести до первого полового контакта. Вакцинация половозрелых женщин также проводится, но перед введением вакцины необходимо полное обследование.
Противопоказания
Врач назначает женщине парацервикальные инъекции после оценки общего состояния и определения точного фактора, провоцирующего развитие заболевания.
Процесс терапии нельзя назвать простым, потому он имеет достаточное количество противопоказаний.
Например, гинекологи всегда рекомендуют женщинам отложить терапию при выявлении симптомов ОРВИ и гриппа, лечение в этом случае может принести ущерб организму.
Перечень общих противопоказаний к применению ПЦИ:
- индивидуальная чувствительность к отдельным компонентам медикаментозного средства;
- период беременности;
- наличие психических расстройств у пациентки;
- тяжелые состояния женщины.
Этот метод не рекомендуют использовать для лечения заболеваний у пациенток с раком или подозрением на развитие злокачественной опухоли в организме.
Процедура проведения инъекции в шейку матки
Перед проведением процедуры инъекционного введения врач-гинеколог проводит полный осмотр, в ходе которого он подтверждает или опровергает риски возникновения побочных реакций.
Внимание! Ставить ПЦИ можно после проведения полноценного обследования, включающего лабораторное тестирование, инструментальное исследование и УЗИ.
Процесс введения инъекции выглядит следующим образом:
- Женщина снимает одежду и располагается на гинекологическом кресле.
- При помощи зеркала врач открывает доступ к шейке матки.
- Шейку протирают антисептическим раствором (спирт, Люголь).
- Врач вскрывает ампулу с необходимым препаратом и набирает состав в шприц.
- Укол делают одноразовой длинной иглой в ткань шейки, располагающейся за внутренним зевом.
- После проведения манипуляции женщина должна оставаться в кресле в течение первых 5-10 минут.
Шейка матки не имеет нервных окончаний, поэтому введение инъекции можно рассматривать как безболезненную процедуру. В отдельных случаях пациенткам предлагают дополнительное обезболивание перед введением некоторых препаратов, особенно антибиотиков.
После проведения манипуляции могут прослеживаться побочные реакции, например, болезненность в области половых органов, внизу живота, наличие сукровичных (мажущих) выделений. Частота проявления побочных реакций определяется в зависимости от типа вводимых препаратов.
Сразу после укола может проявляться слабость, головокружение, головная боль.
Реаферон в шейку матки
Для лечения вируса папилломы человека (в том числе его онкогенных штаммов) используются препараты интерферона человека. При выявлении у женщины риска развития рака шейки матки или других органов половой системы, инъекции ставят в шейку матки. В большинстве случаях используют средство Реаферон.
Инъекции переносятся хорошо, но сам процесс их введения сопровождается болезненностью. Дискомфорт проявляется в момент введения инъекции и сохраняется в течение 10-15 минут после нее. Пациенткам с повышенной чувствительностью, врач предлагает произвести предварительное обезболивание ШМ.
Продолжительность курса воздействия всегда определяется в индивидуальном порядке. Минимальное количество инъекций – 5, курс можно повторить спустя 2 недели. Эффективность терапии оценивает гинеколог по результатам лабораторных исследований.
При бесплодии
Методику парацервикальных инъекций часто применяют для лечения бесплодия. Способ наиболее эффективен в лечении маточной формы, а именно синдрома Ашермана. Причина патологии – спайки в полости матки, нарушающие процесс перемещения сперматозоида к маточной трубе. Процесс оплодотворения при этом не происходит.
Инъекции используются для ликвидации спаек, с этой целью применяют лизирующие ферментные средства. Их активные компоненты растворяют соединительную ткань. При этом спайки становятся более восприимчивыми к гормональному лечению. При бесплодии такая методика не используется в период менструальных кровотечений, поэтому начинать курс воздействия лучше на 3 сутки после окончания кровотечения.
Внимание! Метод действительно помогает при женском бесплодии.
Продолжительность курса определяется в зависимости от степени тяжести основного заболевания. Контроль обеспечивает гистероскопическое исследование. Визуализация маточной полости обеспечивается при помощи эндоскопической техники. Если результат неудовлетворительный, курс можно повторить.
Антибиотики в шейку матки
Гентамицин используется парацервикально (для инъекций) при хроническом воспалении матки или ее шейки. Препарат относится к группе антибиотиков и отличается широким спектром активности. Хронические воспалительные процессы часто препятствуют естественному процессу оплодотворения и вынашивания, а подобное лечение, в большинстве случаях помогает решить проблему.
Врачи говорят, что на фоне подобного курса часто прослеживаются побочные реакции, потому что антибактериальный препарат портит естественную микрофлору половых путей. Наиболее распространенным осложнением является молочница.
Чтобы избежать появления проблемы врачи рекомендуют перед курсом антибиотиков использовать влагалищные противогрибковые препараты для профилактики. Антибактериальное лечение отличается продолжительностью, курс длится более 4 дней.
Однозначно ответить на вопрос, больно ли ставить уколы – нельзя. Многое, в том числе и болезненность, зависит от ряда факторов, в том числе и от чувствительности пациентки. Саму процедуру нельзя назвать приятной, как и определить крайне болезненной. Часто дискомфорт связывают с подобным при проведении биопсии.
В случае когда инъекции провоцируют нестерпимую боль, об этом нужно сообщить доктору. Терпеть болевой синдром – не следует. Врач сможет подобрать другую, не менее эффективную схему терапии.
Источники:
https://medcentr-endomedlab.ru/paracervikalnye_ukoly.html
http://izum.ua/clinics/articles/inekcii-v-shejjku-matki—bezoperacionnyjj-metod-l_217913
https://www.baby.ru/blogs/post/124304373-94546885/
Уколы в матку: основные разновидности инъекций и их предназначение
http://forum.likar.info/topic/563906-komu-to-kololi-laferon-v-sheyku-matki/
Источник: https://sheika-matka.ru/lechenie/paracervikalnye-inekcii-kak-delat-ukol-v-shejku-matki/
Уколы в матку: основные разновидности инъекций и их предназначение
статьи:
При различных гинекологических заболеваниях, а также во время кесарева сечения могут применяться уколы в матку. Они преследуют несколько целей, которые зависят от конкретной клинической ситуации. В одних случаях, они борются с воспалительным процессом, в других – сокращают матку, в третьих – лизируют (растворяют) спайки.
Эти манипуляции достаточно сложны, поэтому их должен выполнять врач. Он же и определяет необходимость в их производстве в зависимости от клинической ситуации и состояния репродуктивного здоровья женщины.
Маточные инъекции при кесаревом сечении
Эта операция всегда повышает риск кровотечений, в том числе и массивных, которые представляют серьезную опасность для женского организма. Поэтому разработаны меры профилактики данного состояния. Чтобы избежать развития кровотечения, чаще всего вводятся внутриматочно сокращающие препараты. Обычно таким средством является окситоцин.
В используемых дозировках он практически не имеет побочных эффектов. Выгодное его отличие от других средств – это отсутствие повышения уровня артериального давления.
Данный аспект очень важен в акушерстве, так как во время беременности может наблюдаться целый ряд патологических процессов, при которых развивается артериальная гипертензия (состояние с повышенным артериальным давлением).
Укол в матку с окситоцином выполняется в период после извлечения ребенка до отделения плаценты. Вводимый препарат активизирует сокращение клеток гладкой мускулатуры, особенно в том месте, где прикреплялась плацента.
Поэтому на фоне его введения происходит сморщивание плацентарной ткани и ее скорейшее отделение. К тому же спиральные артерии матки при спазме гладкомышечных клеток пережимаются.
Это уменьшает объем вытекающей крови и, соответственно, останавливает кровотечение.
Некоторые клиники для достижения такого же терапевтического результата могут использовать препарат энзапрост, который также сокращает стенку матки. Это лекарственное средство относится к группе простагландинов (особый класс синтезируемых клетками человеческого организма веществ с различными биологическими эффектами).
Однако имеются описанные случаи осложнений при его использовании. Самое грозное из них – выраженный подъем артериального давления, который чаще всего имеет место у женщин с повышенным риском развития гипертонии.
В связи с этим современное акушерство при введении маточных уколов во время кесарева сечения рекомендует использовать только окситоцин – препарат с доказанной эффективностью и высокой безопасностью.
Подробную информацию о кесаревом сечении можно узнать с этого видео:
Лечение эндометрита маточными инъекциями
Эндометрит является реакцией матки на внедрение в нее патогенных микроорганизмов. Поэтому их уничтожение позволит справиться с развившимся воспалительным процессом.
Самым лучшим способом это сделать является введение лекарственного средства непосредственно в очаг поражения. При эндометрите им является матка. Поэтому при данном заболевании широко используются уколы в матку.
Суть данной процедуры сводится к введению лекарственного средства непосредственно в маточную полость. Это выглядит следующим образом:
- Обнажается с помощью зеркал шейка матки;
- В ее канал вводится специальный поливинилхлоридный проводник (катетер), имеющий небольшой диаметр;
- По катетеру с помощью шприца вводится лекарственный раствор. Делать это необходимо медленно, чтобы препарат равномерно распределялся в тканях.
Для уколов в матку при эндометрите могут использоваться препараты из нескольких групп. С одной стороны, это антибиотики, которые нарушают процесс жизнедеятельности микроорганизмов, приводя к их гибели.
С другой стороны, для лечения эндометрита рекомендуется применять противовоспалительные инъекции в матку (нестероидные препараты). Такая терапия может применяться как при остром, так и при хроническом поражении матки.
Длительность проводимого лечения будет зависеть от клинического улучшения. Обычно она составляет от 3 до 7 недель.
Следует учитывать, что начиная такое лечение, необходимо предварительно сделать влагалище чистым.
Если оно будет воспалено, то существует вероятность заноса дополнительной инфекции в полость матки, что негативно отразится на ее состоянии.
Поэтому всегда внутриматочным уколам предшествует этап микробиологического исследования влагалища, а при выявленной патологии – ее необходимо лечить (вводят свечи с антибиотиками).
Дополнительную информацию о эндометрите можно узнать с этого видео:
Лечение спаек внутриматочными инъекциями
Одна из форм бесплодия – маточная (синдром Ашермана). Ее причина — образование спаек в полости матки, которые нарушают процесс перемещения сперматозоидов к маточной трубе, где в норме происходит оплодотворение.
Инъекции в матку позволяют ликвидировать образовавшиеся спайки. Для этого применяются лизирующие ферментные препараты. Их активные компоненты растворяют соединительную ткань, из которой образованы спайки.
К тому же маточные рецепторы становятся более восприимчивыми к гормональным влияниям.
При бесплодии такие уколы выполняются в дни, когда нет менструации. Лучше всего это делать перед началом месячных, чтобы лизированные остатки выводились из матки. Количество процедур определяется тяжестью основного заболевания.
Контроль эффективности проведенного лечения осуществляется с помощью гистероскопического исследования (визуализация маточной полости с помощью эндоскопической техники).
Если его результаты будут неудовлетворительными, то в следующем менструальном цикле проводится новое введение лизирующих препаратов в полость матки.
Неразвивающаяся беременность и внутриматочные введения
В настоящее время доказано, что при неразвивающейся беременности всегда присутствует воспалительный процесс с разной степенью активности. В одних случаях он является следствием прервавшейся беременности, а в других – причиной ее прерывания.
В этих ситуациях для полноценного восстановления репродуктивной функции требуется ликвидировать воспалительный процесс. Наилучшего результата можно добиться, если использовать укол в матку. Вводиться может Диоксидин, антибиотик и противовоспалительное средство. Один курс лечения подразумевает 10 процедур.
Техника их ничем не отличается от тех, которые проводились при эндометрите.
Подробней о неразвивающейся беременности можно узнать с этого видео:
Первая инъекция маточного укола выполняется сразу же после удаления замершего плодного яйца. В процессе его удаления происходит повреждение целостности сосудов.
Поэтому вводимые лекарственные препараты сразу же проникают в сосудистую систему и с током крови равномерно распределяются по всей матке.
При сравнении дальнейшей репродуктивной способности таких женщин с пациентками, которым не вводились препараты в полость матки, было установлено положительное воздействие данной процедуры. Это выражалось в следующем:
- Быстрое наступление беременности после эпизода неразвивающейся;
- Течение беременности с минимальными осложнениями или их полное отсутствие;
- Большой процент физиологических родов (осложнения в родах не отличались от общепопуляционных).
Поэтому этот метод лечения с применением уколов в матку является наиболее эффективным. Его используют в своей практике многие акушерско-гинекологические клиники.
Маточная инъекция как этап ЭКО при бесплодии
Нестандартным маточным уколом является перенос эмбрионов как этап искусственного оплодотворения. После изучения генетического материала клеток, которые предполагается перенести, приступают непосредственно к данному этапу.
Из пластикового контейнера набирают оплодотворенные яйцеклетки специальным стерильным шприцем. Шейку матки обнажают зеркалами и вводят через цервикальный канал специальный катетер.
На поршень шприца врач надавливает медленно, чтобы не произошло травмы эмбрионов.
После процедуры женщина должна на протяжении 30-45 минут продолжать лежать на гинекологическом кресле. Это необходимо для адаптации подсаженных эмбрионов к новым условиям. Если в шприце после подсадки остались бластоцисты, то их можно заморозить для возможных следующих попыток. Все эти действия обсуждаются с женщиной, и она принимает решение, которое врач затем реализует.
Замороженные эмбрионы переносят аналогичным образом. Процедура проводится после лабораторного или ультразвукового констатирования овуляции. При этом оптимальным временем подсадки является промежуток с 7-го по 10-й день цикла. Это позволяет избежать других этапов, которые предшествуют подсадке эмбриона.
Таким образом, внутриматочные уколы могут преследовать различные цели. Но во всех случаях они призваны сохранить или улучшить репродуктивную функцию. Процедура практически не приводит к появлению боли и является высокоэффективной, поэтому применяется в рамках комплексного лечения акушерско-гинекологической патологии, а также как этап экстракорпорального оплодотворения.
Источник: https://netmiome.ru/drugie/ukol-v-matku
Парацервикальные инъекции: точечное воздействие эффективнее системного лечения? Как действуют ПЦИ?
Для лечения гинекологических заболеваний часто используют местные препараты, которые воздействуют на патологический очаг и не влияют на остальной организм. К таким способам относятся парацервикальные инъекции (ПЦИ). Это введение растворов лекарственных препаратов при помощи длинной иглы в шейку матки. Методика относительно новая, но постепенно она получает распространение.
В чем особенность парацервикального введения лекарств
Эффективность лекарственных средств зависит от их способа поступления в организм. Быстро получить высокую концентрацию веществ можно при помощи внутривенной инъекции, замедленное всасывание происходит после укола в ягодичную мышцу. Пероральный прием – наиболее медленный метод достичь эффективной концентрации в крови.
При лечении гинекологических заболеваний часто лекарства вводят во влагалище в виде крема, свечей. Но всасывание со слизистой оболочки недостаточное, чтобы повлиять на состояние матки и яичников. Парацервикальные инъекции объединяют эффективность внутривенного введения и безопасность местной терапии.
Шейка матки активно кровоснабжается. Она получает питание маточной артерии, которая отдает ей несколько крупных извилистых ветвей. Они проникают в цервикс, а затем направляются к боковым сторонам матки. Под серозной оболочкой артерии поднимаются к дну матки, отдают многочисленные ветви к ее телу. Восходящий сосуд подходит к маточным трубам, и далее – к яичникам.
Такое кровоснабжение позволят доставить лекарственные препараты, введенные в шейку матки, напрямую к эндометрию и придаткам. Препарат оказывается в патологическом очаге через несколько минут, формирует высокую концентрацию. Активные вещества не проходят печеночный метаболизм, поэтому для лечения требуются меньшие дозы.
Показания к парацервикальному введению лекарств
Изначально методика парацервикальных инъекций использовалась как метод обезболивания гинекологических манипуляций или малоинвазивных операций, для которых требовалось расширение шеечного канала. Чтобы не давать женщине наркоз, укол в шейку матки Лидокаина или Бупивакаина обеспечивал хороший обезболивающий эффект и отсутствие побочных реакций.
В настоящее время список показаний расширен, но наиболее частым является бесплодие. Его причиной могут быть различные факторы.
ПЦИ используют в следующих случаях:
- Эндокринное бесплодие. Проблемы с зачатием возникают при эндометриозе, поликистозе яичников. Эти заболевания часто сопровождаются иммунными изменениями в половых органах, увеличением концентрации определенных форм лейкоцитов. Инъекции направлены на улучшение состояния эндометрия, устранение иммунных и гормональных нарушений.
- Иммунологическое бесплодие. В этом случае вырабатываются антитела, которые не позволяют оплодотвориться яйцеклетке или имплантироваться зародышу. Парацервикальное лечение направлено на коррекцию иммунных отклонений.
- Трубно-перитонеальное бесплодие. Развивается при непроходимости маточных труб из-за спаек в их полости или в малом тазу. В шейку матки вводят ферментные препараты, которые растворяют фиброзные тяжи и восстанавливают проходимость.
- Маточное бесплодие. Причина патологии в нарушении строения эндометрия при хроническом эндометрите, эндометриозе, миоме и других патологиях. Снижаются его рецептивные способности, эмбрион не может имплантироваться даже при проведении ЭКО.
- Бесплодие неясного генеза. В этом случае семейная пара прошла уже полное обследование и все варианты патологии исключены. В шейку матки вводят препараты с общеукрепляющим и стимулирующим действием.
- Воспалительные заболевания органов малого таза. Можно вводить растворы антибиотиков, которые быстро достигнут очага. Курс терапии позволяет побороть хроническую инфекцию. Поэтому ПЦИ назначают при привычном невынашивании беременности. Чаще всего это состояние связано с латентным хроническим эндометритом.
- При ВПЧ уколы в шейку матки используют для усиления иммунной защиты. Они эффективны и при эрозии шейки матки. У женщин с диагностированным вирусом папилломы человека, иногда происходит полное излечение. Для этого необходимо избегать смены полового партнера и повышать иммунитет.
Парацервикальные инъекции проводят в послеродовом или послеабортном периоде для профилактики спаечного процесса, также в целях дополнения основного лечения.
Кому не рекомендуются …
ПЦИ хорошо переносятся женщинами, но имеется небольшое количество противопоказаний к процедуре. Среди них следующие:
- лихорадочные состояния;
- острые воспалительные процессы в других органах;
- тяжелое течение или обострение хронических болезней;
- беременность вне зависимости от срока;
- подозрение или диагностированные злокачественные опухоли;
- непереносимость определенного препарата (если в анамнезе пациентки была аллергия на используемое лекарство, при введении его в шейку матки может развиться тяжелое обострение, не исключен анафилактический шок).
Больно ли делать инъекции в шейку матки?
Это зависит от индивидуального порога чувствительности. Некоторые испытывают неприятные ощущения в момент введения иглы или лекарства. Иногда появляется тянущая боль внизу живота, которая проходит после окончания процедуры.
Лекарственные препараты для ПЦИ
Медикаментозные средства для проведения парацервикальных инъекций подбирают индивидуально в зависимости от диагноза. Могут применяться следующие группы препаратов:
- антибиотики;
- ферментные средства;
- иммуномодуляторы;
- противовоспалительные средства.
Часто назначают сочетание нескольких групп препаратов. ПЦИ при миоме включают иммуномодуляторы и ферменты; воспалительные процессы лечат антибиотиками и ферментами, которые помогают рассасывать спайки.
При вирусных инфекциях помогают противовирусные препараты и коррекция иммунитета.
Парацервикальные инъекции при эндометриозе проводят ферментными препаратами для лечения хронической тазовой боли и уменьшения спаек.
Эффективно использование следующих лекарств:
- Лонгидаза – ферментный препарат, выпускается в виде лиофилизата для приготовления раствора. Обладает протеолитической, иммуномодулирующей, противовоспалительной активностью. Может использоваться в острую фазу воспаления в малом тазу, ослабляет выраженность процесса и ускоряет выздоровление.
- Циклоферон – препарат из группы индукторов интерферонов разных групп, активирует Т-клеточный иммунитет. Используется при ВПЧ, кондиломах, эрозии шейки матки, хламидиозе, уреаплазмозе и других хронических инфекционных процессах.
- Цефтриаксон – антибиотик широкого спектра действия из группы цефалоспоринов, применяется при большинстве воспалительных заболеваний половых органов. Хорошо растворим в изотоническом растворе, но иногда для проведения парацервикальных инъекций применяют с новокаином.
- Гентамицин – антибиотик из группы аминогликозидов, эффективен при воспалительных процессах, ассоциированных с гонококком, кишечной палочкой, бледной трепонемой, стафилококком, стрептококком, энтерококком. Противопоказан при неврите слухового нерва.
- Азитромицин – антибактериальный препарат из группы макролидов, обладает широким спектром действия, эффективен при большинстве специфических и неспецифических бактериальных инфекциях. Антибиотик хорошо переносится и имеет небольшое количество противопоказаний.
Подготовка к парацервикальному введению лекарств
Для проведения парацервикальных уколов необходима подготовка и обследование. Женщину осматривает гинеколог, берет мазок из цервикального канала. При диагностированной дисплазии тяжелой степени необходимость проведения ПЦИ сомнительная. пациентке рекомендуется лечение основного заболевания и последующие инъекции в цервикс.
Основное обследование перед парацервикальными инъекциями направлено на выяснение причин бесплодия или плохого самочувствия. Поэтому назначают общеклинические анализы крови и мочи. Проводится обследование на половые инфекции, чтобы выбрать подходящий тип антибиотика. Оптимальный метод диагностики – ПЦР в режиме реального времени.
При подозрении на миому или эндометриоз необходимо УЗИ малого таза. Если имеется эндометриоидная киста, необходимо исключить злокачественный процесс. Поэтому проводится исследование на онкомаркеры СА-125 и СА-19-9. При увеличении показателя выше 35 мЕ/мл с вероятностью 78-100% диагностируется рак яичников.
При проведении парацервикальных инъекций в послеродовом или послеоперационном периоде специального обследования не проводят. Достаточно анализов, которые проводились при подготовке к родам или операции.
Период менструации также является противопоказанием. Методика может сопровождаться усилением болезненных ощущений.
Методика проведения парацервикальных уколов и эффективность
Парацервикальные инъекции проводятся курсами, продолжительность подбирается в зависимости от состояния женщины, но чаще всего это 10-20 дней подряд. Поэтому начинать процедуры лучше сразу после окончания менструации, чтобы успеть пойти полный курс до начала следующей.
Женщина занимает положение Тренделенбурга в гинекологическом кресле. Врач вводит зеркала во влагалище и осматривает шейку матки.
Для ее фиксации пулевыми щипцами захватывают верхнюю губу и немного подтягивают вперед. Для дезинфекции шейку обрабатывают антисептиком.
Стерильной одноразовой иглой делают укол за внутренним зевом и аккуратно вводят всю порцию лекарства. После этого необходимо полежать 5-10 минут.
Госпитализация для проведения ПЦИ не требуется. Женщина может отправляться домой. Специальные ограничения образа жизни не требуются. Но на период терапии необходимо тщательно предохраняться от беременности. Для этого нужно применять оральные контрацептивы, презерватив или отказаться от половых контактов. Остальные средства контрацепции менее надежны.
Эффективность парацервикальных инъекций достаточно высокая. У многих женщин исчезают признаки воспалительных процессов, рассасываются спайки в малом тазу, полости матки или придатках. Беременность может наступить в течение нескольких месяцев после окончания процедуры.
Но ПЦИ не является панацей. В некоторых случаях тяжелого иммунологического бесплодия, при синехиях в матке, выраженных изменениях эндометрия ПЦИ может улучшить состояние, но не гарантирует результат. Эффективность процедуры при лечении бесплодия можно повысить, если сочетать ее с другими методами терапии:
- гинекологический массаж;
- корректирующая гормональная терапия;
- физиопроцедуры;
- витаминные и общеукрепляющие средства.
Но иногда, если беременность не наступает естественным путем, женщине приходится прибегать к процедуре ЭКО.
Риски осложнений
ПЦИ хорошо переносится и редко сопровождается осложнениями. Но при непереносимости некоторых лекарственных средств необходимо предупредить об этом врача, чтобы не развилась аллергическая реакция. Кровотечения и инфекционные осложнения для парацервикальных инъекций не характерны. Допускаются мажущие выделения в первые несколько часов после укола.
Парацервикальные инъекции являются новым методом терапии гинекологических заболеваний. Ранее, парацервикальное введение лекарств использовалось в целях анестезии при внутриматочных манипуляциях или в родах. Но в настоящее время используются препараты, которые позволяют лечить спаечный процесс, миому, эндометриоз и воспалительные заболевания.
Источник: https://ginekolog-i-ya.ru/paracervikalnye-inekcii.html
Обезболивание шейки матки при лечении | Университетская клиника
В некоторых источниках в интернете можно найти информацию, что шейка матки не имеет нервных окончаний.
Соответственно, в этом случае любые манипуляции на шейке не должны причинять женщине боли и дискомфорта. Однако это утверждение неверно.
Лечение заболеваний шейки матки чаще всего требует применения обезболивания. Вид и способ анестезии выбирает врач-гинеколог совместно с анестезиологом.
Внутривенная анестезия
Когда лечение можно проводить без обезболивания?
Обезболивание требуется при проведении хирургических и нехирургических вмешательств, а также при заборе участка тканей на биопсию. Существует несколько методов локального удаления атипичных участков шейки матки, при которых анестезия не применяется:
- Криодеструкция. Процедура предполагает обработку патологического участка тканей жидким азотом. Исключительно низкие температуры аппликатора вызывают заморозку и некроз атипичных клеток. При этом холод практически полностью подавляет чувствительность нервных окончаний, исключая любые болевые ощущения. Метод применяют для лечения эрозии и некоторых форм дисплазии.
- Радиоволновое лечение. В этом случае для коагуляции тканей применяется специальное оборудование, генерирующее радиоволновое излучение. Во время воздействия на слизистые оболочки, радиоволновой нож «запаивает» сосуды и нервные окончания. Это позволяет провести процедуру без дискомфорта для пациентки.
- Аргоноплазменная коагуляция. Действие радиоволн в этом случае усиливается инертным газом – аргоном. Во время процедуры может возникать легкий дискомфорт, который не требует применения какой-либо анестезии.
При проведении любых хирургических вмешательств требуется обязательное обезболивание.
Виды обезболивания шейки матки при лечении
В зависимости от типа и объема вмешательства, гинеколог выбирает один из четырех видов обезболивания:
- местная анестезия;
- региональная анестезия;
- седация;
- общий наркоз.
Чаще всего для лечения заболеваний шейки применяется безопасная местная анестезия.
Внутривенные инъекции
Местная анестезия
Это методика поверхностного обезболивания тканей, путем локального введения анестетиков. При проведении большинства гинекологических манипуляций нужно обезболить не только саму шейку, но и окружающие ее ткани. С этой целью используют технику парацервикальной анестезии.
Процедура парацервикального обезболивания проходит по такому алгоритму:
- Пациентка размещается на гинекологическом кресле для обеспечения доступа к половым органам.
- Шейка матки обнажается врачом при помощи специальных инструментов – зеркала Симса и подъемника.
- Зона вмешательства обрабатывается раствором антисептика.
- В область парацервикальной клетчатки в 2-3 местах шприцом вводится раствор местного анестетика. Чаще всего с этой целью используется раствор новокаина или лидокаина.
- Иглу не извлекают из тканей до получения подушкообразного инфильтрата.
- При необходимости дополнительный укол делают в задний свод влагалища.
Этой методики почти всегда достаточно для проведения локальных операций на шейке матки. Если женщина испытывает сильную тревогу и страх перед вмешательством дополнительно может применяться седация.
При этом в организм пациентки вводят небольшие дозы наркозных препаратов, притупляющие болевые ощущения. В результате во время операции женщина остается в сознании, но сохраняет спокойствие и безучастность.
Совместное применение местной анестезии и седации облегчает проведение операции для врача.
Общий наркоз
При необходимости удаления опухолей или деструкции большого объема тканей шейки матки для обезболивания применяют общий наркоз. В этом случае пациентка временно погружается в бессознательное состояние, что полностью исключает неприятные ощущения. Достигаться это состояние может двумя способами:
- Внутривенный наркоз. Для проведения операций на шейке матки, нет необходимости погружать пациентку в глубокий наркоз с подключением к аппарату искусственной вентиляции легких. Женщине внутривенно вводятся небольшие дозы наркозных средств, которые погружают ее в состояние медикаментозного сна с сохранением функции дыхания.
- Ингаляционный наркоз. В этом случае пациентка погружается в состояние наркоза при вдыхании смеси ингаляционных препаратов. Пары этих препаратов подаются вместе с чистым увлажненным кислородом при помощи маски. Современные ингаляционные средства оказывают минимальное влияние на здоровье пациентки.
Перед использованием общей анестезии женщине необходимо сдать ряд анализов, чтобы исключить противопоказания. Этот метод обезболивания категорически нельзя использовать при выявлении у пациентки таких противопоказаний:
- острые заболевания дыхательных путей (обострения хронических бронхитов, бронхиальной астмы и т.д.);
- инфекционно-воспалительные процессы в стадии обострения;
- тяжелые сердечно-сосудистые заболевания (инфаркт миокарда, стенокардия, тяжелые нарушения сердечного ритма);
- неврологические и психиатрические заболевания;
- проблемы с кровообращением мозга;
- повышение температуры тела;
- явное наркотическое или алкогольное опьянение.
Окончательный выбор метода обезболивания выбирает врач, ориентируясь на тип патологии и особенности состояния здоровья пациентки. Специалисты «Университетской клиники» проводят лечение заболеваний шейки матки под действием местной или общей анестезии, с применением сертифицированных безопасных препаратов.
Источник: https://unclinic.ru/centr-lechenija-shejki-matki/obezbolivanie-shejki-matki-pri-lechenii/
Уколы в родзале: приоткроем завесу
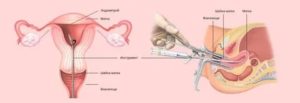
У всех без исключения беременных, поступающих в родблок, берут анализы крови на ВИЧ, гепатиты, сифилис.
За время беременности вам уже приходилось сдавать этот анализ по крайней мере дважды, но при поступлении в роддом придется сделать это еще раз.
Даже в том случае, когда женщина поступает в родблок из отделения патологии беременных, анализ придется повторить. Кровь берет акушерка родильного блока вскоре после поступления.
Перед проведением эпидуральной анестезии (о ней будет сказано ниже) и в случае возникновения кровотечения у роженицы берут кровь из пальца. Определяют количество гемоглобина, эритроцитов и лейкоцитов, а также время свертывания крови, время кровотечения.
Для проведения эпидуральной анестезии важно, чтобы не было сбоев в работе свертывающей системы крови.
При кровотечениях эти анализы важны для выбора терапии, принятия решения о необходимости переливания крови
и кровезаменителей, а также для прогнозирования состояния роженицы.
Подготовка шейки матки к родам
Одним из важных факторов, который говорит о готовности организма к родам, является состояние шейки матки. Перед родами шейка матки должна быть мягкой, укороченной, канал шейки матки должен быть немного расширен.
В тех случаях, когда воды уже излились, а родовой деятельности еще нет (преждевременное излитие околоплодных вод), для наиболее быстрой подготовки шейки матки к родам и скорейшего начала родовой деятельности вводят препарат ЭНЗАПРОСТ со спазмолитическим препаратом НО-ШПОЙ. Дело в том, что после излития околоплодных вод до рождения малыша должно пройти не более 12 часов. Ведь после того как целостность плодного пузыря нарушена, малыш уже не защищен плодными оболочками от проникновения инфекции из влагалища. После введения СИНЕСТРОЛАмогут появиться регулярные схватки.
Обезболивание родов
В стенах родильного блока от женщин, у которых схватки в самом разгаре, часто можно услышать: «Сделайте какой-нибудь укол!» Мы не будем говорить о методиках дыхания, массажа и о поведении в родах, которые могли бы помочь вам без уколов. Поговорим о тех случаях, когда дело все же дошло до инъекции.
Внутримышечно или внутривенно вводят наркотические анальгетики — препараты, которые взаимодействуют со специальными рецепторами в центральной нервной системе. Основным наркотическим анальгетиком, используемым для обезболивания родов, является ПРОМЕДОЛ.
Во время родов ПРОМЕДОЛ вводится, когда открытие шейки матки составляет 5—6 см (не позднее чем за 2 часа до предполагаемого появления малыша на свет).
Именно в это время препарат вводят, потому что наркотический анальгетик проникает через плаценту к плоду, воздействуя на его дыхательный центр, поэтому, если между последней инъекцией и рождением малыша прошло меньше двух-трех часов, у новорожденного угнетается дыхание.
После такого укола у роженицы может возникнуть рвота.
Степень обезболивающего эффекта ПРОМЕДОЛА весьма индивидуальна. У кого-то он почти полностью снимает родовую боль, на других практически не действует. На некоторых женщин этот препарат оказывает весьма слабое обезболивающее действие. На женщин, ранее употреблявших наркотики, этот метод не действует.
С помощью укола в спину проводится эпидуральная анестезия.
Суть метода заключается в том, что врач вводит иглу в поясничную область, игла попадает в позвоночный канал в пространство над твердой оболочкой спинного мозга (эпидуральное пространство) — как раз туда, где проходят нервные корешки, несущие болевые импульсы от матки.
Чтобы процедура была безболезненной, перед уколом кожу в месте предполагаемой инъекции обезболивают — для этого в кожу поясничной области вводят местный анестетик (например, НОВОКАИН).
Затем вводят специальную иглу, в которую вставляется тоненькая силиконовая трубочка (катетер); игла удаляется, а катетер остается в эпидуральном пространстве — в него и вводят сильнодействующий местный анестетик {МАРКАИН, РОПИВАКАИН, УЛЬТРАКАИН). По мере необходимости через катетер можно добавлять лекарственное вещество.
Показания к эпидуральной анестезии определяют акушер вместе с анестезиологом в зависимости от акушерской ситуации (открытия шейки матки, силы схваток, положения плода и т.д.) и потребностей роженицы.
Во время проведения эпидуральной анестезии пациентка находится в максимально согнутом положении: лежа на животе, согнувшись «калачиком» либо сидя, нагнувшись — в такой позе костные выросты позвонков максимально разведены, пространство между ними достаточно для успешного введения иглы.
После введения препарата обезболивание развивается через 10—20 минут.
Болевые ощущения блокируются полностью у всех женщин — может сохраняться лишь ощущение давления во время схваток или при влагалищном осмотре. Обезболивающий эффект можно продлевать до 24—36 часов. Блокада болевых нервных корешков не влияет на сокращения матки — роды происходят, как обычно. Местный анестетик абсолютно не попадает в кровь матери и поэтому безвреден для плода.
В момент введения катетера последний может коснуться нерва, вызвав кратковременное простреливающее ощущение в ноге. Еще одним моментом, который может сопровождать анестезию, иногда бывает чувство онемения, слабости и тяжести в ногах.
При проведении эпидуральной анестезии женщине не разрешают вставать с кровати из-за возможности развития мышечной слабости и вероятности падения. Не рекомендуется также лежать на спине из-за возможного снижения артериального давления в таком положении.
Для профилактики этого эффекта женщине внутривенно вводят физиологический раствор, то есть при проведении эпидуральной анестезии укол в спину сопровождается постановкой капельницы.
С целью облегчения страданий роженицы используют также внутримышечные инъекции НО-ШПЫ. Такие уколы, как правило, делают в начале первого периода родов.
Поскольку НО-ШПА является спазмолитическим препаратом, то есть устраняет спазмы гладкой мускулатуры, то это лекарство помогает раскрытию шейки матки, основу которой составляют именно такие мышцы.
После введения лекарства схватки могут стать немного менее болезненными.
Стимуляция родовой деятельности
Стимуляция необходима при слабости родовой деятельности. Различают первичную и вторичную слабость родовой деятельности.
При первичной слабости родовой деятельности схватки с начала родов слабые, малоэффективные, в то время как при вторичной сила и продолжительность схваток первоначально достаточны, но далее на протяжении родов схватки постепенно ослабевают, становятся реже и короче и дальнейшего раскрытия шейки матки не происходит.
Диагноз «слабость родовой деятельности» ставят, когда схватки слабые и шейка матки при этом не раскрывается.
Основным немедикаментозным методом, позволяющим усилить родовую деятельность, является тоже своего рода укол — прокол плодного пузыря, или амниотомия. Эту манипуляцию проводят при раскрытии шейки матки на 2 см и более. Далее в течение 2—3 часов за роженицей наблюдают.
У некоторых пациенток в результате амниотомии происходит усиление родовой деятельности. Например, при многоводии мышцы матки перерастянуты, а излитие околоплодных вод способствует уменьшению внутриматочного объема и началу правильного и достаточного сокращения мышц матки.
Если желаемого эффекта от амниотомии не получено, то необходимо применение медикаментозных средств.
Необходимо подчеркнуть, что основным методом лечения слабости родовых сил является применение утеротоников — препаратов, усиливающих сократительную деятельность матки.
С этой целью и используют ОКСИТОЦИНи простагландины: их вводят внутривенно капельно или с помощью специальных приборов — инфузоматов, обеспечивающих строго дозированное введение лекарств. В этот прибор вставляется шприц, при помощи специальной трубочки его соединяют с иголкой или катетером, введенными в вену.
Поршень этого шприца постепенно нагнетает в вену заданное количество лекарства. При этом с помощью кардиомонитора1обязательно контролируется состояние плода.
ОКСИТОЦИН не оказывает неблагоприятного влияния на здоровый плод. Однако при хроническом страдании плода, которое часто возникает при наличии каких-либо осложнений беременности (гестозе, длительной угрозе прерывания беременности, плацентарной недостаточности и т. д.
), введение ОКСИТОЦИНА может ухудшить состояние плода.
Поэтому перед началом родостимуляции тщательно оценивают его состояние по характеру околоплодных вод (при хронической внутриутробной гипоксии плода воды могут иметь зеленый цвет) и по результатам кардиомониторного наблюдения.
Следует отметить, что затягивание родов в случае развития слабости родовой деятельности влечет за собой серьезные последствия для матери и плода, поэтому при наличии показаний вовремя проведенная стимуляция станет залогом благополучного исхода родов.
Медикаментозный сон-отдых
В том случае, если женщина поступает в родблок с неясными болями внизу живота и в пояснице и эти боли нерегулярные, продолжительные, но не продуктивные, то речь идет о прелиминарных болях, предшествующих развитию регулярных схваток, но не ведущих к открытию шейки матки.
При появлении таких болей женщина устает, начавшиеся после этого схватки часто бывают слабыми. Для профилактики слабости роженице необходимо отдохнуть, особенно если прелиминарные боли возникают вечером и длятся всю ночь.
Для этого будущей маме внутривенно вводят наркотический анальгетик ПРОМЕДОЛ, что вызывает так называемый медикаментозный сон-отдых.
Следует отметить, что при затянувшихся родах и при усталости роженицы с целью лечения слабости родовой деятельности может быть также применен медикаментозный сон-отдых, в процессе которого женщина восстанавливает силы и энергетические ресурсы матки. После пробуждения у некоторых пациенток родовая деятельность усиливается. Сон наступает достаточно быстро и длится в среднем 2 часа.
Профилактика кровотечений
Когда женщина тужится, то есть уже во втором периоде родов, в момент прорезывания головки или сразу после рождения последа, в большинстве роддомов всем роженицам принято для профилактики кровотечений вводить в вену препарат МЕТИЛЭРЮМЕТРИН. Этот препарат способствует сокращению матки, что позволяет мышечным волокнам матки пережать сосуды, разрывающиеся при отделении плаценты.
Во время операции
Если по тем или иным причинам роды проводятся путем операции кесарева сечения, то без уколов не обойтись никак. В случае проведения операции на фоне эпидуральной анестезии осуществляются те же манипуляции, что и для обезболивания родов. Но операция может проводиться и на фоне общего наркоза, тогда анестетик вводят внутривенно.
В любом случае во время операции внутривенно вводят препараты, позволяющие провести обезболивание в полном объеме и обеспечить женщине максимальный комфорт во время операции.
Для профилактики инфекционных осложнений вводятся антибактериальные препараты (антибиотики).
Поскольку во время операции кровопотеря немного больше, чем при нормальных родах, то во время операции для восполнения потерянной жидкости вводят специальные растворы.
Следует отметить, что все инъекции — как в ходе родов, так и в ходе операции кесарева сечения, — могут осуществляться путем введения в вену иглы или (если предполагается длительное введение лекарственных препаратов) катетера — тонкой пластмассовой трубочки.
Если в вене находится игла, то, несмотря на то, что она фиксируется на коже пластырем, это все же несколько ограничивает подвижность пациентки, так как при неаккуратных движениях игла может выйти из вены. Если же в вене катетер, то движения почти не ограничены.
Здесь перечислены многие, но далеко не все уколы, которые могут понадобиться во время родов. Надеемся, что вам придется столкнуться с минимальным их количеством. Однако если вам все же придется столкнуться с подобными манипуляциями, помните, что все они призваны помочь вам и малышу.
Источник фото: Shutterstock
Источник: https://www.9months.ru/rodybase/724/ukoly-v-rodzale-priotkroem-zavesu






