Через сколько дней после лечения можно сдавать анализ на молочницу

Появление зуда и жжения в области половых органов, характерных белых выделений наводит пациенток на мысль о кандидозе. Возможно, молочницей болен и половой партнер. Чтобы точно определить, грибок ли это, женщине необходимо сделать анализ на молочницу. Если он подтвердится, аналогичное исследование делает и половой партнер.
Какие анализы сдавать на молочницу?
При подозрении на кандиду рекомендовано провести исследования, подтверждающие присутствие грибка в организме. В большинстве случаев (около 80%) врачи обнаруживают разновидность грибка кандида альбиканс – один из 150 грибков, поражающих наш организм.
В современности для этого часто используются:
- исследование мазка под микроскопом;
- бактериологический посев;
- иммуноферментный анализ;
- полимеразная цепная реакция.
Все способы диагностики имеют позитивные и негативные стороны, из-за чего врачи учитывают анализы при молочнице в комплексе, чтобы избежать диагностических ошибок.
Бактериальный посев – выделение исследуемого биологического материала и помещение его на питательную среду, в которой будут расти предполагаемые возбудители.
Грибок кандида альбиканс активен в питательной среде – он активно размножается и выстраивает свои колонии, которые через время можно увидеть даже без микроскопа.
Выращивание грибков на питательной среде достаточно популярно, поскольку при данном исследовании врач определяет чувствительность грибков к лекарственным препаратам.
ИФА анализ на кандидоз. Иммуноферментное исследование на антитела является не менее точным, чем полимеразная цепная реакция. При попадании возбудителя в организм начинается выработка специфических антител против грибка. Доказав наличие антител к кандиде альбиканс, можно автоматически констатировать присутствие грибка в организме.
К ним относится мазок на выделение грибка. В частности, при проведении такого анализа медики обращают внимание на параметры:
- увеличенное количество лейкоцитов, что возможно при кандидозе;
- присутствие в мазке атипичных клеток, которые присутствуют в мазке при наличии грибкового поражения организма;
- непосредственное обнаружение в мазке грибка кандида.
Поскольку у женщин молочница встречается чаще и симптомы ее выражены ярче, чем у мужчин, врачи уже заранее могут заподозрить кандидоз. Для уточнения диагноза медики чаще всего назначают бактериологический посев выделений из влагалища.
Это наиболее благодатная среда для исследования, поскольку при наличии грибка он будет именно во влагалищной микрофлоре достигать показательного уровня, хотя поражает молочница и область рта, кишечника. Мазок берется во время обычного гинекологического осмотра, желательно не перед менструациями.
Для представителей сильного пола основным методом определения кандида альбиканс является взятие мазка и микроскопическое исследование материала. Обычно этого хватает, чтобы сделать анализ на молочницу у мужчин и подтвердить, или опровергнуть результат.
Если есть симптомы того, что кандидоз поразил не только половые органы, но и мочевой пузырь, то для подтверждения надо сдать анализ мочи.
Мазок берется с поверхности головки полового члена и из уретры. Если анализ мочи показывает молочницу, значит, инфекция поразила и уретру, возможно – и мочевой пузырь. Подобного рода исследования проводятся практически безболезненно.
Куда нужно обращаться?
Молочница является наиболее распространенной инфекцией половых органов. Поэтому анализы на определение заболевания проводятся давно, и определить кандидоз не составляет труда. При подозрении на молочницу пациенты в большинстве своем обращаются в обычную больницу. К слову, можно сделать исследование и в частной клинике.
По наблюдениям пациентов, лучше всего сдавать биоматериал там, где работает лечащий врач – связь с лабораторией быстрая, нет необходимости ездить в разные места за результатами, а в частных клиниках и вовсе результат при повторном посещении будет уже в кабинете у доктора.
Сколько стоит?
При выборе лаборатории можно воспользоваться акционными предложениями. Многие лаборатории делают скидки на определенные виды анализов, стоимость будет существенно меньше, а вот результат от этого не изменится.
Единственное неудобство в работе таких лабораторий – результат необходимо забирать и отвозить доктору самостоятельно.
Некоторые диагностические центры отправляют результаты на электронную почту (услуга входит в стоимость).
При выборе лаборатории стоит учесть, что в городах-мегаполисах России цена исследования будет отличаться на пару сотен рублей от цены в другом, менее крупном городе. Иммуноферментный анализ на кандиду в Москве стоит приблизительно 700-800 рублей, а вот мазок вдвое дешевле – 350-400 рублей.
Как часто сдавать анализ на кандидоз?
Анализ на кандидоз сдают не часто – достаточно один раз определить наличие грибка, после чего женщине и мужчине назначают лечение, и повторный анализ уже сдается после терапии. Стандартный курс лечения молочницы составляет от 5 до семи 7 дней, но в некоторых случаях терапия затягивается до десяти суток.
Если вторично получены хорошие анализы, другие исследования не проводятся. При желании пациент или пациентка могу по собственной инициативе сдать анализ, при проявлении первичных симптомов кандидоза.
Выявить молочницу в организме несложно – при поражении гениталий анализы показывают высокие цифры присутствия кандиды альбиканс в организме. Двусмысленных толкований быть не может – диагноз подтверждается, и врач назначает необходимое лечение.
17/02/2004, Lita
Скажите, пожалуйста, когда нужно сдавать анализы после лечения гарднерелеза: до месячных или сразу после? Сколько должно пройти времени после лечения для сдачи анализов? В какое время нужно делать УЗИ половых органов, чтобы оно было эффективным? Я прошла лечение гарднерелеза (Нео-пенотран — 7 дней, далее лактобактерин), врач сказала, что в следующие три менструации нужно по три дня принимать метронидазол. Эффективно ли такое лечение хронического гарднерелеза. Может ли быть такая ситуация. Во влагалище гарднерелл нет — пролечилась, а в анальном отверстии они сохранились? Какие анализы нужно сдать, чтобы выявить это?
ДНК-анализы надо сдать обоим половым партнерам, через месяц после окончания лечения. Вы можете обратиться ко мне, результаты анализов будут готовы на следующий день.
19/02/2004, Ирина
Уже три цикла не могу избавиться от молочницы (медофлюкон, гинезол, пимафуцин, гино-певарил, виферон). В разных лабораториях дважды сдавала все инфекции (ДНК-метод). Анализы на хламидии, гонококки и др.
кокки, гарднереллы, трихомонады, микоплазмы, уреаплазмы, вирусы герпеса, цитомегалии, паппиломы отрицательны. При этом в мазке лейкоциты 20, soor мицелий, палочек мало. Перед месячными были мажущие коричневые выделения.
На осмотре врач увидел воспаление на шейке матки, для лечения назначил ректально свечи Метилурацил и спринцевание эпиген-спрей, так как эрозию при кандидозе не прижигают.
А я так понимаю, что при дисбактериозе и воспалении (эрозии) кандидоз сам не пройдет, эти заболевания так и будут друг друга стимулировать. Сейчас нет возможности обратиться к вам лично, буду очень признательна за заочную консультацию.
Грибковые инфекции бывают чрезвычайно устойчивы к лечению. Начните проводить новый курс лечения со 2 фазы цикла: таблетки Ламизил, по 125 мг 2 раза, в течение 2 недель, свечи Клотримазол, по 1 св. на ночь.
20/02/2004, Ирина
Сдавала анализы на инфекции и т.п. и у меня все в порядке. Но мне не дают покоя выделения (они белые и имеют констиценцию крема — такие же густые, и потом запах как будто прокисший). И я его чувствую если наклонить голову, точно знаю такого раньше не было.
Такие симптомы напоминают молочницу. Надо сдать мазок и ДНК (ПЦР) анализы на хламидии, гарднереллы, микоплазмы человеческие или урогенитальные и уреаплазмы, вирусы герпес, т.к. длительная молочница объясняется именно их присутствием. Вы можете обратиться ко мне, результаты анализов будут готовы на следующий день.
21/02/2004, Лиза
У меня беременность 15 недель. Обнаружен кандидоз. Им болею каждые 1-2 месяца. Врач прописала мне следующий курс лечения таблетки Нистатин — 1шт 4 раза в день всего семь дней и свечи во влагалище Амфотерицин N6.
Но в противопоказаниях к таблетках Нистатин написано — беременность, а данных свечей в аптеках нет, как я поняла их вообще не существует. В справочнике написано — Применяют препарат внутривенно, ингаляционное и местно (в виде мази).
Правильное ли лечение назначила мне врач? Не принесет ли оно вреда ребенку? Вообще как можно вылечить кандидоз на моем сроке беременности? Может быть какими-нибудь народными средствами и недорогими (например: бура с глицерином)?
Бороглицерин даст лишь временный эффект. Надо докопаться до причины хронической молочницы. Сдайте ДНК (ПЦР) анализы на хламидии, гарднереллы, микоплазмы человеческие или урогенитальные и уреаплазмы, вирусы герпес и ЦМВ. Эти инфекции не только вызывают хроническую молочницу, но и угрожают течению беременности и здоровью плода.
23/02/2004, Галина
Объясните, пожалуйста, что такое «обычные бели» и чем они отличаются от молочницы? У меня уже 10 лет время от времени (а последнее время практически постоянно) прозрачные, белые или желтоватые выделения со слабо кислым запахом. Количество — по разному. Ничего не болит, не зудит, не чешется, не распухает и не краснеет (насколько я могу видеть).
Перед и во время менструации как правило довольно сильно болит живот — не знаю, связано ли с этим. Половой жизнью не жила. Правда, в бассейне и в прочих водоёмах плавала неоднократно. И ещё раза три бывали тёмно-коричневые (как свернувшаяся кровь) небольшие выделения в середине цикла. При этом тоже ничего не болело. К сожалению, все топики на эту тему прочитать не смогла.
Обычные бели должны быть прозрачными или молочно-прозрачными. А Вам надо провериться на половые инфекции, сдать ДНК (ПЦР) анализы на хламидии, гарднереллы, микоплазмы человеческие или урогенитальные и уреаплазмы.
Этими инфекциями можно заразиться в любом водоеме, и болезненность месячных может быть связана с ними. Для прохождения этих анализов Вы можете обратиться ко мне, результаты анализов будут готовы на следующий день.
25/02/2004, A.
Около 2 недель назад у меня появились выделения желто-белого цвета с неприятным запахом. Меня это беспокоит, а еще я принимаю Новинет 4 месяца. Что это может быть.
Это половая инфекция. Надо сдать ДНК (ПЦР) анализы на хламидии, гарднереллы, микоплазмы человеческие или урогенитальные и уреаплазмы, вирусы герпес. Эти инфекции, особенно гарднереллы и вызывают неприятный запах выделений, проникновение гноеродных бактерий.
Источник: https://virus-infekciya.ru/mikozy/cherez-skolko-dnej-posle-lecheniya-mozhno-sdavat-analiz-na-molochnicu.html
Мазок после лечения

Мазок после лечения половых инфекций или неспецифических воспалительных заболеваний урогенитального тракта сдается всегда.
Он показывает, насколько успешной была терапия, и не нужно ли повторить курс.
Поговорим о том, когда после лечения сдавать мазок, и какие способы используются для подтверждения излеченности.
Как берут мазок после лечения
Берут мазки точно так же, как и до начала терапии.
Используют ватный тампон, ложечку Фолькмана или зонд (если проводится ПЦР).
Материал берут из различных участков тела:
- изо рта
- ануса
- глаза
- кожи
- мочеполовых путей
Его берут из того места, где был выявлен воспалительный процесс.
Основная цель взятия контрольного мазка после лечения состоит в том, чтобы подтвердить излеченность заболевания.
Мазок после лечения с высыпных элементов
После курса терапии не должно оставаться никаких высыпных элементов.
Если они есть, это значит, что лечение не было успешным.
Условия, при которых может быть подтверждена излеченность пациента:
- исчезновение клинических проявлений
- отрицательные результаты лабораторных тестов
Высыпания относятся к клиническим проявлениям.
Поэтому, независимо от результатов мазка, человеку потребуется другой курс терапии.
Значит ли это, что взятие анализов не имеет смысла?
Нет, не значит.
Потому что диагностика после лечения проводится не только для подтверждения излеченности.
Она также необходима, чтобы установить причину, если излечение не произошло.
В ходе диагностики могут выявляться такие причины:
- резистентность флоры к антибиотикам
- присоединение другой флоры (суперинфекция)
Рассмотрим оба этих случая.
Например, у пациента появились высыпания на фоне кандидоза.
Он получил лечение, но сыпь не исчезла.
Это может значить следующее:
- Заболевание вызвано не кандидой альбиканс, а другими, атипичными кандидами.
- Кандида альбиканс оказалась нечувствительной к используемому препарату (например, к флуконазолу).
- Присоединилась бактериальная суперинфекция.
Если врач подозревает, что это не кандида альбиканс, нужно выяснить, какой вид микроорганизма спровоцировал воспалительный процесс.
До первого курса терапии этого часто не делают.
Потому что 80-90% случаев заражения вызвано кандидой альбиканс.
Она обычно чувствительна к большинству применяемых препаратов, и такие формы кандидоза легко излечиваются.
Углубленную диагностику начинают после возникновения проблем, а именно, если болезнь не отступает под влиянием терапии или продолжает прогрессировать.
Тогда может применяться ПЦР для выявления вида возбудителя.
А после идентификации грибка можно будет подобрать эффективный препарат для повторного лечения.
В иных случаях кандида альбиканс оказывается нечувствительной к определенным препаратам.
В этом случае можно сделать посев.
После того как колонии грибка вырастут, проводится тестирование.
Оно дает возможность определить, к каким лекарствам кандида имеет чувствительность, а к каким – нет.
Это ещё один способ целенаправленного подбора эффективной терапии.
Наконец, мазки с высыпаний могут браться не на кандиды, а на сопутствующие инфекции.
Вполне вероятно, что присоединилась бактериальная флора.
При этом самих грибков может уже и не быть.
Выяснить это можно, если провести:
- микроскопию с окрашиванием по Граму
- бак посев на флору
Повторный курс терапии в подобных случаях проводится уже не противогрибковыми, а антибактериальными препаратами.
Суперинфекция часто наблюдается на фоне сниженного иммунитета, например, при ВИЧ.
А также у пациентов с некомпенсированным сахарным диабетом.
Мазок на флору после лечения
Когда проводится первичная диагностика заболевания, наиболее важная характеристика используемого диагностического теста – это специфичность.
Для врача важно избежать гипердиагностики, чтобы не приходилось лечить пациента от несуществующих инфекций.
Читать также Анализы после незащищенного акта
Но когда дело доходит до подтверждения излеченности, на первый план выходит чувствительность.
Эта характеристика диагностического теста отражает количество ложноотрицательных результатов.
Это такие результаты теста, при которых инфекция есть, но она не определяется.
Естественно, после лечения вероятность его значительно возрастает.
Потому что антибиотики, даже если они не уничтожили бактерий полностью, в любом случае существенно проредили их ряды.
https://www.youtube.com/watch?v=1HYBQSn4lvA
Что случится, если тест покажет ложноотрицательный результат?
Тогда пациент пойдет домой, пребывая в полной уверенности, что он здоров.
А через несколько недель у него случится рецидив.
Воспалительный процесс снова вернется.
Не исключено, что к этому времени человек успеет заразить своей инфекцией ещё несколько человек.
Чтобы этого не допустить, низкочувствительные тесты для подтверждения излеченности не используются.
К числу таких относится в первую очередь микроскопия.
Если результаты мазка оказываются положительными, это говорит о том, что человек не излечился.
Но если они отрицательные, то далеко не факт, что пациент успешно завершил лечение.
Возможно, в его урогенитальном тракте действительно больше нет бактерий.
А возможно, это исследование показывает ложноотрицательный результат.
Ведь выявить бактерий после антибиотикотерапии значительно сложнее под микроскопом из-за уменьшения их количества.
Тем не менее, мазок на флору всё равно назначают после курса терапии.
Пусть он не исключает носительство инфекции, но хотя бы показывает, прошел ли у человека уретрит или цервицит.
Это можно определить по уменьшению количества лейкоцитов или их полному исчезновению из поля зрения микроскопа.
Посев мазка на бактерии после лечения
Посев относится к числу тестов, обладающих высокой чувствительностью.
Поэтому он в большинстве случаев может применяться для контроля излеченности.
Исключение составляет хламидиоз.
Эти бактерии при существующей инфекции высеиваются только в 50-60% случаев.
В остальных случаях применять посев после лечения можно.
Более того, это один из оптимальных методов.
В первую очередь по той причине, что дает возможность проверить чувствительность патогена к антибиотикам.
Это с высокой вероятностью сделает эффективным повторный курс лечения.
По результатам бак посева возможны два варианта результатов:
- положительный – бактерии (или другие микроорганизмы) выделены и идентифицированы, их количество достаточное для возникновения воспаления урогенитального тракта;
- отрицательный – бактерии не высеиваются, либо их количество остается в пределах нормы (для условно-патогенной флоры нормальным считается количество 10 в 3 степени КОЕ и ниже).
Если результат отрицательный, в антибиотикограмме нет нужды.
Пациент просто признается излечившимся и больше не наблюдается у врача.
Но он вполне может быть положительным.
И тогда обязательно проводится повторный курс терапии.
Очевидно, что раз при первом курсе назначенные антибиотики не сработали, вряд ли стоит рассчитывать на успех в дальнейшем.
Поэтому препараты будут назначены другие.
Какие антибиотики стоит применять, чтобы снова не было неудачи в лечении?
Это поможет определить бак посев.
Лаборант проведет тестирование, чтобы узнать, как те или иные лекарства влияют на жизнедеятельность выделенных патогенов.
Данные антибиотикочувствительности будут представлены в результатах анализа.
Из этого списка врач сможет понять, какие препараты могут использоваться для повторного лечения, а какие нет смысла назначать из-за низкой или отсутствующей чувствительности к ним бактерий.
Пцр мазок после лечения
ПЦР – это самый чувствительный диагностический тест из всех существующих.
Он почти никогда не дает ложноотрицательных результатов.
Чувствительность существенным образом не снижается даже при неправильном заборе или транспортировке материала.
Потому что погибшие бактерии тоже определяются в мазке.
В то время как для бакпосева они должны быть обязательно живыми.
ПЦР – один из самых часто используемых методов оценки результативности лечения.
Читать также Что такое ПЦР на кандиду
Его преимущества:
- результаты на следующий день
- можно получать количественные результаты для условно-патогенной флоры
- с помощью ПЦР можно подтвердить излеченность или динамику течения вирусной инфекции
- исследование стоит дешевле
- при сочетанных инфекциях можно взять мазок один раз, но обследоваться сразу на 2-3 заболевания
Через сколько сдают мазок после лечения?
После лечения можно сдавать мазок не раньше, чем через 10 дней.
Обычно врач просит пациента явиться для сдачи анализов спустя 2 недели после приема последней дозы антибактериальных препаратов.
В течение последующего периода ожидания подтверждения излеченности пациент не должен использовать ни местные, ни системные противомикробные средства.
Потому что они могут исказить результаты контроля.
Повторный мазок после лечения под действием антибиотиков может быть ложноотрицательным, а этого допустить нельзя.
Спустя 2 недели контроль излеченности проводят с использованием посева.
Если планируется применение ПЦР, то нужно сделать перерыв в 1 месяц после антибиотикотерапии.
Это снизит риск ложноположительного результата.
Ведь если бак посев выявляет только живые патогенные бактерии (мёртвые на питательных средах не растут), то для ПЦР разницы нет.
Эта методика ищет фрагменты ДНК.
Если они находятся хотя бы в небольшом количестве, результат теста будет положительным.
При этом участки генетического материала могут обнаруживаться, даже если бактерии погибают под действием антибиотиков.
Контроль излеченности определённых инфекций
В большинстве случаев излеченность венерических заболеваний подтверждается одинаково.
Пациент приходит к врачу через 2-4 недели, сдает мазки.
Для диагностики используют посев или ПЦР.
Но есть некоторые особенности.
Мазок после лечения гонореи берут уже на 2 день.
Его исследуют с помощью микроскопии.
Затем через 2 или 4 недели может быть выполнен бак посев или ПЦР.
На хламидии мазки после лечения исследуют только при помощи ПЦР.
Так как культуральная диагностика имеет низкую чувствительность при этой инфекции.
Хламидии – внутриклеточные паразиты.
Они растут не на искусственных средах, а на клеточных культурах.
При проведении диагностики на различных её этапах можно допустить ошибки, которые сделают тест ложноотрицательным.
В то время как результаты ПЦР практически всегда достоверные.
То же самое относится к микоплазмозу.
Особенно если возбудитель – микоплазма гениталиум.
Она вообще не высеивается в клинической практике, разве что с научной целью.
ПЦР остается единственным методом подтверждения успешного лечения.
При некоторых инфекциях требуется ПЦР с концентрацией.
Это необходимо после лечения:
- уреаплазмоза
- микоплазмоза
- кандидоза
Считается, что даже снижение количественных показателей – это успех лечения этих инфекций.
При этом полная их эрадикация не является обязательной.
Мазок после лечения с головки при кандидозном баланопостите должен показать отсутствие грибков или их наличие в количестве 10 в 3 степени копий ДНК и меньше.
Тогда терапия будет признана эффективной при условии отсутствия симптомов.
Аналогичные показатели используются для подтверждения излеченности уреаплазмоза и микоплазмоза.
Хотя не все врачи с этим согласны.
Потому что эти инфекции часто дают рецидивы и опасны для беременных даже в минимальных количествах.
При ВПЧ мазок после лечения сдают для оценки количественных показателей с целью оценки риска:
- осложнений (предраковых состояний и злокачественных опухолей)
- повторного появления кондилом после их удаления
Снижение количества копий ДНК вируса говорит о том, что противовирусная терапия проходит успешно.
Риск опасных осложнений или рецидива кондилом минимальный.
При необходимости сдать анализы после лечения заболеваний, передающихся половым путем, обращайтесь в нашу клинику.
У нас используются самые современные методы для подтверждения излеченности.
Для сдачи мазка после леченияобращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Источник: https://IntimnyjOtvet.ru/diagnostika/mazok-posle-lecheniya.html
На какой день цикла лучше сдавать мазок: в каких случаях назначается гинекологическое исследование, советы специалистов
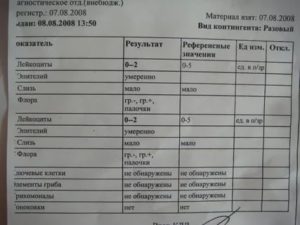
Не секрет, что девушки тщательно готовятся к посещению гинекологического кабинета. Зная, что доктор возьмёт у неё мазок, пациентка заранее выясняет гигиенические требования. Женщины прекращают принимать антибактериальные препараты, обезболивающие таблетки.
Специалист не советует женщине идти к нему на обследование в «особенные» дни, если недомогания отсутствуют. Но иногда менструальные выделения не являются препятствием для исследования микрофлоры влагалища.
Вам не помешает разобраться, в каких случаях поход к доктору стоит отложить «до лучших времён».
Почему так важен забор клеток с интимных зон?
Попадая на приём к женскому врачу, вы знаете, что осмотр закончится взятием мазка. Соскоб, взятый со слизистых оболочек пациентки, позволяет гинекологу получить точные сведения о состоянии микрофлоры в её «сокровенных уголках». Процедура взятия мазка проста. Доктор вводит во влагалище пациентки миниатюрное зеркало.
Не все дамы и барышни знают, сможет ли гинеколог взять мазок во время месячных. С помощью специального шпателя гинеколог осуществляет забор клеток с шейки матки и влагалища. В некоторых случаях возникает необходимость взять соскоб с мочеиспускательного канала. Этот материал помещается на особые лабораторные стёкла.
Исследованием клеток будут заниматься специалисты в условиях лаборатории.
Некоторые пациентки чувствуют небольшой дискомфорт в ходе процедуры. Чаще всего болезненные ощущения в деликатных зонах указывают на воспалительный процесс.
Мазок необходим, если в жизни женщины произошли нижеперечисленные события:
- беременность;
- появление нового сексуального партнёра;
- длительное лечение антибиотиками;
- задержка месячных;
- дискомфорт и чувство жжения в промежности.
Любые отклонения — повод для диагностики
Женщина может заподозрить, что её мочеполовая система не в порядке, если у неё появились выделения непривычного цвета. Также насторожить пациентку могут зуд и болезненность «там».
Если это возможно, запланируйте визит к доктору на следующий день после окончания менструальных выделений. Это время удачно для исследований.
Иммунные силы организма почти не оказывают влияния на состав микрофлоры вашего влагалища.
Гинекологический мазок поможет выяснить, какие заболевания не дают вам спокойно жить. Если во влагалищной среде доктор выявит повышенную кислотность, скорее всего, вам досаждает молочница. Наличие хламидий в мазке «подскажет» гинекологу, что у вас развивается хламидиоз. Чем скорее вы излечитесь от этого инфекционного недуга, тем меньше проблем у вас возникнет в будущем.
Девушки нередко спрашивают, можно ли сдавать мазки во время месячных. Специалисты советуют отложить забор биологического материала, если недомогания «по-женски» отсутствуют. Плановый осмотр лучше проводить через два — три дня после окончания менструальных выделений.
Менструация «путает карты»…
Молодым барышням специалисты подробно объясняют нюансы подготовки к осмотру. Приём сильнодействующих медикаментов вам следует прекратить за пять дней до «свидания» с гинекологом. За двое суток до врачебного осмотра вам нужно воздерживаться от интимных контактов.
Доктора советуют девушкам подмываться за шесть — семь часов до посещения гинекологического кабинета. В идеале, все гигиенические процедуры необходимо совершить вечером, накануне забора биологического материала. Мыться желательно без применения геля, используя только воду.
В период менструальных выделений посещение гинекологического кабинета нежелательно.
Напомним, чем мешает менструальная кровь:
- пациентке труднее соблюдать правила подготовки. Женщине, у которой начались критические дни, будет сложно не подмываться длительное время;
- гинеколог плохо видит, откуда берётся мазок;
- наличие крови может исказить результаты исследований.
В каких случаях месячные не помеха для осмотра?
Если вы планировали сдать мазок во время планового обследования, критические дни вас не обрадуют. Но и расстраиваться вы вряд ли станете. Девушки, оказавшиеся в щекотливой ситуации, переносят визит к женскому доктору на другой день. Но когда даму беспокоят резкие боли во влагалище, ждать «удачного момента» неразумно.
Напомним, какие недомогания становятся поводом для срочного взятия мазка у женщины:
- появление зловонных выделений;
- длительное менструальное кровотечение;
- повышенная температура тела;
- выделения настораживающего цвета. Жёлтая или зелёная слизь указывает на развитие патологического процесса в мочеполовой сфере;
- сильное чувство жжения, рези в деликатных зонах.
Как вы уже поняли, в некоторых случаях менструация не является помехой для забора клеток с интимных мест. Собираясь на приём к женскому доктору, возьмите с собой пелёнку. Её нужно будет положить на гинекологическое кресло. Перед процедурой постарайтесь не мочиться полтора часа. Если это условие будет выполнено, доктор сможет получить более достоверные сведения о вашей микрофлоре.
Как сдают мазок на ПЦР
Анализ ПЦР призван выявить скрытые инфекции мочеполовой системы. Метод основан на полимерной цепной реакции. Болезнетворные микроорганизмы часто становятся главной причиной бесплодия. Исследование на инфекции можно проводить в критические дни.
Медицина идёт на хитрость: врач советует пациентке накануне исследования поужинать солёными блюдами или копчёностями. Можно съесть немного маринованных овощей, выпить бокал вина. Острые и копчёные блюда выступят в роли «приманки» для бактерий.
Поддавшись провокации, микроорганизмы продемонстрируют повышенную активность. А значит, исследование влагалищной микрофлоры без труда определит разновидность бактерий.
Получив информацию о возбудителе инфекции, гинеколог подберёт вам препараты для её устранения.
Компромиссный вариант
Собираясь сдавать мазок в период менструации, вам стоит подготовиться, что процедура осмотра займёт больше времени, чем она занимала раньше. Если в результате исследования у вас будет обнаружена инфекция, доктор порекомендует вам антибактериальные препараты. Для уточнения диагноза врач может назначить вам УЗИ матки и яичников.
Если «менструальный» мазок покажется врачу недостаточно информативным, гинеколог посоветует вам прийти на осмотр после окончания выделений.
Источник:
Гинекологический мазок: можно ли сдавать мазок во время месячных?
Сдавать гинекологический мазок приходилось каждой женщине. Эта процедура позволяет выявить различные гинекологические и венерические заболевания, определить микрофлору влагалища. Это довольно простой, быстрый и недорогой способ следить за состоянием мочеполовой системы. Каждой женщине рекомендуется сдавать мазок ежегодно даже при отсутствии неприятных симптомов.
В каких случаях назначается гинекологический мазок?
Гинекологический мазок – это эффективный метод исследования состояния женской половой системы
Гинекологический мазок сдается практически при каждом обследовании у гинеколога. Часто мазок сдается для профилактики, так как многие заболевания на начальных этапах протекают бессимптомно.
Многие женщины интересуются, когда лучше сдавать мазок, чтобы он был достоверным, можно ли сдавать мазок во время месячных.
Сроки мазка назначаются врачом, они индивидуальны и зависят от конкретного заболевания: в некоторых случаях мазки сдаются в любое время, другие требуют определенного дня цикла.
Женщина может сдать мазок в платной клинике в любое время по своему желанию для проверки состояния здоровья.
Врачом мазок назначается в следующих случаях:
- Беременность. Во время беременности мазок на флору берется несколько раз. Это необходимо для проверки состояния половой системы женщины, для контроля беременности. Любое бактериальное, воспалительное заболевание может привести к нарушению развития плода и прерыванию беременности.
- Необычные выделения. Рекомендуется сдать гинекологический мазок, если выделения стали необычного цвета (желтые, зеленые, коричневые), консистенции (густые, творожистые) или приобрели резкий запах.
- Зуд, жжение и боль в промежности. Наличие зуда и жжения в промежности может указывать на наличие инфекционного, воспалительного заболевания. Эти признаки требуют немедленного обследования.
- Нарушения менструального цикла. При различных нарушениях менструального цикла женщине рекомендуется пройти полное обследование: сдать кровь, мазок, сделать УЗИ органов малого таза, чтобы выявить причину нарушений.
- Планирование беременности. На этапе планирования мазок необходим, так как позволяет вовремя обнаружить нарушения и воспаления, пролечить еще до момента зачатия, что повышает шансы на благополучное течение беременности.
- Длительный прием препаратов. Некоторые препараты могут нарушать микрофлору влагалища. К таким препаратам относят оральные контрацептивы, антибиотики. После завершения курса лечения рекомендуется сдать мазок, чтобы вовремя обнаружить и пролечить нарушения в микрофлоре.
- Смена партнера. Если женщина сменила партнера или же в течение последнего года у нее было больше 1 партнера и гинеколога она не посещала, желательно сдать мазок на флору.
Источник: https://rdbkomi.ru/zhenskoe-zdorove/na-kakoj-den-tsikla-luchshe-sdavat-mazok.html
Почему важно проходить контроль мазка после лечения
Почему вообще важно проходить контрольные обследования после того, как терапия осталась позади?
Часто больные, проходящие терапию под контролем венеролога, задаются этим вопросом.
Как отмечают врачи, причин может быть несколько:
- Удостовериться, что лечение было успешным
Патогенные микроорганизмы, вызывающие ЗППП, склонны в течение своего жизненного цикла приобретать выраженную устойчивость в отношении препаратов из группы антибиотиков. Чтобы правильно подобрать лекарство, доктору порой требуется приложить усилия.
Да и никто не сможет дать гарантии, что выбранный препарат будет действовать эффективно на протяжении всей терапии.
Нужно избежать ситуаций, когда лечение пройдено, и бактерия лишь затаилась до поры до времени. Рекомендуется сдача мазка, помогающего исключить подобное развитие событий.
- Убедиться, что не произошло заражение новыми патологиями
В период течение одного ЗППП организм так или иначе становится особенно чувствителен к другим патологиям этой группы. Недаром человек, получающий терапию по поводу инфекций, передающихся половым путем, получает рекомендацию прервать сексуальные контакты до выздоровления.
Контрольные исследования в этом случае позволяют не только убедиться, что выбранные доктором манипуляции оказались удачными. Но и подтвердить, что не произошло инфицирования какими-либо иными микроорганизмами, что может потребовать отдельной терапии.
Мазок после лечения гонореи
Гонорея – довольно распространенное в современном мире заболевание. Развивается в том случае, если на слизистую оболочку половых путей попадают гонококки.
Недуг характеризуется достаточно яркими симптомами, от которых особенно сильно страдают представительницы прекрасного пола. Однако ошибочно полагать, что у мужчин симптомов не будет, просто выражены они зачастую не столь ярко, как у представительниц прекрасного пола.
Основная цель лечения, если поставлен диагноз гонореи – полностью уничтожить патогенный микроорганизм.
Гонококки не относятся к условно-патогенной микрофлоре, наличие которой допускается в половых путях. Поэтому в мазке они обнаруживаться не могут вообще.
Следовательно, при лечении гонореи мазок после лечения всегда должен быть только отрицательным. Положительные изменения недопустимы категорически.
После того, как курс терапии от гонореи остается позади, пациенту можно впервые проходить контрольное обследование уже через два дня. Если оно окажется чистым, повторить его придется через две недели после того, как курс терапии подойдет к завершению. В том случае, если оба анализа не покажут патологических изменений, человека считают излечившимся и снимают с наблюдения.
Мазок после лечения хламидий, уреаплазм и микоплазм
Хламидиоз, уреаплазмоз и микоплазмоз – инфекции, способные распространяться половым путем. Они довольно часто встречаются в практике любого доктора, специализирующегося на венерологии.
Патологии, как у мужчин, так и у женщин могут сопровождаться скудной симптоматикой. Это нередко существенно затрудняет процесс диагностики, особенно если пациент медлит с обращением к врачу.
При хламидиях, микоплазмах и уреаплазмах мазок после лечения сдается в разные сроки.
Если речь идет о микоплазмозе и уреаплазмозе, проходить обследование рекомендуется через 2-3 недели после того, как антибактериальная терапия была окончена. Причем, как отмечают доктора, добавиться полного устранения возбудителей вовсе не обязательно. Так как микоплазма и уреаплазма – условно-патогенные бактерии. Их присутствие в ограниченном количестве допускается в анализах.
Совсем другое дело – хламидии. Эти микроорганизмы в любом случае считаются не условно-патогенными, а полностью патогенными. Естественно, их присутствие по итогам терапии даже в минимальном количестве не допускается в организме, что подтверждается с помощью мазка.
Промежутки между окончанием терапии и сдачей контрольных анализов зависят не только от вида возбудителя. Но и от варианта оценки материала. Например, посев мазка на бактерии после лечения рекомендуется сдавать не ранее, чем через 2 недели после завершения курса приема антибиотиков.
С полимеразной цепной реакцией ситуация иная. Метод обладает высокой чувствительностью, Его рекомендуется применять для итоговой диагностики не ранее, чем через 28 дней после окончания курса приема медикаментов.
Мазок при лечении ВПЧ
Одной из самых неприятных инфекций, что тяжело диагностируются и сложно поддаются терапии, является папилломавирусная инфекция.
Патология характеризуется появлением на кожных покровах и слизистых специфических кожных разрастаний. Могут причинять существенные неудобства, если происходит их травматизация во время повседневной жизни. Так же, как отмечают доктора, ВПЧ имеет несколько онкогенных штаммов, что способствуют злокачественным перерождениям в организмах пациентов.
Важно понимать, что лечение ВПЧ не дает эффективного на 100% результата.
Болезнь можно загнать в спящее состояние, когда вирус не будет доставлять неудобств, перестанет провоцировать появление новых разрастаний. Однако избавиться от возбудителя в крови раз и навсегда невозможно. Чтобы ВПЧ как можно меньше напоминал о себе неприятными симптомами, пациенту назначают противовирусные средства.
Также препараты из группы иммуномодуляторов. Однако они неспособны полностью победить возбудитель.
Эффективность выбранной схемы контролируется с помощью анализов.
При ВПЧ мазок после лечения рекомендуется проходить минимум 1 раз в полгода в том случае, если в организме выявлен онкогенный штамм. Подобный подход поможет своевременно заметить негативные изменения в здоровых тканях, выбрать оптимальные способы коррекции.
К сожалению, если ВПЧ однажды оказалось в человеческом организме, «изгнать» патологию уже не получится. И остается лишь держать ее под контролем.
Мазок после поражения мужского полового члена кандидозом
Кандидоз – заболевание, вызываемое не бактерией или вирусом, а условно-патогенным грибком. Он в изобилии заселяет область половых путей как у мужчин, так и у женщин. Называется грибок кандидой.
Если размножение его выходит из-под контроля, у пациента развиваются симптомы кандидоза. Это патология, обладающая инфекционно-воспалительным характером.
У представителей сильного пола кандида, если позволить ей бесконтрольно размножаться на половых органах, провоцирует развитие баланопостита. Недуг сопровождается неприятной симптоматикой, значительно снижающей качество жизни.
Мазок после лечения с головки при кандидозном баланопостите рекомендуется сдавать всем мужчинам, столкнувшимся с этим заболеванием. Правда, важно понимать, что поскольку кандида – условно-патогенный микроорганизм. Ни один доктор не будет ставить себе целью полное его уничтожение.
Задача – добиться падения уровня грибка до приемлемых показателей. А также проследить, чтобы исчезли симптомы заболевания, сказывающиеся на качестве жизни. Анализ в этом случае играет вспомогательную роль. Он позволяет правильно подобрать лечение, скорректировать его, если в этом возникает насущная необходимость.
Как берется биоматериал для мазка
Часто среди больных венерическими инфекциями звучит вопрос о том, как именно берется контрольный мазок после лечения.
Как отмечают доктора, никаких отличий от стандартной диагностической процедуры в этом случае нет.
Пациенту рекомендуют соблюдать следующие простые правила:
- отказаться от использования антибиотиков до исследования минимум за несколько дней под контролем доктора
- не совершать подмываний с антибактериальными средствами накануне вечером перед прохождением процедуры
- отказаться от использования в пищу острых продуктов, блюд с большим количеством специй (исключая случаи, когда для постановки диагноза требуется отдельная провокация)
- в течение минимум суток избегать сексуальных контактов
- перед посещением врача не мочиться в туалете минимум 3 часа
В некоторых случаях доктор может брать мазок не с половых органов, а из других зон человеческого тела.
Диктуется выбор зоны забора особенностями инфекционного процесса. Так, например, если инфекция поразила ротовую полость, брать мазок с гениталий нецелесообразно. Стоит взять биоматериал из ротовой полости.
Аналогично ситуация может обстоять с анусом, поражение которого встречается в парах, практикующих анальный секс. В этом случае забор материала с зоны гениталий также будет неэффективен, нужно будет взять мазок с анального отверстия.
С высыпных элементов мазок после лечения в том случае, если пациент страдал от кандидоза, герпеса.
Оценка результатов в этом случае необходима, чтобы убедиться, что высыпания не сохранили в себе возбудителя. А значит, не станут повторным очагом инфекционного процесса.
Когда стоит пройти мазок после лечения
Часто среди больных звучит вопрос о том, когда после лечения можно сдавать мазок после антибиотиков.
Как отмечают врачи, однозначного ответа на этот вопрос нет. Многое зависит от двух факторов.
Во-первых, роль играет инфекционный процесс, терапия которого проводилась.
При гонорее, например, контрольное исследование можно проводить уже через двое суток после окончания терапии. А при хламидиозе подобный подход не даст ценных результатов.
Также важно, насколько быстро антибиотики, используемые доктором, выводятся из организма. Какие-то вещества способны сохраняться в кровотоке в течение длительного промежутка времени, порой до нескольких недель. Какие-то, напротив, выводятся легко, в течение нескольких суток. Естественно, результаты могут значительно разниться, если эту особенность не учитывать.
Что делать, если результат мазка после лечения снова положительный
Порой получается так, что мазок на флору после лечения все еще оказывается положительным. В этом случае пациенты оказываются в замешательстве, не зная, что им дальше делать.
В первую очередь при подобном исходе рекомендуется обратиться за помощью к лечащему врачу. Доктор оценит результаты и решит, насколько велика вероятность того, что они оказались ложными.
Если ложность результатов исключена, остается только один вариант: лечение оказалось неэффективным. В этом случае пациенту придется повторно обследоваться, после чего врач выдаст ему новые рекомендации по терапии.
Естественно, подобный расклад неблагоприятно влияет на состояние пациента, однако, к сожалению, повторить терапию все же придется.
Повторный мазок после лечения – это не прихоть доктора. Это способ удостовериться, что лечение прошло успешно и в полном объеме.
Пренебрегать этой диагностической процедурой категорически не рекомендуется. В некоторых случаях она позволяет определить, что лечение оказалось неудачным, и пациенту требуется повторный курс.
Если же после подобранной доктором терапии результаты контроля оказались отрицательными, больного можно только поздравить с выздоровлением!
При необходимости сдать мазок после лечения обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Источник: https://onvenerolog.ru/zppp/mazok-posle-lecheniya.html






