Носовая кость плода на узи — Понимаем УЗИ
Еще совсем недавно о параметре – норме носовой кости у плода – не задумывались. Аппарат УЗИ для обследования беременных появился в женских консультациях всего 25 лет назад – такого и обследования не проводили в обязательном порядке. Кровь-моча общие, специфический анализ на сифилис, в отдельных случаях определяли резус-фактор.
Сейчас при УЗИ обследовании обязательно измеряют длину носовой кости плода и сверяют ее с табличными значениями. По этому параметру можно приблизительно выявить патологии и вероятность возникновения хромосомных аномалий – болезни Тернера, Эдварса, Дауна и другие.
статьи
Носовая кость собой представляет удлиненное четырехугольное костное образование. Ее еще не видно на 9-10 неделе, но уже на 10-11 недели УЗИ-исследование должно показать ее наличие.
В дальнейшем ее увеличение сверяется с табличными значениями размеров – специально составлена таблица, где показана усредненная норма развития плода по неделям, приведены его длина, размеры внутренних органов, костных образований, и среди них параметры этой очень важной для диагностики косточки.
На 10-11 неделе беременности измерить кость не удается, но она обязательно должна уже присутствовать. Если ее нет, то исследования хромосомных патологий следует проводить дальше.
Несоответствие табличным размерам свидетельствует о том, что у плода имеется гипоплазия носовой кости. Но это не значит, что у будущего ребенка на 100% болезнь Дауна. Врач учитывает не только длину этой косточки, но и анализирует иные параметры, сопоставляя их.
Чтобы определить норму развития плода, нужно учитывать и индивидуальные особенности родителей будущего младенца:
- рост;
- образ жизни;
- особенности питания матери при беременности;
- национальность матери и национальность отца.
Кроме того изменения рассматривают в динамике, учитывая, что они на разных аппаратах могут различаться на 1-2 мм, а эта кость имеет очень незначительные размеры.
Окончательный результат можно получить, только сдав специфические анализы.
Исследование плода с помощью УЗИ дает вероятность заболевания на 50-80%, поэтому отчаиваться не следует.
Если женщина приняла решение рожать в любом случае, то дальнейшие обследования можно не проводить. Но если она колеблется – а это нельзя осуждать ни в коем случае, так как воспитание ребенка с подобной патологией можно приравнять к подвигу – то исследования необходимо продолжить.
Врачи сразу предупреждают будущих мамочек, что чем раньше проводится скрининг, тем выше вероятность выкидыша после процедуры.
Когда сдают анализы на сроке до 14 недель, выкидыши случаются в 3% случаев, во время относительного благополучия – с 17 по 22 неделю – в 0,5%. На 23 неделе риск прерывания беременности вновь повышается и составляет уже 1%.
Биопсия хориона – на анализ берут ворсинки хориона плаценты, не затрагивая плод. Срок исследования – 12-14 недель беременности.
На 13-18 неделе делают плацентоцентоз – во время него исследуются клетки созревшей плаценты.
Амниоцентоз проводится на 17-22 неделе. Околоплодные воды с хромосомным набором, аналогичным хромосомному набора плода, набираются для анализа тонкой иглой, которая вводится через материнский живот.
При кордоцентезе на исследование берут кровь пуповины.
Процедура осуществляется без наркоза, тонкая игла так же вводится через живот и стенку матки, как и при амниоцентозе, только берут на исследование иной биологический материал.
Все действия контролируются на экране аппарата УЗИ, это снижает риск причинить повреждению плоду.
После проведения специфических анализов женщине желательно провести в стационаре несколько дней для стабилизации состояния и купирования тонуса матки.
Многие будущие мамочки отказываются от подобных исследований, им кажется высокой цена – возможность выкидыша, если окажется, что ребенок нормально развивается. Но как уже было выше сказано, у УЗИ исследования низкая вероятность точного диагностирования.
Конкретные изменения выглядят следующим образом:
- 10 неделя — носовая кость должна быть видна при УЗИ-обследован;
- 12-13 неделя — 3 мм;
- на 14-15 неделе развития плода — 3,4 – 3,6 мм;
- 18-19 — 5 – 5,2 мм;
- 20-21 — 5,2 – 5, 7 мм;
- 22-23 — 5,8 – 6,1 мм;
- на 24-25 неделе развития плода — 6,5 – 6,9 мм;
- 26-27 — 7,2 – 7,6 мм;
- 28 -29 — 8,1 – 8,5 мм;
- на 30-31 неделе развития плода — 8,6 – 8,7 мм;
- 32-33 — 8,9 мм;
- на 34-35 неделе — 9 мм.
Погрешность измерений зависит от квалификации врача, который их проводит. Человеческий фактор при оценке результатов тоже следует учитывать.
Иногда носовая кость и иные параметры отличаются от нормы не из-за хромосомных аномалий, а из-за внешних факторов, тормозящих развитие плода.Коррекция развития плода.
В этом случае беременной женщине советуют:
- упорядочить питание
- перейти на рацион, продукты в котором содержат достаточно полезных веществ для развития плода;
- полностью отказаться от вредных привычек;
- заниматься лечебной физкультурой;
- принимать специальные препараты, которые назначил врач после оценки клинической картины – исследования развития плода и плаценты.
Довольно часто причиной гипотрофии плода являются инфекции.
Если женщина не задумывалась о своем состоянии до беременности, то лечится приходиться во время нее.
Серьезные хромосомные аномалии подобной корректировке не поддаются. Если выявлены они на достаточно поздних сроках, когда беременность прерывать опасно для жизни матери, врач должен быть осведомлен об особенностях развития плода.
Во многих случаях матери показано кесарево сечение, при котором ребенку придется оказывать необходимую помощь.
Источник:
Важность УЗИ носовой кости
Изучение плода в наше время шагнуло далеко вперед. Сегодня беременную женщину можно обследовать с самого начала беременности. При этом увидеть плод можно уже на 5 день задержки. Все это благодаря такому методу, как ультразвуковое исследование.
При помощи УЗИ можно выполнять скрининг беременных женщин, изучая состояние, как материнских органов, так и органов плода.
Выполняя ультразвуковую диагностику впервые после установления факта беременности и после постановки на учет, можно увидеть, развивается ли плод и есть ли у него грубые органические патологии, учитывая которые можно решить вопрос о необходимости искусственного прерывания беременности.
Почему именно УЗИ и вредно ли оно?
Причин почему используется именно ультразвук достаточно много. Первая и самая главная как для матери, так и для ребенка — безопасность.
Плод крайне подвержен всевозможным излучениям и действию вредных веществ, поэтому метод, с помощью которого будет проводиться диагностика, должен быть максимально безопасен.
УЗИ — это как раз один из тех методов, о безопасности которого не стоит волноваться.
Данный вид диагностики появился около полувека назад и быстро распространился во всех точках мира, в том числе и в СССР, где аппараты УЗИ изготовляло само государство.
За весь срок применения ультразвукового исследования не было ни одного случая, когда врожденная патология была вызвана именно УЗИ.
Об этом же говорят и клинические испытания, в результате которых частота современных аппаратов подобрана оптимально.
Ярким примером безвредности ультразвукового исследования является семейная пара врачей, которые весь срок беременности по утрам выполняли УЗИ, дабы “поздороваться” со своим будущим ребенком. Девочка, которая у них родилась, не имела абсолютно никаких отклонений ни в физическом, ни в психическом развитии.
Кроме людей, ультразвук применяют и животные. Например, дельфины, чтобы общаться или летучие мыши, чтобы охотиться и ориентироваться в пространстве. Еще один яркий пример — дятел. Благодаря ультразвуку он обнаруживает различных жучков в толще дерева.
Теперь, когда вопрос о безопасности разъяснен необходимо ответить на еще один важный вопрос — точность и достоверность.
Ценность любого метода диагностики заключается, прежде всего, в точности, ведь метод может быть насколько угодно безопасен, но если его ценность стремится к нулю, то и проводить его никто не станет. Но с УЗИ в данном плане все в полном порядке.
Тем более, когда кроме обычного УЗИ можно применять допплерографию, которая поможет полноценно изучить состояние кровотока плода и матери.
Еще один важный метод: 3D и 4D ультразвуковое исследование. Оно позволяет более точно разобраться с некоторыми патологиями, особенно генетическими, ведь трехмерное изображение куда точнее обычного 2D УЗИ.
Доступность и цена также на стороне ультразвука. Аппараты УЗИ есть практически везде и это не учитывая того факта, что имеются и компактные, переносные модели, благодаря чему ультразвуковую диагностику можно выполнить дома при невозможности беременной по каким-либо причинам попасть в больницу. Но стоит понимать, что точность тут будет гораздо ниже.
Цены на УЗИ достаточно невысоки и доступны практически каждому. Однако, если женщина не может себе позволить платное УЗИ, она может получить направление у акушер-гинеколога. Более детально об этом стоит уточнить у своего врача.
Когда выполняется ультразвуковая диагностика плода?
Если у плода отсутствуют патологии, то необходимо как минимум 3 скрининговых исследования. УЗИ носовой кости можно выполнить при первом — на 10-14 неделе. Кроме этого обнаруживаются и грубые нарушения развития организма.
Второе диагностическое ультразвуковое исследование выполняется на 20-24 неделе. Спектр диагностируемых патологий тут гораздо выше и могут быть обнаружены те пороки и нарушения, которые не были установлены при первом.
Но стоит понимать, что если было пропущено первое УЗИ, то и некоторые заболевания могут быть упущены.
Третье выполняется на 32-34 неделе и носит заключительный характер. Врачи изучают положение плода и предполагают тактику ведения родов, особенно это касается детей с аномалиями развития, в том числе и при предположении на хромосомные заболевания.
Не обошлась и без проблем. Когда на УЗИ обнаруживается патология, то диагноз редко ставится в туже секунду. Прежде всего, стоит понимать, что обследование беременной выполняется комплексно, а не только при помощи ультразвука. Также, при первичном обнаружении какого-либо отклонения нередко назначается повторное УЗИ.
Одной из наиболее часто встречающихся патологий является ошибка при определении пола. Но это чаще всего происходит при первых ультразвуковых исследованиях.
Что же касается ошибок при диагностике методом ультразвука в целом, то тут очень многое зависит от уровня специалиста и его опыта, ведь при УЗИ достаточно многое зависит от врача-диагноста. Очень хорошо, когда врач не только опытен, но и является специалистом в акушерстве и гинекологии.
О носовой кости плода
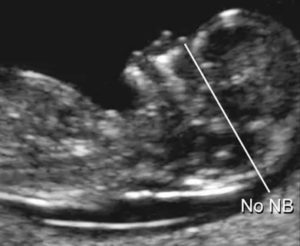
Носовая кость плода это очень важный диагностический критерий. Он позволяет заранее выявить множество хромосомных болезней. Яркими примерами являются синдром Дауна, болезнь Патау, Эдвардса и др. Впервые исследование, направленное на изучение носовой кости проводится во время первого скрининга — на 10-11 неделе.
Основных патологических состояния два — отсутствие и недоразвитие носовой кости. Первый вариант называется аплазия, а второй гипоплазия. Если у плода наблюдается гипоплазия, то этот факт не совсем явно указывает на фактор наличия хромосомной патологии, но, если она отсутствует, то тут уже не обойтись без серьезных диагностических мероприятий.
Естественно развитие носа, и, конечно же, носовой кости, подвержено закономерностям. Таким образом, можно выделить следующие приблизительные параметры нормы:
- при первом исследовании в 11-12 недель норма 3мм;
- в 20 недель размеры составляют от 5,7 до 8,3 мм;
- к 35 неделе не менее 9мм.
Отклонение от этих данных позволяет заподозрить наличие хромосомной патологии, но никак ее не подтверждают. Точность определения носа зависит сразу от совокупности нескольких факторов: квалифицированности и опыта врача, современности аппарата ультразвуковой диагностики.
Иногда, когда невозможно определить кость носа врачи обращаются к такому параметру, как толщина воротниковой зоны. При ее утолщении также значительно увеличивается риск наличия у ребенка синдрома Дауна и других серьезных нарушений.
Существуют и более объемные таблицы охватывающие большее количество параметров. Они позволяют гораздо точнее рассмотреть риски развития патологии.
Часто пары приходят к такому решению, что все же лучше прервать беременность, так как ребенок вероятнее всего родится с врожденными патологиями, из-за которых будет сложна не только его жизнь и социальная адаптация, но он и вовсе может не дожить до возраста одного месяца. Связано это со множеством патологий различных систем организма, таких как сердечно-сосудистая, дыхательная, нервная и т.д., которые сопровождают практически все хромосомные патологии.
Источник: https://uzi-tolyatti.ru/pokazaniya/nosovaya-kost-ploda-na-uzi.html
Норма и патология на УЗИ головы плода при беременности в 1, 2 и 3 скрининг
УЗИ для беременных является скрининговым методом обследования. Медицинский термин « ультразвуковой скрининг» — это осмотр абсолютно всех беременных женщин в установленные сроки с целью выявления внутриутробных пороков развития плода.
Скрининговое исследование проводится трехкратно в течение беременности:
- I скрининг – в 11-14 недель;
- II скрининг – в 18-22 недели;
- III скрининг – в 32-34 недели.
Узи головы плода на 1 скрининге
Будущей маме в конце I триместра назначают первый скрининг УЗИ для того, чтобы внутриутробно исключить такие грубые пороки развития головы плода, как патологию головного мозга, костей черепа и лицевого скелета.
Врач оценивает следующие структуры плода:
- контуры костей свода черепа на их целостность;
- структуры головного мозга, которые в норме выглядят в виде «бабочки»;
- проводит измерение длины носовой кости плода (в 11 недель указывают ее наличие или отсутствие, а в 12-14 недель – норма от 2 до 4 мм);
- бипариетальный размер (БПР) головы – измеряется между наиболее выступающими точками теменных костей плода. Среднее нормативное значение БПР в сроке 11-14 недель от 17 до 27 мм. Эти показатели врач посмотрит в специальной таблице.
Если с Вашим плодом все в порядке, в протокол УЗИ врач запишет следующее:
- кости свода черепа – целостность сохранена;
- БПР -21 мм;
- сосудистые сплетения симметричны, в форме «бабочки»;
- длина носовой кости – 3 мм.
Какая встречается патология головы во время проведения первого УЗИ-скрининга?
Особое внимание уделяется оценке длины носовой кости плода. Это информативный критерий ранней диагностики синдрома Дауна.
Осмотр костей черепа уже в конце I триместра дает возможность выявления таких тяжелых отклонений развития, как:
- акрания;
- экзэнцефалия;
- анэнцефалия;
- черепно-мозговая грыжа.
Анэнцефалия — наиболее частый порок ЦНС, при котором полностью отсутствует ткань мозга и кости черепа.
Экзэнцефалия — кости черепа также отсутствуют, но имеется фрагмент мозговой ткани.
Акрания — порок развития, при котором мозг плода не окружен костями черепа.
Важно знать! При этих трех пороках наступает гибель ребенка. Поэтому при их обнаружении в любом сроке беременности предлагается ее прерывание по медицинским показаниям. В дальнейшем женщине необходима консультация генетика.
Черепно-мозговая грыжа — это выпячивание мозговых оболочек и мозговой ткани через дефект костей черепа. В таком случае требуется консультация нейрохирурга, чтобы выяснить, возможно ли исправить этот дефект при помощи операции после рождения ребенка.
Расшифровка УЗИ головы плода на 2 скрининге
Во время второго скрининга также пристальное внимание уделяется головному мозгу и лицевому скелету. Выявление патологии развития плода позволяет предупредить будущих родителей о возможных последствиях и получить информацию о долгосрочном прогнозе.
Важными показателями при осмотре являются бипариетальный размер (БПР), лобно-затылочный (ЛЗР) и окружность головки плода. Все эти важные измерения проводятся в строго поперечном сечении на уровне определенных анатомических структур.
Врач оценивает форму головы плода по цефалическому индексу (соотношение БПР/ ЛЗР). Вариантом нормы считаются:
- долихоцефалическая форма (овальная или продолговатая);
- брахицефалическая форма (когда череп имеет округлую форму).
Важно! Если у плода обнаружена лимонообразная или клубничкообразная форма головы, это плохо. Необходимо исключать генетические заболевания и сочетанные пороки развития.
Уменьшение этих показателей (маленькая голова у плода) – неблагоприятный признак, при котором нужно исключать микроцефалию (заболевание, для которого характерно уменьшение массы мозга и умственная отсталость).
Но не всегда маленькая окружность головы говорит о патологии.
Так, например, если все остальные размеры (окружность животика, длина бедра) также меньше нормы, это будет свидетельствовать о внутриутробной задержке развития плода, а не о пороке развития.
При увеличении БПР и окружности головки (большая голова плода) могут говорить о водянке головного мозга, о наличии мозговой грыжи. Если же при фетометрии (измерение плода) все остальные показатели тоже выше нормы, то увеличение БПР говорит о крупных размерах плода.
Ко времени второго скринига уже сформировались все анатомические структуры мозга и они хорошо визуализируются. Большое значение имеет измерение боковых желудочков мозга. В норме их размеры не должны превышать 10 мм (в среднем – 6 мм).
Обратите внимание! Если боковые желудочки головного мозга плода на УЗИ расширены от 10 до 15 мм, но при этом размеры головки не увеличены, такое состояние называется вентрикуломегалия.
К расширению боковых желудочков и вентрикуломегалии могут привести хромосомные аномалии, инфекционные заболевания мамы во время беременности, внутриутробная гипоксия плода.
Вентрикуломегалия может быть:
- симметричной (когда расширены боковые желудочки обоих полушарий мозга);
- асимметричной (расширение одного из желудочков или его рога, например, левосторонняя вентрикуломегалия);
- может существовать изолированно от пороков развития;
- или сочетаться с другими пороками.
При легкой и средней степени необходимо тщательное динамическое наблюдение за размерами желудочков мозга. В тяжелых случаях эта патология может перейти в водянку головного мозга плода (или гидроцефалию). Чем раньше и быстрее произойдет переход из вентрикуломегалии в гидроцефалию, тем хуже прогноз.
Очень трудно бывает ответить на вопрос родителей, насколько будут выражены при таком отклонении неврологические проявления у их будущего малыша и каким будет его психомоторное развитие. И если будет стоять вопрос о прерывании беременности после обнаружения данной патологии, следует последовать рекомендациям врачей.
Гидроцефалия — еще одна патология головного мозга, которая выявляется на УЗИ.
Это состояние, когда наблюдается увеличение размеров желудочков головного мозга более 15 мм за счет скопления жидкости (ликвора) в их полостях с одновременным повышением внутричерепного давления и приводящее к сдавлению или атрофии головного мозга. Как правило, для этой патологии характерно увеличение размеров головки плода.
Следует сказать, что наиболее неблагоприятным будет прогноз при сочетании вентрикуломегалии/гидроцефалии с другими пороками развития, хромосомными аномалиями, а также при изолированной гидроцефалии.
На втором скрининге особое значение отводится оценке анатомии мозжечка (он состоит из двух полушарий, которые соединены между собой, так называемым червем мозжечка). Мозжечок – в переводе означает «малый мозг», отвечает за координацию движений.
Гипоплазия (недоразвитие) червя мозжечка может привести к плачевным последствиям:
- утрачивается способность держать равновесие;
- отсутствует согласованность мышц;
- теряется плавность в движениях;
- появляются проблемы с походкой (она становится пошатывающейся, как у пьяного);
- появляется дрожь в конечностях и головке ребенка, замедленная речь.
Очень важным для выявления этой патологии является измерение межполушарного размера мозжечка.
Делая «срез» через мозжечок врач оценивает размеры мозжечка, определяет червя мозжечка. В норме межполушарный размер мозжечка (МРМ) во 2 триместре равен сроку беременности.
Размер мозжечка плода по неделям беременности: таблица
| Срок беременности, нед | 95% | 50% | 5% |
| 14 | 1,4 | 1,2 | 1 |
| 15 | 1,5 | 1,3 | 1,1 |
| 16 | 1,6 | 1,4 | 1,2 |
| 17 | 1,8 | 1,6 | 1,4 |
| 18 | 1,9 | 1,7 | 1,5 |
| 19 | 2 | 1,8 | 1,6 |
| 20 | 2,2 | 2 | 1,8 |
| 21 | 2,3 | 2,1 | 1,9 |
| 22 | 2,6 | 2,3 | 2 |
| 23 | 2,7 | 2,4 | 2,1 |
| 24 | 2,9 | 2,6 | 2,3 |
| 25 | 3 | 2,7 | 2,4 |
| 26 | 3,2 | 2,9 | 2,6 |
| 27 | 3,3 | 3 | 2,7 |
| 28 | 3,5 | 3,2 | 2,9 |
| 29 | 3,6 | 3,3 | 3 |
| 30 | 3,8 | 3,5 | 3,2 |
| 31 | 3,9 | 3,6 | 3,3 |
| 32 | 4,1 | 3,8 | 3,5 |
| 33 | 4,3 | 4 | 3,7 |
| 34 | 4,5 | 4,2 | 3,9 |
| 35 | 4,7 | 4,4 | 4,1 |
| 36 | 4,9 | 4,6 | 4,3 |
| 37 | 5,2 | 4,8 | 4,4 |
| 38 | 5,4 | 5 | 4,6 |
| 39 | 5,6 | 5,2 | 4,8 |
| 40 | 5,9 | 5,5 | 5,1 |
Тщательному изучению подлежат:
- отражение УЗ – сигнала от срединной межполушарной щели (М-эхо);
- полость прозрачной перегородки;
- зрительные бугры;
- форму рогов боковых желудочков;
- мозолистое тело.
На втором скрининге могут быть выявлены аномалии такой структуры мозга, как мозолистое тело. Оно представляет собой сплетение нервных волокон, соединяющих правое и левое полушарие.
Если на срединном срезе головного мозга мозолистое тело четко не визуализируется, то можно думать о дисплазии, гипоплазии или агенезии мозолистого тела. Причиной данного отклонения могут быть наследственные, инфекционные факторы и хромосомные заболевания.
Все полученные цифровые показатели врач сравнивает со средне — статистическими нормами, указанными в специальных таблицах.
Исследование лицевого скелета во II триместре
Лицо плода – еще один важный предмет изучения в ходе ультразвукового скрининга.
При изучении на УЗИ лица плода и носогубного треугольника можно рассмотреть губы, нос, глазницы и даже зрачки. При определенных навыках врач увидит движения губами, включая высовывание языка, жевательные движения, открывание рта.
Можно диагностировать такие пороки, как расщелину губы и твердого неба:
- Расщелина с обеих сторон верхней губы в народе называется «заячьей губой».
- Расщепление тканей твердого и мягкого нёба, при котором имеется сообщение между ротовой и носовой полостью называют «волчьей пастью».
Нетрудно представить замешательство будущей мамы, когда ей сообщают, о таких проделках природы. Конечно, патология сложная и неприятная. Но современная медицина в состоянии провести хирургическую коррекцию и помочь таким малышам.
Для чего нужно УЗИ головы на 3 скрининге?
Цель третьего скрининга – подтвердить или опровергнуть выявленные отклонения и пороки развития, заподозренные при проведении II скрининга.
В обязательном порядке проводится обследование все тех же структур головного мозга и лицевого скелета.
Целью УЗИ- скрининга головы плода является тщательная изучение структур мозга и строения лица с целью выявления отклонений .
Если диагностированный порок развития является несовместимым с жизнью, то такую беременность врачи акушеры-гинекологи рекомендуют прерывать.
Если же прогноз будет благоприятным, то родители смогут получить консультацию специалистов по хирургической коррекции порока и своевременно начать лечение после рождения малыша.
Оксана Иванченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/uzi-golovy-ploda
Какие патологии плода может выявить УЗИ
УЗ-диагностику беременным женщинам проводят трижды. Но если возникает необходимость, врач может назначить дополнительное исследование для подтверждения или исключения диагноза.
На каждом из плановых УЗИ доктор смотрит как выглядит плод. Соответствует ли голова, ноги, руки, живот, нос тому этапу развития, на котором находится малыш. На более поздних сроках врач выявляет какие органы развиты правильно: сердце, желудок, печень и пр.
Узи до 12 недель
УЗИ беременности на ранненем сроке
Иногда делают Узи до 12 недель. Показано это в следующих случаях:
- Отягощенный акушерский и гинекологический анамнез. То есть, если в прошлом были случаи выкидышей, невынашивания беременности, подозрение на «замершую» беременность и пр.
- Осложнения в ходе текущей беременности (кровотечения, острая боль в животе)
- Беременность, которая наступила после ЭКО
- Если в ходе предыдущей беременности были выявлены патологии плода (синдром Дауна или иные трисомии, гидроцефалия и пр.)
Также до 12 недель УЗИ могут делать женщинам с подозрением на гематому. Возникает гематома при воздействии вредных факторов на беременную матку (инфекции, гестоз). Гематома бывает:
- Ретрохориальной.
- Ретроплацентарной.
Различаются эти гематомы только моментом их образования. Если гематома образовалась еще без сформированной плаценты, то она называется ретрохориальной.
На ранних сроках беременности маленькая гематома, как правило, не вызывает болей в животе и выявляется на УЗИ. Но бывает, что и на ранних сроках гематома больших размеров, это опасно прерыванием беременности.
На поздних сроках гематома негативно влияет на плод – ведет к гипоксии, уменьшению плода в размерах. Раннее выявление и не большие размеры гематомы помогут излечится и родить здорового доношенного ребенка.
Лечение гематомы, в основном, требует помещения в стационар.
Что можно выявить в первом триместре?
Во время первого УЗИ можно определить риск развития синдрома Дауна и некоторых других хромосомных патологий. Самое главное, чтобы плод был определенного размера.
Измеряется КТР (копчиково-теменной размер), он должен быть не меньше 45 мм, но и не больше 84 мм.
Если плод будет слишком маленький или наоборот большой, то будет невозможно трактовать такой показатель как толщина воротникового пространства или зоны (ТВП).
На скрининге первого триместра можно выявить некоторые хромосомные заболевания плода
Толщина воротниковой зоны – это толщина всех тканей в области шеи. В норме этот показатель не превышает 2,7 мм, а среднее значение 1,6 мм. Если размер воротниковой зоны больше 3 мм, то вероятность наличия синдрома Дауна у плода очень большая.
Безусловно, один показатель не дает права выставить такой серьезный диагноз. Беременной женщине показано пройти еще ряд обследований, в том числе биохимическое исследование крови, амниоцентез. Важное значение в подтверждении наличия у плода болезни Дауна имеет возраст беременной.
Если женщина старше 35 лет, то риск рождения ребенка с синдромом Дауна заметно увеличивается.
При подозрении на синдром Дауна у плода проводят дополнительное измерение структур головного мозга (если толщина воротниковой зоны в норме, то эти измерения могут не производиться). Мозжечок при болезни Дауна уменьшен в размере, также как и лобная доля. Также, при данном синдроме УЗИ выявляет укорочение лобно-таламического расстояния.
Нос при синдроме Дауна уплощен и укорочен, также кость над носом имеет седловидную форму. Связано это с развитием костей носа. При данной патологии нос окостеневает с некоторым замедлением, в связи с этим на первых УЗИ сонолог может просто не увидеть нос. Конечно, при дальнейшем развитии нос появляется, но он уменьшается в размере и несколько деформируется.
В фетометрию на сроке 12 недель входит измерение размеров отдельных органов и частей тела. Размер головы (бипариетальный размер) равен 21 мм, длина бедра примерно 8 мм. Кроме того, оценивают окружность живота и головы, длину плеча.
Подозрение на пороки, которые нашли на УЗИ в 12 недель, не во всех случаях подтверждается при дальнейшем обследовании. Но если на этом сроке были подозрения на наличие синдрома Дауна, то при последующих УЗИ врач более детально и пристально будет изучать параметры плода.
Второе плановое УЗИ
Скрининг второго триместра беременности
Его проводят в сроке 20-22 недели беременности. К этому сроку структуры ребенка развиты и видны гораздо лучше. Уже можно оценить строение отдельных органов и выявить их патологию.
Сердце плода к этому сроку полностью сформировано, как и почки с лоханками. Наличие пороков сердца с одновременным расширением почечных лоханок должно натолкнуть на мысль о наличии синдрома Дауна.
В этом сроке опытный доктор заметит изменения носа, характерные для болезни Дауна. Нос расширен вместе с переносицей.
Жкт на узи
желудок малыша также более сформирован к этому сроку и обязательно должен иметь полость. иногда случается, что полость не визуализируется или наоборот наблюдается ее расширение. иногда это может быть только случайность – плод принял определенное положение, плохой уз-датчик, а иногда отсутствие или расширение полости в желудке может говорить о серьезных патологиях плода.
для начала специалисту нужно убедиться в том, что желудок есть. т.к. иногда возможно развитие такого порока, как диафрагмальная грыжа, при котором желудок перемещается из брюшной полости в грудную. если желудок на правильном месте, то нужно проследить его связь с пищеводом и кишкой.
при атрезии пищевода полость желудка не выявляют. если же возникает проблема в пилорическом отделе (отдел желудка перед тонкой кишкой), то полость может содержать гиперэхогенные включения и быть даже расширенной.
различного рода включения в желудке плода следует дифференцировать с опухолью. иногда плод внутриутробно может заглотить кровь, что на узи также будет заметно.
но подобные ситуации редко приводят к увеличению полости желудка, она все равно остается относительно маленькой.
стоит отметить, что нормальные размеры желудка достаточно вариабельны. вследствие этого заметить расширение полости, либо увеличение всего желудка определить проблематично. нужно оценить окружность живота и соотнести ее с другими параметрами.
тонкая кишка во втором триместре у плода также хорошо сформирована. она должна быть примерно одинакового диаметра и не содержать гиперэхогенных включений.
если на узи выявлены включения высокой плотности – это может быть признаком некоторых патологий, которые позже подтвердятся у новорожденного.
синдром мекониевого илеуса (гиперэхогенные включения в кишке) может быть признаком генетической патологии (муковисцидоз, синдром дауна, трисомия по 18 и 13 хромосоме).
исследование головного мозга
ультразвуковое исследование головного мозга плода
при втором скрининговом узи можно произвести оценку структур головного мозга уже более детально. к 22 неделям хорошо сформированы желудочки головного мозга. увеличение их размеров называется вентрикуломегалия.
многие специалисты изначально называют это гидроцефалией. но понятие гидроцефалия включает в себя еще и повышение внутричерепного давления и увеличенный размер головы. в норме при поперечном измерении боковых желудочков размер должен быть до 10 мм.
но в разных источниках размеры несколько варьируют.
гидроцефалию можно подозревать, если у плода выявлены генетические патологии (например, синдром дауна). также велика вероятность гидроцефалии у плода, если мать перенесла некоторые инфекции во время беременности. например, токсоплазмоз, вирус герпеса, краснухи вызывают множественные патологии плода, в том числе и гидроцефалию
если специалист выставил вентрикуломегалию на втором плановом узи, то в 30 недель можно говорить о гидроцефалии.
также на втором узи доктор может посмотреть лицо плода. в этом сроке оно полностью сформировано – нос и губы напоминают таковые у новорожденных. при наличии расщелины между носом и губой врач также ее разглядит. расщелины могут быть с одной стороны носа или с обеих. иногда такой порок сочетается с расщелиной верхнего неба. прочие патологии носа на узи в этом сроке не видны.
узи в 30 недель
На третьем плановом УЗИ возможно подтверждение или исключение ранее выставленных диагнозов. Так, например, можно проследить весь отел ЖКТ до прямой кишки. Иногда, содержимое толстой кишки содержит гиперэхогенные включения – это вариант нормы. Просвет тонкой кишки маленький по отношению к толстой кишке.
Голова не должна быть больше нормы, иначе это будет свидетельством гидроцефалии. Конечно, одного размера головы для постановки диагноза гидроцефалия недостаточно, еще должны быть увеличены желудочки. А если развилась наружная гидроцефалия, то увеличивается субарахноидальное пространство.
Диагностика гипоксии
При нормальном течении беременности УЗИ в 30 недель является последним перед родами. Третье УЗИ часто проводят с применением доплера. Это необходимо, чтобы провести оценку кровотока в плаценте и выявить гипоксию.
Кроме доплерометрии в выявлении гипоксии поможет общая картина на УЗИ – плод маленький и активно шевелится. Анализ КТГ также важен для диагностики гипоксии. При кислородном голодании сердце ребенка бьется слишком медленно (в движении до 130 ударов, в покое до 110).
При гипоксии ребенок пытается найти себе место и шевелится слишком интенсивно, что может привести к обвитию пуповиной.
Чем опасно обвитие пуповиной?
Достаточно часто на этом УЗИ врач обнаруживает обвитие пуповиной вокруг головы, а точнее шеи плода. В некоторых случаях к моменту родов малыш шевелится и еще несколько раз поворачивается внутриутробно и «распутывается».
Если пережатие пуповины отсутствует, и на ней нет узлов, то само обвитие не доставляет плоду дискомфорта, он развивается и растет хорошо.
И если в родах не возникло проблем (врач вовремя освободил голову от пуповины), то обвитие также не повод для беспокойства.
Волноваться стоит только если возникло тугое обвитие пуповиной. В этом случае нарушается кровоток между мамой и ребенком. Тугое обвитие пуповиной может быть изолированным, а может сочетаться с еще одним обвитием (одно вокруг шеи, второе вокруг головы, живота или иной части тела). При этом сама пуповина укорачивается и ограничивает подвижность плода.
Бывают случаи многократного обвития пуповиной вокруг шеи ребенка. Такой вариант не очень благоприятный, но если не вызывает гипоксии, то может завершиться рождением здорового малыша.
Самый же неблагоприятный исход при обвитии пуповиной и вызванной этим гипоксии – это ДЦП и прочие неврологические нарушения новорожденного.
Причины ДЦП
- Гипоксия до или во время родов.
- Вес недоношенного ребенка меньше 2000 г.
- Внутриутробные инфекции и прочие тератогены (лекарства).
Семейная пара планирует беременность
Предотвратить развитие ДЦП можно только профилактически – планирование беременности, отказ от приема вредных лекарств, отсутствие стрессовых ситуаций. В новых научных исследованиях все больше выявляют генетическую предрасположенность к ДЦП.
Следует отметить, что такой диагноз, как ДЦП выставляют только после 1 года. А до этого малыш живет с энцефалопатией новорожденного. ДЦП ставят после года, т.к. для этого диагноза нужны некоторые клинические проявления, которые нужно отследить в течение первых 12 месяцев жизни.
Для подтверждения ДЦП проводят еще ряд обследований: ЭЭГ, КТ головы и др. Родители ребенка должны внимательно следить за развитием малыша, чтобы увидеть признаки развития ДЦП или его отсутствия. Сколько времени после родов пройдет, чтобы развилась клиника доподлинно не известно.
Большинство патологий плода диагностируются на УЗИ. Именно поэтому УЗ-диагностика включена в скрининг.
Источник: https://diagnostinfo.ru/uzi/akusherstvo/patologii-ploda-pri-beremennosti.html






