Можно быть донором с гипотиреозом

- /
- Информационный раздел /
- Информационные материалы /
- Ограничения и рекомендации для донора
Донорам не рекомендуется: Вечером накануне сдачи крови есть жирное, жареное, острое, копчёное, молочные продукты, масло, яйца. Употреблять алкоголь менее чем за двое суток (48 часов) до процедуры. Принимать анальгетики и аспирин, а также содержащие их лекарства (эти вещества ухудшают свёртываемость крови), менее чем за трое суток (72 часа) до процедуры.
Курить менее чем за час до процедуры. Сдавать кровь натощак. Утром, в день сдачи крови, рекомендуется съесть нежирный углеводный завтрак (сваренная на воде каша, сухое печенье) и выпить большое количество жидкости (сладкий чай). Сдавать кровь при плохом самочувствии (недомогании): ознобе, головокружении, головной боли, слабости.
Нельзя сдавать кровь после бессонной ночи. Женщинам нельзя сдавать цельную кровь во время менструации, до её наступления за 7 дней и в течение недели после.
А также во время беременности и в период лактации (при лактации гормональный фон ещё не пришёл в норму, и организму требуется время для восстановления после родов и кормления грудью, обычно 1,5-2 года). Донор должен весить не менее 55 кг.
При явке на кроводачу донор обязательно при себе должен иметь паспорт.
После процедуры сдачи крови рекомендуется воздерживаться от тяжёлых физических и спортивных нагрузок, подъёма тяжестей.
В течение двух суток после процедуры сдачи крови рекомендуется полноценно и регулярно питаться и выпивать не менее двух литров жидкости в день: соки, воду, некрепкий чай (не рекомендуется алкоголь).
Для восстановления после кроводачи донору рекомендуются следующие продукты: шоколад, кофе, гематоген.
По действующим правилам сдавать цельную кровь можно не чаще 1 раза в 60 дней. Мужчины могут сдавать цельную кровь не чаще 5 раз в год, женщины не чаще 4 раз в год. После сдачи цельной крови сдавать плазму можно через 30 дней. Повторная сдача плазмы или компонентов крови разрешается через 14 дней.
ПРОТИВОПОКАЗАНИЯ К ДОНОРСТВУ КРОВИ И ЕЕ КОМПОНЕНТОВНе все желающие сдать кровь могут быть донорами, поэтому все, приходящие на станцию переливания крови, проходят медицинское обследование.
Это продиктовано заботой о здоровье донора и больного, которому будет перелита кровь.
Противопоказания к донорству могут быть абсолютные, когда человек ни при каких условиях не может быть донором, и относительные, когда человек через какое-то время может стать донором.
ПЕРЕЧЕНЬпостоянных медицинских противопоказаний к донорству крови и ее компонентов: 1.1 СПИД, носительство ВИЧ-инфекции. 1.2 Сифилис (врожденный и приобретенный). 1.3 Вирусные гепатиты, положительный результат исследования на вирус гепатита B, вирус гепатита C. 1.4 Туберкулез (все формы). 1.5 Бруцеллез. 1.6 Сыпной тиф. 1.7 Туляремия. 1.8 Лепра. 1.9 Паразитарные заболевания:
- эхинококкоз;
- токсоплазмоз;
- трипаносомоз;
- филяриатоз;
- ришта;
- лейшманиоз.
1.10 Злокачественные новообразования. 1.11 Болезни крови. 1.12 Органические заболевания центральной нервной системы. 1.13 Полное отсутствие слуха и речи. 1.14 Психические заболевания. 1.15 Наркомания, алкоголизм. 1.16 Заболевания сердечно-сосудистой системы:
- артериальная гипертензия II, III степени, риск больше 2;
- ишемическая болезнь сердца;
- облитерирующий эндартериит;
- неспецифический аортоартериит;
- рецидивирующий тромбофлебит;
- варикозная болезнь III степени;
- заболевания мышцы и клапанов сердца, в том числе и пролапсы клапанов сердца;
- нарушения ритма и проводимости различной этиологии.
ПОДРОБНОСТИ: Где можно померить давление
1.17 Заболевания органов дыхания:
- бронхиальная астма;
- бронхоэктатическая болезнь;
- эмфизема легких;
- диффузный пневмосклероз в стадии декомпенсации;
- саркоидоз.
1.18 Заболевания органов пищеварения:
- язвенная болезнь желудка и двенадцатиперстной кишки;
- хронический панкреатит.
1.19 Заболевания печени и желчных путей:
- хронические гепатиты, в том числе токсической природы и неясной этиологии;
- цирроз печени;
- калькулезный холецистит с повторяющимися приступами.
1.20 Заболевания почек и мочевыводящих путей:
- хронические поражения почек (пиелонефрит, гломерулонефрит);
- мочекаменная болезнь.
1.21 Диффузные заболевания соединительной ткани. 1.22 Лучевая болезнь. 1.23 Заболевания эндокринной системы:
- сахарный диабет;
- заболевания щитовидной железы с нарушением функций (гипо- и гипертиреоз, аутоиммунный тиреоидит);
- ожирение III степени.
1.24 Заболевания ЛОР-органов:
- озена;
- прочие острые и хронические тяжелые гнойно-воспалительные заболевания.
1.25 Заболевания глаз:
- хронический увеит (ирит, иридоциклит, хориоретинит);
- высокая миопия (6 диоптрий и более);
- трахома.
1.26 Заболевания кожи:
- распространенные заболевания воспалительного и инфекционного характера (пиодермия, фурункулез, сикоз);
- псориаз, эритродермия, экземы, красная волчанка, пузырчатые дерматозы;
- грибковые поражения кожи (микроспория, трихофития, фавус, эпидермофития) и внутренних органов (глубокие микозы).
1.27 Остеомиелит острый и хронический. 1.28 Оперативные вмешательства по поводу удаления органа (желудок, почка, селезенка, яичники, щитовидная железа и другое) и трансплантации органов и тканей.
Использованные источники: mogcp.by
Противопоказания для сдачи крови — кому можно, а кому нельзя стать донором
- Лучшие сверху
- Первые сверху
- Актуальные сверху
Хотела стать донором, но мне сказали, что заболевания щитовидной железы являются к этому абсолютным противопоказанием. Я принимаю тироксин после лечения ДТЗ радиоактивным йодом (уже больше года прошло). Мне сказали, что “в крови находится растворенный препарат”, поэтому моя кровь не годится.
Ведь левотироксин является абсолютным аналогом человеческого гормона, разве его наличие в крови чему-то мешает?
Или, например, если человек не знает, что у него тиреотоксикоз или гипотиреоз, и при этом сдает кровь, нарушения гормонального фона ведь вряд ли будет проверяться?
С точки зрения экстренного восполения крови при условии отсуствия других доноров Вы вполне способны быть донором.
С точки зрения изучения роли тиростимулирующих антител в развитии болезни Грейвса- Базедова ( диффузного токсического зоба ) Вы можете быть носителем этих антител, и производя переливание Вашей крови многократно различным людям, мы можем получить ответ на вопрос о том, может ли такое переливание стать для них провоцирующим фактором в развитии ДТЗ.
С точки зрения изучения особеностей личности в развитии ДТЗ, можно, читая Ваше письмо, лишний раз убедиться в том. что ДТЗ чаще всего заболевают хорошие, совестливые люди, которые все время стремятся сделать что-то хорошее.
Галина Афанасьевна, спасибо за добрые слова )
Антитела у меня в норме, меня о них даже не спрашивали. Меня интересует именно правомерность того, что мне сказали про тироксин и его наличие в крови. С биологической точки зрения чем отличается тироксин щитовидной желзы от тироксина из аптеки?
ПОДРОБНОСТИ: Есть у эритроцитов ядро
и еще: значит, что не зависимо от уровня гормонов в крови я не смогу сдавать кровь пока принимаю тироксин?
В рутинной практике исследуют классические антитела — к ТРО, к ТГ, ДТЗ же вызывается НЕКЛАССИЧЕСКИМИ антителами — антителами к рецептору ТТГ ( АТрТТГ ), определять которые в РУТИННОЙ практике НЕ имеет смысла,да и методически непростонедешево. Условно говоря, если их обнаруживают, это значит, что они есть, если их не обрнаруживают, это значит, что они могут быть.
Т.е с научной точки зрения и с медицинской точки зрения проблема отнюдь не в тироксин .
Тироксин из аптеки НИЧЕМ не отличается от тироксина из щитовидной железы, но Вы же не тироксин собираетесь пеерливать ? Вы же не проблему гипотироза у пациента своей кровью решать собираетесь ?
У Вашего потенциального реципиента есть своя. работающая железа, и не ее проблемы решает переливание крови..Доноры НЕ обследуются на содержание гормонов.Не думаю, чтобы на станциях переливания крови вникали в проблемы развития ДТЗ или имели представление о структуре тироксина.
Здравствуйте! Извините. что встеваю. Очень хочу у Вас спросить по поводу вашего лечения ДТЗ радиойодом.
Скажите где вы лечились (дело в том, что я тоже недавно лечилась по поводу ДТЗ I-131), большой ли был у вас объем ЩЖ до лечения, как все проходило после лечения, какую дозу радиойода вы получили и как быстро появились улучшения? Еще раз извините за такое кол-во вопросов, просто очень волнуюсь, поможет ли мне. Прошло 1,5 месяца, а у меня нет никаких улучшений.
P.S. Еще ни разу не приходилось общаться с человеком, который год назад пролечил радиойодом ДТЗ.
у 8 из них (все женщины) гипотиреоз наступил в течение 6 месяцев после аблации. С мужчинами сложнее — из четырех человек двое вынуждены были пройти РЙТ повторно. К сожалению, в отличие от нас, американские пациенты не интересуются информацией об объемах своей ЩЗ и дозировках полученного йода — в силу этого сделать какие-либо выводы о корреляции объема/дозировки не представляется возможным.
Донорская кровь – продукт весьма востребованный. Переливания крови или ее компонентов требуются большинству пациентов с травмами, ожогами, во время восстановления после операции, особенно пересадку органов и кесарево сечение. Кроме того, есть ряд заболеваний, при которых необходимо переливание крови, плазмы или определенных клеток крови.
Ситуация осложняется рядом факторов:
- В России катастрофически не хватает доноров. При норме ВОЗ в 40 доноров на каждую тысячу населения, в России этот показатель составляет всего 14 человек.
- При первой сдаче кровь находится на карантине несколько месяцев. Только в том случае, если при повторном анализе в ней не обнаружат ВИЧ и другие опасные инфекции, донорскую кровь можно будет переливать пациентам. По этой причине всплеск донорства после масштабных аварий ситуацию кардинально не меняет.
- Не всегда в наличии есть кровь нужной группы. Например, четвертую отрицательную найти весьма проблематично: в мире проживает всего 13% людей с IV группой, из них люди с отрицательным резусом составляют от силы пару процентов.
ПОДРОБНОСТИ: Анемия смертельна ли
В чистом виде ее переливают довольно редко. В основном пациентам требуются отдельные компоненты и препараты на основе человеческой крови. Поэтому после забора ее разделяют на компоненты.
Кто такие доноры?
Это люди, которые добровольно жертвуют свою кровь кровь или ее компоненты для переливания другим людям.
Существует также понятие аутодонорства – компоненты отбираются у самого человека перед курсом лечения или плановой операцией. После вмешательства организм ослаблен, чужие клетки – большой стресс для него.
Поэтому доктора настаивают на переливании собственного донорского материала пациента в тех случаях, это возможно.
Доноры бывают разовыми и постоянными. Первые сдают кровь однократно – помощь необходима родственнику, знакомому или в качестве помощи пострадавшим в масштабной аварии. Постоянное донорство предполагает несколько сдач в год.
В среднем в организме человека находится от 4,5 до 5,5 литров крови. Ее объем увеличивается и уменьшается при колебании массы тела. За одну процедуру можно взять не более 12%. Обычно порция составляет 450 мл.
Преимущества донорства:
- Регулярные бесплатные обследования – донорам они проводятся в обязательном порядке;
- Социальные привилегии и льготы;
- Возможность получить внеочередную медицинскую помощь;
- Польза для здоровья. Кровь регулярно обновляется, при этом организм сжигает калории, сосуды поддерживаются в тонусе;
- Возможность помочь другим людям и спасти чью-то жизнь.
Но в жизни донора есть и ограничения: им необходимо вести здоровый образ жизни, отказаться от вредных привычек, правильно и полноценно питаться, заниматься спортом, тщательно следить за здоровьем, не принимать медикаменты без надобности.
Обычно для сдачи на донорство допускаются люди старше 18 лет. В России присутствует возрастной ценз плюс требование, чтобы человек был гражданином страны. В других странах разрешено сдавать кровь и компоненты с 16-17 лет.
Требования к донору:
- Возраст более 18 лет;
- Наличие паспорта гражданина России;
- Минимальный вес – 50 кг;
- Отсутствие заболеваний крови, перенесенных опасных инфекций, онкологии;
- Отсутствие необходимости постоянного приема медпрепаратов;
- Женщине необходимо пройти обследование гинеколога, чтобы исключить беременность и наличие инфекций. В дальнейшем женщине-донору нужно регулярно проходить профилактические осмотры;
- Общий уровень здоровья.
При первой сдаче проводится комплексный анализ. Контрольный забор производится через 6 месяцев. Если оба раза показатели в норме, человек пригоден для донорства.
Женщины могут сдавать кровь не более 4 раз в год, мужчины – не более 5.
Источник: https://doktor-loginov.ru/krov/mozhno-byt-donorom-gipotireoze/
Пересадка щитовидной железы
Важнейшим органом внутренней секреции является щитовидная железа. Именно она вырабатывает те гормоны, без которых невозможно нормальное функционирование организма. Недостаток либо избыток этих веществ вызывает нарушение физиологических процессов. Результатом становятся серьезные проблемы со здоровьем, иногда даже ставящие под угрозу жизнь.
Пациента после операции пересадки щитовидной железы
При некоторых серьезных патологиях щитовидки единственным выходом оказывается ее удаление.
Прежде после такой операции человек на всю оставшуюся жизнь оставался зависимым от гормональных препаратов, искусственно вводимых в организм.
Но благодаря достижениям науки, сегодня стала возможной пересадка щитовидной железы. После такой операции пациент практически полностью возвращается к нормальной жизни.
Когда нужна трансплантация щитовидной железы
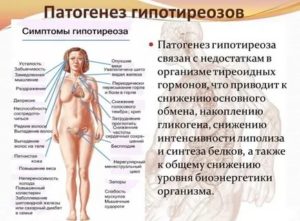
Щитовидка вырабатывает гормоны трийодтиронин и тироксин, регулирующие обмен белков и углеводов. Недостаточность функции щитовидной железы (гипотиреоз) вызывает замедление обмена веществ. Это выражается следующей симптоматикой:
- хронический упадок сил;
- падение работоспособности;
- ухудшение памяти;
- замедление умственной деятельности и речи;
- депрессивные состояния;
- склонность к простудам;
- нарушения перистальтики кишечника, проявляющиеся запрорами;
- избыточный вес при малом потреблении пищи;
- потеря аппетита;
- гипотремия, особенно заметная в области конечностей;
- сухость кожного покрова;
- хрупкость ногтевых пластинок;
- поредение волос;
- хрипота в голосе;
- нестабильность кровяного давления, вегетососудистая дистония;
- малокровие;
- нарушения сердечной деятельности.
У женщин при гипотиреозе появляются сбои менструального цикла, вплоть до прекращения месячных. Даже если им при данной патологии удается забеременеть, высока вероятность выкидыша.
Недостаточная функция щитовидной железы, в целом, проявляется полной потерей жизненных сил. При отсутствии лечебных мер это заболевание способно привести больного к летальному исходу.
Признаки гиперфункции щитовидной железы
Чрезмерная секреция щитовидки называется тиреотоксикозом. Эта патология характеризуется резким ускорением обмена веществ и проявляется такими симптомами, как
- расстройства сна;
- быстрая утомляемость;
- утрата способности к концентрации;
- повышенная возбудимость, вспыльчивость, истеричность;
- повышение частоты пульса;
- аритмия;
- гипертония;
- отдышка;
- продолжительная гипертермия;
- ощущение жара в теле;
- чрезмерная потливость;
- вибрация кистей рук и языка;
- отечность тканей, прилегающих к глазным орбитам;
- частые позывы к дефекации и мочеиспусканию;
- потеря веса при нормальном и даже увеличенном потреблении пищи;
- усиление аппетита;
- выпадение волос;
- ослабление сексуального желания;
- сбои в менструальных циклах.
Характерным признаком тиреотоксикоза является образование зоба – опухания на нее выше уровня ключиц. Такой симптом является сигналом к незамедлительному лечению заболевания, порой требующему хирургического вмешательства – частичного или даже полного удаления щитовидки.
Когда показано удаление щитовидной железы
При ряде патологий единственным выходом является полное или частичное удаление органа. Операции по удалению щитовидки назначают в следующих ситуациях:
- Онкологические заболевания со злокачественным течением, не излечиваемые такими консервативными способами, как облучение или химиотерапия.
- Доброкачественные опухоли, нарушающие работу самой щитовидной железы или близлежащих органов.
- Тяжелая форма токсического зоба.
Удаление щитовидки назначается врачом в тех случаях, когда ее консервативное лечение невозможно, и отказ от операции приведет к фатальным последствиям для организма пациента или даже к смерти.
Результатом удаления щитовидки становится необходимость постоянного приема гормонов, жизнь под наблюдением врача и специализированная диета. Так, требуется полный отказ от таких продуктов, как:
- жареные блюда;
- пища, содержащая специи;
- спиртные напитки.
Вместе с тем, в рационе должно быть большое количество овощей и фруктов, благотворно действующих на иммунную систему. Необходимо упорядоченное употребление йодсодержащей пищи (рыба и морепродукты), так как избытку йода откладываться теперь негде.
Вернуть человека к полноценной жизни, освободить его от гормональной зависимости, диет и регулярных посещений врача способна пересадка щитовидной железы.
Бригада хирургов проводит полную замену щитовидной железы
Как осуществляется трансплантация щитовидной железы
Трансплантация сегодня прочно вошла в медицинскую практику. Замена патологически измененного органа здоровым в ряде случаев является единственным способом спасти жизнь. В настоящее время возможна пересадка практически любых органов, в том числе и желез внутренней секреции.
Поиск способов лечения эндокринных заболеваний при помощи трансплантации желез внутренней секреции ведется еще с начала двадцатого века. Сегодня эта задача по прежнему актуальна. Ведь пересадка нового органа навсегда устраняет те тяжелые последствия, которые неизбежно возникают после удаления.
В настоящее время применяется два подхода к пересадке щитовидки:
- Полная замена щитовидной железы.
- Клеточная трансплантация.
Полная пересадка щитовидной железы
При данном методе лечения патологически измененная щитовидка заменяется здоровой железой от донора. Эта операция сложна, так как требует полного включения пересаживаемого органа в кровеносную систему пациента.
Кроме того, полная трансплантация неизбежно предполагает вживление в организм пациента чужеродной ткани, которая может быть впоследствии отторгнута иммунной системой. После такой операции требуется прием иммунодепрессантов, что может привести к негативным последствиям.
По этим причинам сегодня большее применение получила пересадка фрагментов щитовидной железы или ее функциональных клеток.
Что собой представляет клеточная трансплантация щитовидной железы
При этом способе пересадки в организм пациента вводятся клетки щитовидной железы, вырабатывающие необходимые гормоны. Данный подход имеет следующие преимущества:
- Простота операции – донорские клетки можно ввести даже путем инъекции.
- Минимальная опасность отторжения.
- Доступность донорского материала благодаря возможности создания клеточных банков и получения искусственных клеток.
Способы клеточной пересадки щитовидной железы
Различия в способах клеточной трансплантации определяются областью внедрения донорских клеток. Местами введения клеточного материала могут являться:
- печеночная паренхима;
- брюшина;
- воротная вена;
- прямая брюшная мышца;
- мышцы предплечья не доминирующей руки;
- почка;
- селезенка;
- область под глазным яблоком.
При мышечном способе трансплантации клеточный материал вводят под соединительнотканную оболочку мышц. В случае внедрения клеток в почки и селезенку их помещают под капсулу органа. Глазной способ пересадки осуществляется путем инъекции через нижнее веко.
Как показали недавние исследования, наиболее предпочтительным местом помещения донорских клеток являются просветы кровеносных сосудов. Благодаря специфике имеющихся там условий, внедренные туда донорские клетки сохраняют жизнеспособность длительное время без искусственного подавления иммунитета.
Трансплантация клеток, вырабатывающих гормоны, может применяться не только для компенсации удаленной щитовидки, но и при лечении гипотиреоза – когда собственная щитовидная железа пациента не справляется со своей работой.
Откуда берется материал для клеточной трансплантации
Основным источником клеток для пересадки является ткань человеческого плода, умершего своей смертью либо извлеченного из тела матери при аборте на 15-20 неделе внутриутробного развития.
Потому клеточная трансплантация часто встречает общественное осуждение, особенно со стороны религиозных организаций, и актуальной задачей является разработка эффективных способов искусственного культивирования клеток.
Клетки, подходящие для трансплантации, также получают из ткани щитовидной железы новорожденных или абортированных телят или поросят.
При пересадке клеток щитовидной железы важным является микробиологическое исследование донорского материала, так как наличие в нем возбудителей инфекционных заболеваний может привести к тяжелым последствиям.
Трансплантация донорского материала человеческого и животного происхождения недопустима в случае онкологических заболеваний, так как медикаментозное подавление иммунитета, требуемое для обеспечения жизнеспособности пересаженных клеток, может свести на нет все усилия по лечению опухоли.
Альтернативным способом получения ткани щитовидной железы является ее создание из клеток самого пациента. При таком подходе исчезает проблема получения донорского материала и отторжения чужеродных тканей.
Трансплантация щитовидной железы в России: революционные разработки ученых
Исследования в области полной или фрагментарной пересадки органов эндокринной системы являются актуальной научной проблемой и проводятся во всем мире, в том числе и в России. В 2015 году российскими учеными была проведена работа, которая, возможно станет началом новой эры в области трансплантации.
Группа ученых под руководством Владимира Миронова создала искусственную щитовидку с помощью 3D принтера. Исходным материалом для этого органного конструкта, отличающегося от натуральной железы отсутствием внешней оболочки, служили жировые клетки мыши. Клетки мышиной жировой ткани преобразовывались вначале в стволовые клетки, а затем в клетки щитовидки.
Исходная клеточная культура была нанесена на матрицу, скреплена особым гелем и помещена в специальный реактор, где происходило ее созревание в нужном направлении.
Полученный в итоге конструкт был вживлен под капсулу почки мыши, собственная щитовидка которой была разрушена действием радиоактивного изотопа йода.
Результатом эксперимента стало то, что искусственный орган хорошо прижился, и гормональный уровень животного повысился до нормы.
Операция по трансплантации щитовидной железы в России
Щитовидная железа – орган, имеющий сравнительно простое строение. Потому именно он был и выбран для эксперимента. Но в перспективе предполагается создание на принтере и более сложных органов, например, печени.
Пока еще рано говорить о внедрении данной технологии во врачебную практику. Как считают специалисты, должно пройти не менее пятнадцати лет, прежде чем таким способом будет создан первый искусственный человеческий орган.
Но исследования и эксперименты в этом направлении будут постоянно проводиться, так как использование для пересадки клеток самого пациента – единственный способ решить проблему трансплантации при злокачественных новообразованиях.
Источник: https://transplantaciya.com/peresadka-shhitovidnoj-zhelezy/
Противопоказания к донорству крови — кому не стоит быть донором
Донорская кровь – продукт весьма востребованный. Переливания крови или ее компонентов требуются большинству пациентов с травмами, ожогами, во время восстановления после операции, особенно пересадку органов и кесарево сечение.
Кроме того, есть ряд заболеваний, при которых необходимо переливание крови, плазмы или определенных клеток крови.
Ситуация осложняется рядом факторов:
- В России катастрофически не хватает доноров. При норме ВОЗ в 40 доноров на каждую тысячу населения, в России этот показатель составляет всего 14 человек.
- При первой сдаче кровь находится на карантине несколько месяцев. Только в том случае, если при повторном анализе в ней не обнаружат ВИЧ и другие опасные инфекции, донорскую кровь можно будет переливать пациентам. По этой причине всплеск донорства после масштабных аварий ситуацию кардинально не меняет.
- Не всегда в наличии есть кровь нужной группы. Например, четвертую отрицательную найти весьма проблематично: в мире проживает всего 13% людей с IV группой, из них люди с отрицательным резусом составляют от силы пару процентов.
Для чего используется донорская кровь?
В чистом виде ее переливают довольно редко. В основном пациентам требуются отдельные компоненты и препараты на основе человеческой крови. Поэтому после забора ее разделяют на компоненты.
| Компонент | Когда и как используется? |
| Цельная кровь | Востребована при большой кровопотере в результате травм или оперативный вмешательств |
| Плазма | Необходима пациентам с ожогами, ослабленным и людям со сниженным иммунитетом. Плазма содержит много питательных компонентов и антител, поэтому фактически может стать заменой иммунной системы для тех, кто длительное время принимал иммуносупрессоры, или у кого ослаблен иммунитет после серьезного лечения. |
| Эритроциты | Красные кровяные клетки. Необходимы пациентам с анемией, онкологическими заболеваниями крови и костного мозга. Эритроциты можно сдавать как отдельный компонент. Обычно для донации красных кровяных клеток выбирают доноров-мужчин с крепким телосложением. |
| Тромбоциты | Клетки, ответственные за свертываемость крови. Их переливают пациентам с гемофилией, а также прошедшим курс химиотерапии. |
| Гранулоциты | Разновидность лейкоцитов – белых кровяных клеток. Переливают пациентам с тяжелыми инфекциями и инфекционными осложнениями. Гранулоциты не хранятся долго: их можно перелить только в течение нескольких часов после донации. |
Кто может стать донором и с какого возраста можно сдавать кровь?
Обычно для сдачи на донорство допускаются люди старше 18 лет. В России присутствует возрастной ценз плюс требование, чтобы человек был гражданином страны. В других странах разрешено сдавать кровь и компоненты с 16-17 лет.
Требования к донору:
- Возраст более 18 лет,
- Наличие паспорта гражданина России,
- Минимальный вес – 50 кг,
- Отсутствие заболеваний крови, перенесенных опасных инфекций, онкологии,
- Отсутствие необходимости постоянного приема медпрепаратов,
- Женщине необходимо пройти обследование гинеколога, чтобы исключить беременность и наличие инфекций. В дальнейшем женщине-донору нужно регулярно проходить профилактические осмотры,
- Общий уровень здоровья.
При первой сдаче проводится комплексный анализ. Контрольный забор производится через 6 месяцев. Если оба раза показатели в норме, человек пригоден для донорства.
Женщины могут сдавать кровь не более 4 раз в год, мужчины – не более 5.
До скольки лет можно сдавать кровь?
Максимальный возраст донора 60 лет. В сильно преклонном возрасте абсолютное здоровье – большая редкость. Гипертония, которая диагностируется у большинства российских пенсионеров, является одним из противопоказаний к сдаче донорской крови.
Кому нельзя быть донором?
Список противопоказаний довольно большой. Люди с серьезными заболеваниями крови, онкологией, инфекциями не могут сдавать кровь для донорства вообще. Кроме того, бывают ситуации, когда человек имеет временный отвод от донорства (сроком от месяца до трех лет) – по причине перенесенных заболеваний и других вмешательств.
В некоторых случаях противопоказания могут быть условными. Например, если идет речь о неотложном спасении жизни близкого родственника, с которым имеется полная совместимость – но у потенциального донора есть временный отвод. При отсутствии альтернативы врач может взвесить все за и против и сделать исключение, если потенциальный риск не высок.
Рост и вес
Низкий или очень высокий рост не является противопоказанием – за исключением случаев, если он обусловлен заболеванием, при котором человек регулярно принимает гормональные препараты.
Вес менее 50 кг является противопоказанием. Такие люди тяжелее переносят потерю крови, даже незначительную. Избыточный вес тоже накладывает ограничения: обычно он связан с неправильным образом жизни или гормональным дисбалансом, которые отражаются на состоянии и составе кровяных клеток.
Временные противопоказания
Они действуют в том случае, если в жизни потенциального донора были ситуации, которые могли вызвать негативные изменения в составе крови.
После определенного отрезка времени и дополнительного обследования они снимаются, и человек может сдавать кровь.
К временным ограничениям относятся:
- Перенесенные неопасные инфекции без осложнений,
- Плановые и внеплановые операции,
- Татуировки, пирсинг, иглоукалывание,
- Отравления и интоксикации,
- Обострение хронических заболеваний, которые в стадии ремиссии не являются противопоказанием,
- Прививки,
- Женщинам в России нельзя сдавать кровь в период менструации. Во многих странах это ограничение не действует,
- Ухудшение показателей крови – до стабилизации состояния здоровья.
Временные противопоказания к сдаче крови для постоянных доноров
| ОРВИ, грипп | 1 месяц после полного выздоровления |
| Татуировки и пирсинг | 1 год, допуск после контрольного анализа |
| Удаление зуба (без осложнений и присоединенной инфекции) | 10 дней |
| Роды | 1 год после родов, 3 месяца после остановки лактации |
| Прививки | От 10 дней до года |
| Посещение стран с неблагоприятной инфекционной ситуацией | От 1 до 3 лет с периодическим контролем показателей крови |
| Снижение уровня гемоглобина | 6 месяцев |
В день сдачи крови донора могут отстранить, если:
- Он явился на процедуру в состоянии алкогольного или наркотического опьянения,
- У него температура и симптомы лихорадки,
- Накануне он принимал медикаменты,
- Употреблял жирную или острую пищу,
- Не завтракал перед процедурой.
При каких заболеваниях никогда нельзя быть донором?
Ограничения распространяются на:
- Активные заболевания, острые и хронические.
- Перенесенные в прошлом, но в крови содержатся компоненты, которые могут привести к заражению реципиента.
Полным противопоказанием к донорству является наличие:
- ВИЧ и СПИДА,
- Туберкулеза в любой форме,
- Инфекционных кожных заболеваний, в т.ч. нельзя сдавать кровь при псориазе,
- Болезней сердца и сосудов,
- Нарушений свертываемости крови, заболевания органов кроветворения,
- Онкопроцессов (в том числе перенесенных),
- Астмы,
- Алкоголизма, наркомании,
- Психических заболеваний,
- Язвенной болезни,
- Заболеваний печени, в т. к. цирроза,
- Гепатитов,
- Заболеваний почек,
- Перенесенных операций по удалению жизненно важных органов,
- Необходимости постоянный прием гормональных препаратов,
- Гнойных воспалительных процессов,
- Паразитарных заболеваний,
- Инфекций, передающихся половым путем.
Появление этих заболеваний у постоянного донора – причина для пожизненного прекращения сдачи крови, независимо от донорского стажа.
Ограничения для мужчин
Не разрешено сдавать кровь мужчинам, которые:
- Ведут нездоровый образ жизни,
- Регулярно курят или употребляют алкоголь,
- Перенесли венерические болезни,
- Имели гомосексуальные контакты. Это связано с риском инфицирования и без того ослабленного организма пациента вирусами иммунодефицита и гепатита С, которые распространены среди гомосексуальных мужчин.
Недостаточная или избыточная масса тела, прием стероидов также ограничивают возможность мужчины выступить в качестве донора.
Противопоказания у женщин
Женщины могут быть донорами наравне с мужчинами, но физиологических противопоказаний у них намного больше. В первую очередь ограничения касаются тех, чей вес менее 50 кг, артериальное давление ниже 90/60.
Перенесенные операции по удалению матки или яичников вследствие воспаления, новообразований, являются полным противопоказанием.
Нельзя сдавать кровь женщинам, в анамнезе которых числится эндометриоз. Анемия может являться временным ограничением: при нормализации уровня гемоглобина сдавать кровь можно.
| Менструация | 5 дней от начала цикла |
| Беременность | На весь период |
| Роды | 1 год |
| Лактация | 3 месяца после прекращения |
| Аборт | полгода |
Могу я сдать кровь после удаления зуба?
Если удаление зуба не сопровождается продолжительным нагноением, сдавать кровь можно через 10 дней после операции. Эта процедура является хирургической операцией, которая сопровождается потерей крови и риску инфицирования.
(2 5,00 из 5)
Загрузка…
Источник: https://KardioBit.ru/krov/protivopokazaniya-dlya-sdachi-krovi
Противопоказания к донорству
Размер шрифта Цветовая схема
Стать донором может практически любой здоровый человек, если он старше 18 лет, не имеет противопоказаний к донорству, а его вес больше 50 кг.
С другой стороны, стать донором крови и ее компонентов может только Человек с большой буквы. Человек, который готов встать пораньше, потратить свое время, чтобы спасти чью-то жизнь.
ПРОТИВОПОКАЗАНИЯ
Перед процедурой потенциальный донор проходит бесплатное медицинское обследование, которое включает в себя приема врачом-трансфузиологом и предварительное лабораторное исследование.
При этом есть ряд противопоказаний к донорству: абсолютных, то есть независящих от давности заболевания и результатов лечения, и временных — действующих лишь определенный срок.
Абсолютными противопоказаниями является наличие таких серьезных заболеваний как ВИЧ-инфекция, сифилис, вирусные гепатиты, туберкулез, болезни крови, онкологические заболевания и другие.
Возможно, Вы будете разочарованы тем, что не сможете совершить донацию при наличии абсолютных противопоказаний.
Однако Служба крови надеется, что Вы поймете нашу главную задачу — обеспечение безопасности компонентов донорской крови для пациентов.
Наличие противопоказаний к донорству не означает, что Вы не можете внести свой вклад в развитие добровольного донорства крови!
В разделе «Волонтерам» Вы можете узнать, как помочь Донорскому движению. Спасайте жизни вместе со Службой крови!
Временные противопоказания имеют различные сроки в зависимости от причины.
Самыми распространенными запретами являются: удаление зуба (10 дней), нанесение татуировки, пирсинг или лечение иглоукалыванием (1 год), ангина, грипп, ОРВИ (1 месяц с момента выздоровления), менструация (5 дней со дня окончания), аборт (6 месяцев), период беременности и лактации (1 год после родов, 3 месяца после окончания лактации), прививки.
Перечень противопоказаний к донорству крови и ее компонентов
(согласно Приказу Министерства здравоохранения Российской Федерации от 14 сентября 2001 г. N 364 «Об утверждении порядка медицинского обследования донора крови и ее компонентов»)
Абсолютные противопоказания
1.2. Инфекционные:
- СПИД, носительство ВИЧ-инфекции
- Сифилис, врожденный или приобретенный
- Вирусные гепатиты, положительный результат исследования на маркеры вирусных гепатитов (HBsAg, анти-HCV антител)
- Туберкулез, все формы
- Бруцеллез
- Сыпной тиф
- Туляремия
- Лепра.
1.2. Паразитарные:
- Эхинококкоз
- Токсоплазмоз
- Трипаносомоз
- Филяриатоз
- Ришта
- Лейшманиоз.
2.1. Злокачественные новообразования
2.2. Болезни крови
2.3. Органические заболевания ЦНС
2.4. Полное отсутствие слуха и речи
2.5. Психические заболевания
2.6. Наркомания, алкоголизм
2.7. Сердечно сосудистые заболевания:
- гипертоническая болезнь II III ст.
- ишемическая болезнь сердца
- атеросклероз, атеросклеротический кардиосклероз
- облитерирующий эндоартериит, неспецифический аортоартериит, рецидивирующий тромбофлебит
- эндокардит, миокардит
- порок сердца
2.8. Болезни органов дыхания:
- бронхиальная астма
- бронхоэктатическая болезнь, эмфизема легких, обструктивный бронхит, диффузный пневмосклероз в стадии декомпенсации
2.9. Болезни органов пищеварения:
- ахилический гастрит
- язвенная болезнь желудка и двенадцатиперстной кишки.
2.10. Заболевания печени и желчных путей:
- хронические заболевания печени, в том числе токсической природы и неясной этиологии
- калькулезный холецистит с повторяющимися приступами и явлениями холангита
- цирроз печени.
2.11. Заболевания почек и мочевыводящих путей в стадии декомпенсации:
- диффузные и очаговые поражения почек
- мочекаменная болезнь
2.12. Диффузные заболевания соединительной ткани
2.13. Лучевая болезнь
2.14. Болезни эндокринной системы в случае выраженного нарушения функций и обмена веществ
2.15. Болезни ЛОР-органов:
- озена
- прочие острые и хронические тяжелые гнойно — воспалительные заболевания
2.16. Глазные болезни:
- остаточные явления увеита (ирит, иридоциклит, хориоретинит)
- высокая миопия (6 Д и более)
- трахома
- полная слепота
2.17. Кожные болезни:
- распространенные заболевания кожи воспалительного и инфекционного характера
- генерализованный псориаз, эритродермия, экземы, пиодермия, сикоз, красная волчанка, пузырчатые дерматозы
- грибковые поражения кожи (микроспория, трихофития, фавус, эпидермофития) и внутренних органов (глубокие микозы)
- гнойничковые заболевания кожи (пиодермия, фурункулез, сикоз)
2.18. Остеомиелит острый и хронический
2.19. Оперативные вмешательства по поводу резекции органа (желудок, почка, желчный пузырь, селезенка, яичники, матка и пр.) и трансплантации органов и тканей
Временные противопоказания
Наименования
Срок отвода от донорства
Трансфузии крови*, ее компонентов (исключение оставляют ожоговые реконвалесценты и лица, иммунизированные к резус — фактору)
6 месяцев
Оперативные вмешательства, в т.ч. аборты (необходимо представление медицинской справки) (выписки из истории болезни) о характере и дате операции
6 месяцев со дня оперативного вмешательства
Нанесение татуировки, пирсинг или лечение иглоукалыванием
1 год с момента окончания процедур
Пребывание в загранкомандировках длительностью более 2 месяцев
6 месяцев
Пребывание в эндемичных по малярии странах тропического и субтропического климата (Азия, Африка, Южная и Центральная Америка) более 3 месяцев
3 года
Контакт с больными гепатитами:
3 месяца
1 год
2.1. Инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания»:
- малярия в анамнезе при отсутствии симптомов и отрицательных результатов иммунологических тестов
3 года
- брюшной тиф после выздоровления и полного клинического обследования при отсутствии выраженных функциональных расстройств
1 год
1 месяц после выздоровления
2.2. Прочие инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания» и п. 2.1 настоящего раздела
6 месяцев после выздоровления
2.3. Экстракция зуба
10 дней
2.4. Острые или хронические воспалительные процессы в стадии обострения независимо от локализации
1 месяц после купирования острого периода
2.5. Вегето — сосудистая дистония
1 месяц
2.6. Аллергические заболевания в стадии обострения
2 месяца после купирования острого периода
3. Период беременности и лактации
1 год после родов, 3 месяца после окончания лактации
4. Период менструации
5 дней со дня окончания менструации
- прививка убитыми вакцинами (гепатит В, столбняк, дифтерия, коклюш, паратиф, холера, грипп), анатоксинами
10 дней
- прививка живыми вакцинами (бруцеллез, чума, туляремия, вакцина БЦЖ, оспа, краснуха, полиомиелит перорально), введение противостолбнячной сыворотки (при отсутствии выраженных воспалительных явлений на месте инъекции)
1 месяц
- введение иммуноглобулина против гепатита В
1 год
- прививка вакциной против бешенства
2 недели
2 недели после окончания приема
3 дня после окончания приема
7. Прием алкоголя
48 часов
- повышение активности аланин — аминотрансферазы (АЛТ) менее чем в 2 раза
3 месяца
- повторное повышение или увеличение АЛТ в 2 и более раз
отстранение от донорства и направление на обследование
1 месяц
Гемотрансмиссивные заболевания — заболевания, полученные вследствие переливания крови
Трансфузия — переливание крови
При наличии у донора заболеваний, не вошедших в данный Перечень, вопрос о допуске к донорству решается комиссионно врачом — трансфузиологом и соответствующим(ими) специалистом(ами).
Источник: https://yadonor.ru/donorstvo/become/contraindications/






