Пцр соскоб
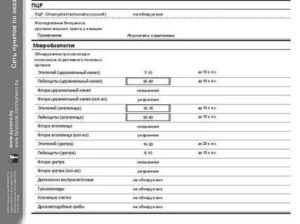
ПЦР (полимеразная цепная реакция) – это быстрый и эффективный метод диагностики на наличие возбудителей инфекционных заболеваний в организме человека. Изобрели данный метод около 30 лет тому назад. В его основе лежит многократное увеличение малых концентраций определённых фрагментов нуклеиновой кислоты в биологическом материале.
ПЦР проводится исключительно в условиях лаборатории, в которой есть амплификационное оборудование. Оно позволяет выявить наличие патогенных микроорганизмов.
В современной медицине для анализов берут не только фрагменты дезоксирибонуклеиновой кислоты, но и рибонуклеиновой. Кроме того, существуют способы, чтобы рассмотреть несколько фрагментов, которые образуются вследствие исследований. Этот метод ускоряет процедуру проведения.
ПЦР-диагностика распространена в клинической медицине и является необходимой в инфекционной патологии, урологии, гинекологии, неонатологии и др. Проведение данного анализа позволяет выявить инфекционные заболевания даже в скрытой форме.
К ним относятся хламидии, микоплазма, уреаплазма, трихомонады, гарднереллы, кандиды и прочее. Также анализ может выявить один из опасных вирусов для человека – папилломы. Если данный «букет» определить на ранних стадиях, то это поможет женщинам избежать появления злокачественных опухолей шейки матки и зачать ребенка.
Что касается мужского пола, то вовремя выявленные заболевания и назначенное лечение способно укрепить здоровье и избежать проблем с мочеполовой системой.
В области неонатологии ПЦР помогает определить наличие инфекций у плода, таких как краснуха, герпес, хламидии или микоплазмы. Для того, чтобы минимизировать риск во время переливания крови для пациентов со статусом ВИЧ, при наличии сифилиса и гепатитов также используют ПЦР. Он помогает определить те инфекции, которые находятся в инкубационном состоянии.
К полимеразной цепной реакции прибегают для ранней диагностики туберкулеза. Стоит отметить, что ПЦР является одним из главных методов исследования биоматериалов в криминалистике. Используют его и в экспериментальной медицине для создания генетических паспортов. Кроме того он помогает в анализах продуктов, фармакологической отрасли и ветеринарном деле.
Преимущества исследования ПЦР
Несмотря на то, что метод ПЦР изобрели не так давно, он широко распространился в современной медицине. Благодаря этому, исследование получило ряд определенных преимуществ:
- прямое определение возбудителя инфекции (безошибочное определение наличия инфекции);
- высокая специфичность (исключение ложных результатов анализа);
- универсальность и доступность (можно диагностировать несколько инфекций);
- быстрота получения результатов анализа (необходимо максимум 5 часов от момента забора материала);
- исследования инфекций в инкубационный и скрытый период.
Именно эти преимущества делают метод ПЦР – незаменимым. Прибегая к данному исследованию, возбудитель можно обнаружить в почве, продуктах питания и воде.
Ограничения метода ПЦР
Несмотря на неоспоримые преимущества, у ПЦР есть и ряд своих недостатков. По мнению специалистов, они не настолько существенны, чтобы снизить статус метода в медицине. Среди ограничений выделяют следующие:
- обнаружение погибшей инфекции (несоблюдение времени после лечения от определенного заболевания. Если прошло меньше 2 месяцев, в лаборатории могут обнаружить остатки умерших микроорганизмов);
- возникновение перекрестных реакций (фрагмент ДНК, взятый для анализа может присутствовать в других микроорганизмах. Этом может привести к ложному результату);
- мутации микроорганизмов.
Для того, чтобы минимизировать возможные риски специалисты разработали стандарты для ПЦР-исследования. Они включают в себя проверку на перекрестные реакции и изучение известных штаммов конкретной инфекции.
Этапы исследования
Провести полимеразную цепную реакцию можно только в стенах лаборатории. Для начала медик производит забор материала для анализа.
В зависимости от назначений врача, делается соскоб из уретры, цервикального канала, слизистых дыхательных путей, конъюнктивы. Процедуру проводят, используя специальные ершики.
Если необходимо провести анализ мочи, то собирается первая утренняя в чистую емкость.
Данный метод позволяет выявить мочеполовые инфекции. Для диагностики туберкулеза, микоплазмоза и хламидиоза в респираторных формах используют мокроту, которая помещается в пробирку. Для определения ВИЧ-инфекции, герпеса и гепатитов – берут венозную кровь на анализ.
Забор производят утром на голодный желудок. Что касается слюны, сока простаты, околоплодных вод, спинномозговой и плевральной жидкости, то их собирают путем пунктирования. Хранить собранный материал можно в течении 2 часов. Если время нужно увеличить – пробирки с жидкостями помещают в холодильную камеру с температурой не выше 8°С на одни сутки.
Значение результатов исследования ПЦР
Значение результатов может быть положительным и отрицательным. В случае, если анализы положительные, значит в организме пациента обнаружены определенные возбудители. Если отрицательные – значит исследуемых организмов нет.
Стоит отметить, что всеми расшифровками исследований должен заниматься лечащий врач. Он правильно определит количественный результат после проведения полимеразной цепной реакции и сделает вывод об активности инфекции, назначит необходимое лечение для пациента.
Источники
- Зорина В.В. Основы полимеразной цепной реакции. – М., 2012. 76 с.
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
Пцр соскоб
обновлено:
Август 14, 2019
Источник: https://FoodandHealth.ru/meduslugi/pcr-soskob/
Мазок из шейки матки и из цервикального канала: что показывает и как берется?
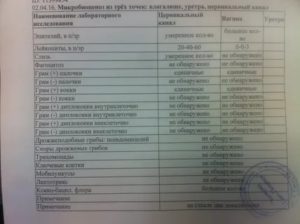
Некоторые заболевания можно обнаружить, только сдав анализ влагалищной флоры и из цервикального канала. Существует несколько типов анализов мазка, в зависимости от цели и вида исследования.
Например, при хронических длительных инфекций половых путей только ПЦР диагностика способна дать точный результат.
Перерождение клеток эпителия на начальных стадиях помогает выявить анализ на онкоцитологию, так как исследуемый материал находится на стенках влагалища, в цервикальном канале, на поверхности шейки матки и в уретре.
Самый типичный вид анализа – это проба на микрофлору, его рекомендуется сдавать каждой женщине во время планового осмотра.
Если нет повреждений на шейке матки, ткани однородные по своей структуре – достаточно обычного анализа.
При нарушении целостности эпителиального покрова, необычных выделениях, появлении белесоватых пятен на влагалищной части шейки матки, болезненных ощущениях требуется расширенное исследование.
Мазок с поверхности шейки матки – расшифровка
Цитологическое исследование клеток с поверхности шейки матки позволяет определить злокачественные изменения тканей задолго до появления симптоматики. Данный анализ рекомендуется проводить всем женщинам, начиная с 25 лет, не реже одного раза в 3 – 5 лет.
Прогноз выживаемости неинвазивного рака при его обнаружении и лечении, составляет около 90 %. При распространении на соседние органы и ткани – всего лишь 13 %.
Для взятия биологического материала не требуется особой подготовки. ПАП-тест – это реакция различных типов клеток на красители, имеющие кислую или щелочную среду.
Показания к проведению теста по Папаниколау:
- Если женщине никогда не проводился подобный анализ.
- Если имеются кровянистые выделения между менструациями, после полового акта или в период менопаузы.
- При обнаружении незначительных изменений в структуре клеток в предыдущем анализе.
- Женщинам, у которых выявлены визуальные изменения при осмотре гинекологическими зеркалами.
Забор анализа для цитологии врач делает специальной щеточкой. Взятие соскоба происходит одновременно из области экзоцервикса, на границе многослойного и цилиндрического эпителия, также соскоб делается с нижней части эндоцервикса.
Если образец загрязнен различными веществами – смазкой презерватива, гелем для УЗИ, спермой или кровью, он считается непригодным к исследованию. При недостаточном нажиме на слизистую в мазок не попадет достаточное количество клеток, и анализ нужно будет повторить.
В зависимости от полученных результатов, врач предпринимает дальнейшие шаги и планирует лечение, если это необходимо. Как правило, 90 % обследуемых женщин исключается из группы риска, остальные подлежат более детальному обследованию лабораторным или инструментальным способом.
Обозначения, которые можно встретить в отчете лаборантов:
- I – цитограмма без изменений. Женщине рекомендуются обычные профосмотры.
- II-а – воспалительный процесс. Рекомендовано лечение и проверочный тест после его окончания.
- II-б – разрастание тканей плоского эпителия. Требуется дальнейшее исследование на предмет наличия скрытых инфекций, нарушения гормонального фона, лечение и контрольный скрининг.
- III-а – дисплазия слабой степени, слизистая без изменений. Необходимо провести дополнительное обследование методом биопсии, кольпоскопом, установить причины изменения клеток и провести лечение. Наблюдение женщины в течение года, забор мазков из цервикального канала для мониторинга реакции на лечение.
- III-б – дисплазия средней степени или тяжелая. Слизистая не изменена, рекомендуется детальное обследование инструментальным методом, взятие материала для биопсии. Каждые три месяца – повторный анализ на фоне проводимого лечения.
- IY – подозрение на неинвазивный рак. Пробы материала из подозрительных участков, лечение в онкодиспансере.
- Y – подтвержденный рак. Лечение с периодическими анализами.
- YI – некачественный забор материала, результат будет неинформативным.
Мазок из цервикального канала шейки матки нужно сдавать через 5 дней после начала цикла, но не позже 5 дней до начала месячных. Середина цикла – оптимальный период, чтобы избежать загрязнения материала кровью.
Диагностика ПЦР – что показывает
Метод полимеразной цепной реакции (ПЦР) позволяет выявить наличие инфекций, которые вызывают воспалительные процесс, а в более тяжелых случаях – бесплодие.
Важно! Преимущество ПЦР в том, что положительный результат на инфекцию отсутствует, если инфекционных агентов в организме нет.
Для проведения анализа берется мазок из шейки матки, влагалища или уретрального канала. Далее проводится поэтапное копирование молекул ДНК, присутствующих в мазке, таким образом, устанавливается принадлежность микроорганизмов к определенному виду.
Плюсы метода:
- определяются микроорганизмы, которые нельзя выявить обычным методом, но которые влияют на здоровье;
- поставить диагноз можно при наличии одной клетки патогенного организма – вируса или бактерии;
- точное подтверждение наличия активного вируса, а не продуктов его деятельности.
Данный способ рекомендуется после сдачи ПАП-теста, для расширенного исследования.
Мазок с влагалища и цервикального канала
Общий мазок (бактериоскопия) дает возможность определить степень стерильности влагалища. С его помощью выявляют молочницу, цервицит, вагинит, вагиноз, а также более серьезные инфекции, которые вызывают трихомониаз и гонорею.
Различные микроорганизмы – грамположительные или грамотрицательные, способны окрашиваться под действием веществ.
Врач-лаборант под микроскопом подсчитывает количество окрашенных в разный цвет микроорганизмов лейкоцитов и бактерий. Важный показатель – форма бактерий и их размер.
Большую проблему для женского организма представляют грамотрицательные микроорганизмы, которые наименее чувствительны к антибиотикам.
Иногда для подтверждения наличия патогенной флоры требуется питательная среда на основе желатина. Биоматериал помещается для размножения и через некоторое время (около двух недель) можно получить более точный результат, данный метод называется бакпосев. При посеве на хламидиоз нужно не менее 15 дней, чтобы получить подтверждение.
Бак-посев применяют для определения дальнейшего плана лечения. В процессе созревания микрофлоры ее проверяют на чувствительность к различным препаратам, чтобы лечить прицельно. Специалисты исследуют неокрашенные мазки, чтобы обнаружить активные трихомонады.
Как берется мазок для микроскопии?
Анализ для определения мочеполовых инфекций нужно брать в середине цикла, чтобы избежать попадания эритроцитов в мазок. При помощи специальной щеточки материал собирается со стенок влагалища, шейки матки и цервикальной области.
Перед проведением анализа нужно воздержаться от спринцевания и использования антибактериальных свечей. Кроме того, за 1-2 дня до сдачи теста следует отказаться от половых контактов. За 2-3 часа перед процедурой запрещается мочиться, чтобы не нарушить состав микрофлоры.
Мазок из цервикального канала на туберкулез
Гинекологическое исследование при генитальном туберкулезе неинформативно.
Брать анализы на наличие палочки Коха нужно непосредственно из тканей, маточные соскобы и смывы из влагалища помещают в питательную среду для размножения.
Анализы показывают наличие характерных для туберкулеза гигантских клеток Лангханса. Дополнительными методами являются рентген органов малого таза, УЗИ, при которых выявляется:
- смещение матки из-за спаек;
- наличие туберкулезных бугорков;
- неровная внутренняя поверхность труб.
Все эти признаки указывают на возможный туберкулезный процесс в тканях, при котором требуется консультация фтизиатра.
Мазок на стрептококк
В норме у женщин содержится небольшое количество условно-патогенных организмов – кокков. Если лейкоцитов мало и нет признаков воспаления, на данный показатель внимания не обращают. Повышение лейкоцитов до 50 в поле зрения микроскопа означает начавшийся дисбактериоз влагалища. Он развивается из-за плохого питания, переохлаждения, физических нагрузок, приема антибиотиков.
Наличие в мазке большого количества лейкоцитов – более 50, означает наличие инфекции, передающейся половым путем. В таком случае назначают более детальное обследование с бак-посевом. Лечение назначается после установления вида инфекции и подбора препаратов, к которому данный тип наиболее неустойчив.
Мазок из шейки матки и уретрального канала
Мазок из уретры берется одновременно с пробами влагалища и шеечного канала. Зачем это нужно:
- некоторые микроорганизмы обитают в мочеиспускательном канале, но вызывают воспаления половых органов, например – уреаплазмы;
- если есть проблемы с мочеиспусканием;
- для определения наличия воспаления в организме, если не обнаружены специфические инфекции.
Мазок из уретры – процедура болезненная, при условии, что в канале имеется воспаление тканей, у здоровых женщин при взятии пробы болей не наблюдается. При явном повреждении тканей уретры иногда применяют менее болезненный метод: пальцевым прижатием передней стенки влагалища выдавливают секрет уретры и собирают его специальным шпателем.
Применяют бактериальный посев уретральных выделений и метод полимеразной цепной реакции для подтверждения присутствия инфекционного агента.
Выводы
Мазок из влагалища и шеечного канала – точный метод определения наличия или отсутствия патологических изменений в половых органах. Достоверность его – 90 %. Его рекомендуется проводить не реже 1 раза в три года, если нет явных признаков недомогания и необычных выделений.
: Пап тест: скрининговая диагностика дисплазии шейки матки и предрака
Источник: https://sheika-matka.ru/diagnostika/mazok-iz-cervikalnogo-kanala/
Мазок у женщин на флору: норма (таблица), расшифровка, что значит
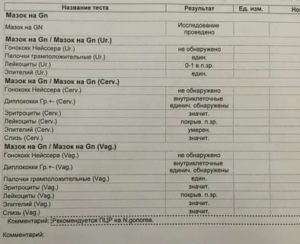
Несмотря на то, что лейкоциты в организме выполняют защитную функцию (их наличие в норме и активность определяют способность организма к сопротивляемости попавшим бактериям), обнаружение их большого количества в гинекологическом мазке на флору может свидетельствовать о наличии проблем.
Каждое посещение гинеколога в женской консультации должно предполагать обязательный забор материала из урогенитального тракта для проведения анализа (мазок на флору). Мазок у женщин берут при периодических осмотрах для профилактики, в период планирования и течения беременности, а также после родов, для контроля состояния женского организма.
Гинекологический мазок на флору необходим для определения количества лейкоцитов в мазке, а также наличия полезных и патогенных бактерий.
Повышенные лейкоциты в мазке на флору свидетельствуют о наличии воспалительного или инфекционного процесса, протекающего в организме.
Подготовка к сдаче мазка
Для максимальной достоверности результатов мазка на флору женщине необходимо подготовиться.
- Как подготовиться к мазку на флору:
- за 2 суток исключить половые контакты
- за 2 суток не делать спринцевание
- за 1 сутки исключить использование вагинальных свечей и кремов, а также прием таблеток
- за 2 часа до сдачи анализа исключить мочеиспускание
- подмываться можно только накануне вечером до анализа, теплой водой без мыла
- запрещается сдача мазка во время месячных
Накануне до проведения мазка на флору нельзя использовать спермицидные препараты и средства интимной гигиены с антибактериальным действием.
Помните, что нарушение этих правил, может привести к получению таких ложных результатов мазка на флору, как повышенные лейкоцитов при их норме, а также нормальное количество при их большом количестве.
Это затруднит диагностику протекающих в организме воспалительных процессов и может привести к неверному установлению диагноза и некорректному лечению.
Забор материалов для мазка на флору
При взятии материала для анализа на флору производится взятие мазка содержимого влагалища, шейки матки и мочеиспускательного канала. Сам забор выполняется строго одноразовыми стерильными инструментами:
- Инструменты для взятия мазка на флору:
- из уретры – цитощетка, ложка Фолькмана или бактериальная петля
- из влагалища – стерильный марлевый тампон
- из шейки матки – шпатель Эйра
Во время забора материала на мазок женщина размещается в гинекологическом кресле, а сам забор материала занимает пару минут и как правило безболезненный.Забранный материал размещают на предметные стекла, условно обозначенные символами:U – мазок из уретры, С – мазок шейки матки, V – мазок влагалища.
Далее предметные стекла отправляют в лабораторию, где их окрашивают и исследуют под микроскопом. В процессе анализа подсчитывается количество лейкоцитов, условно-патогенных и патогенных бактерий.
Расшифровка мазка на флору
| Лейкоциты (L) | 0-15 |
| Эпителий (Эп) | менее 10 |
| Слизь | нет либо умеренно |
| Ключевые клетки | нет |
| Гонококки | нет |
| Трихомонады | нет |
| Кандиды | нет или единицы |
| Прочие | Грамположительные палочки, лактобациллы |
Лейкоциты в мазке у женщин в норме составляют 15 единиц в поле зрения. Однако для получения более детальной картины определяется число лейкоцитов из проб, взятых из влагалища, мочеиспускательного канала (уретры) и шейки матки.
Норма лейкоцитов в мочеиспускательном канале (уретре) – до 10 в поле зрения, во влагалище до 20 единиц, в шейке матки до 10 лейкоцитов.
Лейкоцитозом считается состояние, при котором лейкоциты в мазке повышены. Его который принято разделять на незначительный, умеренный и выраженный.Незначительный лейкоцитов в мазке это определение до 20 лейкоцитов.
При отсутствии сопутствующих симптомов и показателей данный вид лейкоцитоза не считается опасным. Кстати физиологическое повышение лейкоцитов происходит во время беременности, при восстановлении организма после родов, а также непосредственно до наступления менструации.
При более значительном повышении лейкоцитов в мазке, а также при наличии таких сопутствующих симптомов как, воспаление органов мочеполовой системы, зуд и жжение, отек половых органов, болезненное и частое мочеиспускание, творожные, кровянистые, гнойные выделения, неприятный запах выделений, нарушения менструального цикла, болезненные ощущения при половом акте требуется проведение ряда дополнительных анализов для назначения адекватного лечения.
Также могут наблюдаться температура тела, апатичность и утомляемость.
- Мазок на флору показывает:
- малое количество лактобацилл — дисбактериоз (дисбиоз) влагалища
- обнаружены грибки кандиды – кандидоз
- обнаружены трихомонады – трихомониаз
- выявлены гонококки – гонорея
Если обнаружено повышенное количество лейкоцитов (показатель в мазке повышен), врач назначает дополнительные анализы крови и выделений влагалища, шейки матки методами ПЦР-диагностики и ИФА (иммуноферментный анализ) чтобы обнаружить другие инфекции, передающиеся половым путем, а также бакпосев для определения чувствительности бактерий к видам антибиотиков при их обнаружении. Помимо этого назначают УЗИ органов малого таза. После получения результатов всех исследований назначается лечение.
Почему повышены лейкоциты в мазке
Основной причиной обнаружения большого количества лейкоцитов в мазке считается наличие инфекций.
Плохие (патогенные) бактерии могут попасть в женский организм как половым путем, при незащищенном половом акте, а также при бытовых контактах с переносчиком инфекций (ИППП – инфекций, передающихся половым путем).
Также причина повышенных лейкоцитов может состоять в наличии вирусов герпеса, папилломы, цитомегаловируса, ВИЧ.
Большое количество лейкоцитов в мазке не всегда означает наличие половой инфекции, это может быть следствием травмы половых органов при половом акте, после родов, при хронических и острых форм заболеваний почек, при сахарном диабете, а также при опухолях. В любом случае, при обнаружении повышенных лейкоцитов в мазке требуется дальнейшее обследование у лечащего врача.
- Инфекции, вызывающие повышение лейкоцитов при мазке:
- Гонококки – приводят к заболеванию гонорея
- Бледная спирохета (сифилис)
- Клебсиеллы (паховая гранулема)
- Хламидии (хламидиоз)
- Гарднереллы (гардереллез или бактериальный вагиноз)
- Палочка Коха (туберкулез)
- Грибы Candida albicans (молочница или кандидоз)
- Протозойная инфекция (трихомониаз)
- Микоплазмы и уреаплазмы (микоплазмоз и уреаплазмоз)
- Причины повышения лейкоцитов в мазке:
- Кольпит (воспаление во влагалище)
- Цервинит (воспаление шейки матки)
- Эндометрит (воспалены слизистые матки)
- Уретрит (воспаление мочеиспускательного канала)
- Цистит (заболевание почек)
- Андексит (воспалены придатки)
Отдельно стоит поговорить о таком понятии как дисбактериоз влагалища (гарднереллез). В норме во влагалище женщины 98% всех бактерий выступают полезные лактобациллы. И лишь 5% составляют другие микроорганизма, которые называются условно-патогенными.
Иммунитет и полезные бактерии контролируют и сдерживают рост количества условно-патогенных бактерий.
Однако на фоне протекающих заболеваний или при воспалении происходит нарушение этого соотношения полезных и вредных бактерий, количество вредных бактерий возрастает и возникает дисбактериоз.
- Причины дисбактериоза влагалища:
- Гормональные нарушения, прием гормонов
- Прием антибиотиков
- Заболевания почек
- Беременность и роды
- Снижение иммунитета
- Применение спермицидных препаратов
- Прием цитостатиков
- Плохая интимная гигиена
- Аллергические реакции на средства интимной гигиены
- Стрессы
- Анальный, оральный и вагинальный секс при одном половом акте
При устранении этих причин дисбактериоз влагалища довольно быстро проходит, а флора влагалища приходит в норму.
| 1 — полное отсутствие проблем (встречается редко) | Кислая средаПатогенных микробов нетКлеток крови нетПрисутствуют лактобактерии и палочки Дедерлайна |
| 2 — умеренные отклонения, у большинства % женщин | Кислая средакокки — единицылейкоциты – до 10эпителий – до 5 |
| 3 — воспаление, выделение, зуд | Щелочная средаПрисутствуют бактерии кокки и грибкиЛактобациллы пониженыЛейкоциты умеренно повышены |
| 4 — инфекционное заболевание | Щелочная средаОбильное количество патогенных бактерийЛактобактерии отсутствуютЛейкоциты сильно превышены |
Мазок при беременности
При нормальном течении беременности для контроля за состоянием организма будущей мамы мазок на флору берут минимум 3 раза:
- при постановке беременной женщины на учет
- на 30 неделе перед уходом в декретный отпуск
- на 36 неделе
Норма лейкоцитов в мазке при беременности вырастает до 20 единиц в поле зрения.
Это повышение связано с преобразованиями в женском организме.
Важно помнить, что ни в коем случае нельзя игнорировать повышенные лейкоциты в мазке у беременной, так как это может привести к осложнениям течения беременности, заражению плода и преждевременному прерыванию беременности.
Мазок после родов
При сдаче мазка на флору после родов также могут быть обнаружены повышенный уровень лейкоцитов, вплоть до 45 единиц. Это считает нормой при данном состоянии, так как организм перенес стресс и происходит восстановление тканей.
При отсутствии жалоб мазок на флору после родов назначается примерно на 40 день (до этой даты результаты могут быть недостоверными).
Исключение из этого правила делается если во время беременности происходило лечение заболевания, передающегося половым путем (ЗППП).
Лечение
Важно понимать, что при лечении ненормальных показателей мазка необходима направленная борьба с причиной повышенных лейкоцитов, а не только с приведением их количества к норме.
Свечи
Свечи (суппозитории) применяются в ходе лечения нарушений в женских половых органов.
| Противогрибковые (против молочницы) | Пимафуцин | 1 свеча на ночь, 6‒10 дней |
| Ливарол | 1 свеча на ночь, 6‒12 дней | |
| Противовоспалительные | Ревмоксикам | 1 свеча 2 раза в сутки, ректально, 5 дней |
| Диклоберл | 1 свеча 1 раз в сутки, ректально, 5 дней | |
| Антибактериальные | Гексикон | По 1-2 свече в сутки, 14 дней |
| Бетадин | По 1 свече в сутки, 7 дней | |
| Заживляющие | масло облепихи | по 1 свече в сутки, 7 дней |
| Вагикаль | по 1 свече в сутки, 8 дней | |
| Комплексные | Тержинан | 1 капсула интравагинально, 10 дней |
| Полижинакс | 1 капсула интравагинально, 10 дней | |
| Противомикробные | Флагил | 1 свеча в день, 10 дней |
| Трихопол | 1 таблетка в день, 10 дней |
Спринцевание
Для промывания и очищения половых областей назначается спринцевание с мирамистином, хлоргексидином, йоддицерином и растворов перманганата калия. Данная процедура предназначена для очищения и дезинфекции слизистых влагалища. Спринцевание выполняют 1-2 раза в сутки на протяжении 7 дней.
Спринцевание противопоказано для беременных женщин.
Обработка внешних половых органов
Для беременных женщин допускается обработка внешних половых органов антисептическими средствами (фурацилин, цитеал, хлоргексидин, бетадин) после душа.
Помимо этого существуют кремы, наносимые наружно (Макмирор, Колпотрофин, Ломексин).
Антибиотики
Для лечения инфекций, передаваемых половым путем применяют антибиотики.
| Рокситромицин | 150 мг 2 раза в день, 7 дней |
| Доксициклин | 100 мг 2 раза в день, 7 дней |
| Левофлоксацин | 500 мг 1 раз в день, 10 дней |
| Джозамицин | 500 мг 3 раза в день, 10 дней |
Иммуномодуляторы
Для укрепления иммунитета организма назначают также иммуномодуляторы.
Иммуномодуляторы при гинекологических заболеваниях:
| Циклоферон | 3‒4 таблетки в день |
| Виферон | 1 свеча 2 раза в день, 10 суток |
| Тималин (инъекции) | 1 укол 1 раз в день, 10 суток |
Народные средства
Гинекологические воспаления лежат также народными средствами. Среди них можно отметить такие как спринцевание растворами:
- с травами шалфея
- с йодом
- с солью и содой
- с чесноком
- с молочной сывороткой
Также существуют тампоны, содержащие смеси алоэ и меда. Однако применять данный вид средств нужно строго по рекомендации лечащего врача, чтобы не допустить осложнений.
При обнаружении инфекций, передающихся половым путем, лечение должно назначаться обоим партнерам, иначе возможно повторное инфицирование.
по теме
Это может быть полезным для Вас:
Источник: https://infolibrum.ru/analysis/gynecology/mazok-na-floru.html
Гинекологические мазки на флору: как берут, что показывают, как расшифровываются
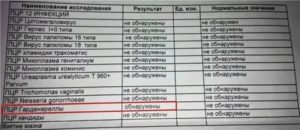
Процедура взятия мазка на флору известна каждой женщине, посетившей смотровой кабинет. Так как анализ позволяет определить микробиологический состав, выявить гормональные нарушения и воспалительные процессы, мазок берётся независимо от того, имеет ли женщина жалобы на здоровье или нет.
СТОИМОСТЬ МАЗКА НА ФЛОРУ В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ
Виды мазков
В зависимости от места взятия, мазки бывают:
- вагинальные (V-vagina);
- с поверхности шейки матки (C-cervix);
- из мочеиспускательного канала (U- uretra).
Как берут мазок из половых органов
С половых губ мазок берётся редко, если только для этого имеются особые показания, например, наличие воспалённых участков. В этом случае мазок заменяют соскобом. Чаще гинекологу нужен влагалищный мазок. Он берётся шпателем из заднего свода влагалища, при воспалении — с видимого участка.
Полученный материал наносится на стекло, подсушивается, сверху наносится несколько капель этанола. Образец маркируется и отправляется в закрытой ёмкости в лабораторию.
При выявлении ИППП (ЗППП) мазок берётся с помощью тампона, который помещается в стерильную пробирку и передаётся на исследование.
Во многих медицинских учреждениях практикуется приём пациенток с одноразовыми диагностическими наборами. Например, часто используется набор «Юнона», предназначенный специально для взятия проб различного характера (венерологические, гинекологические). Все предметы асептично упакованы, и имеют разный состав в зависимости от характера осмотра.
- Набор «Юнона-0» состоит из смотровых перчаток, пелёнки и ложки Фолькмана, которой берётся образец слизистой поверхности влагалища, уретры или шейки матки.
- «Юнона-1» включает вместо ложки Фолькмана зеркало Куско. С его помощью область осмотра увеличивается в 2 раза, можно увидеть отёки, окраску тканей, рубцы. Руки доктора свободны, и он может проводить любую манипуляцию.
- «Юнона №3» имеет как зеркало Куско, так и ложку Фолькмана. Это нужно для того, чтобы была возможность взять мазки как из влагалища, так и из шейки матки или уретры без боязни случайного переноса микрофлоры.
- Набор «Юнона» №4 имеет дополнительно цитощётку, с помощью которой безболезненно берётся мазок из цервикального канала.
- «Юнона-5» дополнена шпателем Эйра с микропорами на конце, с его помощью берётся мазок с любой поверхности. Предметные стёкла нужны для переноса на них материала мазка, но обычно стёкла имеются в каждом смотровом кабинете.
В клинике Диана все одноразовые расходные материалы уже включены в стоимость приема или анализов, поэтому с собой ничего нести не нужно.
Как берут мазок из уретры
Забор мазка из уретры проводится двумя способами:
- Ложка Фолькмана вводится в уретру на несколько сантиметров, делается соскоб эпителиальных клеток путём прижимания аппликатора к стенкам уретры и вращая его в разные стороны. Это довольно болезненная процедура, если имеется травма или воспаление мочеиспускательного канала.
- При сильных выделениях размещать ложку Фолькмана внутрь уретры не нужно. Достаточно надавить а переднюю стенку влагалища, чтобы содержимое мочеиспускательного канала вышло наружу. Затем оно собирается аппликатором и помещается в пробирку.
Как берут мазок из шейки матки
Существует 4 вида мазков из шейки матки:
- исследование на флору;
- обследование на стерильность;
- исследование на скрытые инфекции методом полимеразной цепной реакции;
- ПАП-тест на цитологию.
Мазок на флору из шейки матки выявляет не только болезнетворные бактерии, но и патогенные эпителиальные клетки.
Процедура проводится с помощью зеркала Куско. Это зеркало не в привычном понимании этого слова. Оно больше похоже на прозрачные щипцы, которые раздвигают стенки влагалища, освобождая доступ к шейке матки. Затем шпателем или цитощёткой делается соскоб, по которому оценивается состояние эпителиальных клеток.
Расшифровка результатов анализов гинекологического мазка. Норма
| Показатель | Из влагалища | Их уретры | Из шейки матки |
| Лактобактерии | Палочки Дедерлейна | Нет | Нет |
| Количество палочковой флоры | от + до ++++ | от + до ++++ | от + до ++++ |
| Кандида | до 104 КОЕ/мл | отсутствует | отсутствует |
| Плоский эпителий | 5-10 | 5-10 | 5-10 |
| Лейкоциты | 0-10 | 0-5 | 0-30 |
| Эритроциты | 0-2 | 0-2 | 0-2 |
| Слизь | умеренное количество | отсутствует | умеренное количество |
| Гонококки Gn | отсутствует | отсутствует | отсутствует |
| Трихомонада Trich | отсутствует | отсутствует | отсутствует |
| Ключевые клетки | отсутствуют | отсутствуют | отсутствуют |
Что означают отклонения в мазке из влагалища
Отклонения от нормы в мазке из влагалища говорят о следующем:
Низкое содержание палочек Дедерлейна указывает на плохой микробиоценоз с преобладанием болезнетворной микрофлоры.
Палочки Дедерлейна — это вытянутые по форме лактобактерии, которые в качестве продукта жизнедеятельности образуют молочную кислоту.
Благодаря им поддерживается кислая среда во влагалище, защищающая от проникновения патогенных микроорганизмов. Молочная кислота активизирует иммунные клетки, ведущие борьбу с микробами.
При снижении числа палочек Дедерлейна у женщины развивается влагалищный дисбактериоз. Это случается во время болезни, гормональной терапии, приёме антибиотиков и гормонов, сильном или затяжном стрессе, заражении ЗППП.
При обнаружении малого количества лактобактерий женщине дополнительно назначают ПАП-тест на скрытые инфекции. Если он не даст положительного ответа, то пациентки прописывают вагинальные свечи, которые подавляют патогенную микрофлору, помогая палочкам Дедерлейна.
Высокое содержание кокковой флоры и снижение палочковый флоры указывает на ослабление иммунитета или активизацию условно-патогенной микрофлоры. Степень чистоты влагалища определяется от нормоциноза до вагинита.
- При 1 степени (нормоценоз) кислотность влагалища составляет рН 3,8 ̶ 4,2, много палочек Дедерлейна, нет лейкоцитов, имеются единичные клетки эпителия.
- При 2 степени чистоты количество лейкоцитов увеличивается до 10, а клеток эпителия имеется довольно много. Кислотность увеличивается до рН 4,0 ̶ 4,5.
- При 3 степени чистоты кислотная среда сменяется слабощелочной (рН 5,0 ̶ 5,5), кокковая микрофлора доминирует над лактобактериями, лейкоциты в пределах норма. 4 степень чистоты лактобактерий нет вообще, среда во влагалище щелочная (рН 6,0 ̶ 6,5). Помимо различных кокков, встречаются единичные трихомонады и ключевые клетки.
Нормальный мазок соответствует 1 и 2-й степеням чистоты. В этом случае «население» слизистой поверхности влагалища должно соответствовать параметрам:
- лактобактерии в количестве 107— 109 КОЕ/мл (КОЕ — это одна микробная клетка (колониеобразующая единица), которая в питательной среде активно размножается и образует колонию);
- стрептококки до 105 КОЕ/МЛ;
- кандида, клостридии, стафилококки, превотеллы — до 104 КОЕ/мл;
- уреаплазма, микоплазма — до 103 КОЕ/мл;
При 3 степени чистоты у женщины диагностируется бактериальный вагиноз — нарушение естественного баланса при снижении количества лактобактерий и увеличении содержания грамотрицательных палочек.
Также при 3 и 4 степени чистоты влагалища характерен вагинит (кольпит) — увеличение количества условно-патогенной микрофлоры, сопровождающееся воспалением поверхности влагалища.
Какие патогены и отклонения обнаруживаются в плохих мазках
- Кандида — это грибковое поражение влагалища, уретры или шейки матки, вызванное снижением иммунитета, дисбактериозом влагалища. С заболеванием сталкивалась хотя бы раз каждая женщина. Оно достаточно легко и быстро лечится, но иногда свидетельствует о более серьёзной патологии — сахарном диабете.
- Повышение числа эпителиальный клеток свидетельствует о воспалительном процессе, а полное отсутствие — об атрофии стенок влагалища или дефиците эстрогена. Плоский эпителий -— это отмершие, слущенные с поверхности стенок влагалища слизистые клетки. Они постоянно отпадают, и на их месте зарождаются новые клетки.
В норме в мазке не должно быть более 10 эпителиальных клеток.
- Лейкоциты. Это иммунные клетки, которые ведут борьбу с патогенной микрофлорой. В мазке у небеременной женщины их не более 10, у беременной — до 30 штук.
Увеличение лейкоцитов выше нормы свидетельствует как о неспецифическом воспалении (при кольпите, вагинозе), так и специфическом (при ИППП). Обязательно нужно найти источник воспаления. Это может быть аднексит (воспаление придатков), эндометрит (воспаление эндометрия), дисбактериоз влагалища, острая форма кандидоза.
- Повышение эритроцитов свидетельствует о сильном воспалении. Эритроциты — это красные кровяные тельца, в норме их количество не должно превышать 2 штуки. Если их больше, это означает, что при соприкосновении цитощётки со стенкой влагалища были повреждены мелкие сосуды. Также число эритроцитов повышается сразу после менструации.
- Большое количество слизи в мазке указывает на воспаление шейки матки, потому что слизь выделяется именно там (влагалище не имеет желез). В норме в сутки у женщины истекает 4 мл слизи. Если она розоватого цвета, и при анализе в ней обнаруживаются лейкоциты, это свидетельствует о воспалении цервикального канала.
Также количество слизи увеличивается у беременных женщин.
- Гонококки. Это микроорганизмы, передающиеся половым путём. Этой бактерии в мазке быть не должно. Если к тому же лейкоциты и эритроциты также высоки, то пациентке требуется сдать ПАП-тест и пройти ПРЦ-диагностику на выявление ДНК микроба.
- Трихомонада.
Это ИППП, свидетельствующая о заражении трихомониазом. Даже один микроб требует срочного лечения.
- Ключевые клетки указывают на воспалительный процесс, вызванный попаданием внутрь организма ИППП, а также развитием заболеваний детородной системы — эрозии шейки матки, эктопии, полипов эндометрия.
Они появляются при изменении кислотной среды влагалища на щелочную. Ключевые клетки (это обычный плоский эпителий, окружённый патогенными микроорганизмами) имеют свойство перерождаться, поэтому при выявлении хотя бы одной из них женщине следует регулярно проходить обследование.
Нормальные показатели мазков из уретры
При взятии мазка из уретры норма мазка является таковой:
| Количество эпителиальных клеток | Лейкоциты | Эритроциты | Кандида | Слизь | Состав флоры |
| до 10 | до 5 | до 2 | нет | нет | в малом количестве золотистый стафилококк, синегойная палочка, нейссерия |
- В норме 95% микрофлору уретры должны составлять лактобактерии. Если условно-патогенная микрофлора доминирует, это говорит об ослаблении иммунитета или о болезнях органов малого таза.
- Большое количество плоского эпителия указывает на перенесённые ранее заболевания воспалительного характера (цистит, болезни почек).
- Эритроциты свидетельствуют о сильном отёке, вызванном воспалительном процессе, а также о повреждении мочеиспускательного канала.
- Лейкоциты выше нормы бывают при воспалении, вызванным переохлаждением, падением иммунитета или инфекцией.
- Дрожжи, в частности, кандида, является следствием переноса инфекции из влагалища, когда заболевание достигает серьёзной формы. В норме никаких дрожжей в уретре быть не должно. Как и слизи, появление которой в мочеиспускательном канале указывает на инфицирование.
Чтобы узнать возбудителя инфекции, у пациентки берётся бактериальный посев — лабораторный анализ, позволяющий найти грамотный антибиотик, к которому имеется хорошая чувствительность.
Нормы мазка из цервикального канала
Мазок из цервикального канала и соскоб с шейки матки имеют разное значение.
Соскоб относится к области цитологии — выявление патологического размножения клеток, способных перерождаться или уже переродившихся в рак. Процедуру проводят девушкам старше 18 лет.
Мазок проводится из самого цервикального канала. Для этого с помощью зеркала раздвигаются стенки влагалища, и из канала берётся биоматериал. Процедура довольно неприятная, но очень информативна.
Результаты мазка должны быть такими:
- Эпителий (отмершие клетки слизистой оболочки) возможен, но не более 10 единиц. Если его больше, это говорит о прогрессивном воспалительном процессе, причём не только на шейке матки, но и в фаллопиевых трубах или самой матке.
- Если во влагалище количество лейкоцитов не должно превышать 10 штук, то в цервикальном канале их число увеличивается до 30. Фагоцитоз (повышенная активность лейкоцитов) указывает на активную деятельность болезнетворных бактерий.
- Палочки Дедерлейна в цервикальном канале отсутствуют.
- Слизь вырабатывается желёзками шейки матки, поэтому содержится в небольшом количестве в цервикальном канале
Что делать, если результаты мазка плохие?
Результаты анализов выдаются на руки или приходят лечащему гинекологу. При наличии отклонений от норм, доктор назначает лечение или дополнительную диагностику.
После прохождения курса лечения, нужно ещё раз сдать анализы, чтобы убедиться, что болезнь полностью ушла. Недолеченные заболевания заканчиваются осложнениями и хроническими формами. Хронические заболевания можно только гасить, а вот полностью избавиться от них нельзя.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
ссылкой:
Источник: https://medcentr-diana-spb.ru/blog/ginekologicheskie-mazki-na-floru-kak-berut-chto-pokazyivayut-kak-rasshifrovyivayutsya/






