Причины появления пятен и сыпи в области подмышек: виды кожных высыпаний и способы их лечения медикаментозными и народными средствами
Дополнительно расскажу о различных видах сыпи в подмышках и опишу варианты лечения для каждого из них.
При возникновении сыпи в подмышках необходимо прежде всего исследовать эту область. Она чаще всего выделяет пот, который и может привести к образованию сыпи. На коже в подмышке также могут появиться болезненные выпуклые пятна (например, фурункулы и прыщи).
В большинстве случаев сыпь – лишь временный симптом, сопровождающийся покраснением и зудом. Он появляется и у детей, и у взрослых. Обычно можно лечить высыпания с помощью безрецептурных лекарств и домашних средств.
Но некоторые продолжительные высыпания могут являться признаками основных заболеваний (кандидоза, ВИЧ, ЗППП), требующих безотлагательной медицинской помощи и лечения у дерматолога.
Дополнительно расскажу о различных видах сыпи в подмышках и опишу варианты лечения для каждого из них.
Сыпь в подмышечной впадине – неприятное явление, не только портящее внешний вид кожи, но и иногда сигнализирующее о развитии серьезной болезни. Обычно высыпания под мышками сопровождаются интенсивным зудом и раздражением кожных покровов, что доставляет человеку сильные мучения.
Патологическое состояние кожи чаще всего отмечается у женщин и детей, крайне редко диагностируется у стариков. Терапия заключается преимущественно в обработке пораженного участка тела наружными препаратами, в отдельных случаях применяются системные медикаменты или назначается хирургическое вмешательство.
Выделяется множество причин формирования сыпи в подмышечных впадинах. Патологическое явление мучительное и болезненное, так как в большинстве случаев сопровождается жжением и нестерпимым зудом. Провоцировать высыпания под мышками у взрослых людей и детей могут неодинаковые факторы.
Факторы возникновения сыпи у взрослых людей
Сыпь под мышкой у взрослых появляется под воздействием факторов двух типов: обусловленных несоблюдением гигиенических правил и сигнализирующих о развитии патологии. В первый тип включаются нижеприведенные факторы.
- Игнорирование правил гигиены. Люди, страдающие ожирением, имеющие гормональные сбои в организме, занимающиеся тяжелым физическим трудом, отличаются повышенным потоотделением. В сутки они должны принимать ванну или пользоваться душем минимум два раза. Если не следить за чистотой тела, то преющая кожа в подмышечных ямках раздражается и покрывается высыпаниями.
- Бритье. Из-за неаккуратного бритья кожа подмышек раздражается, покрывается мелкими царапинками, начинает чесаться. Бриться нужно только качественным станком, после ухаживающей процедуры смазывать кожные покровы смягчающим кремом.
- Дезодоранты и антиперспиранты. Эти ухаживающие препараты часто закупоривают сальные и потовые железы. В результате кожа раздражается, краснеет, начинает болеть и интенсивно чесаться.
- Аллергия. Сыпь под мышками часто является следствием аллергической реакции на гигиенические средства. Аллергенами могут выступать пенки для бритья, гели для душа, лосьоны для тела. Как ни странно, нередко раздражителями становятся кремы после бритья, которые, казалось бы, должны смягчать и восстанавливать кожные покровы.
- Натирание кожи одеждой. Кожа под мышками тонкая и нежная, она легко раздражается тесной и неудобной одеждой. В итоге в подмышечных ямках формируется чешущаяся сыпь.
Ко второму типу относятся описываемые ниже факторы.
Кандидоз. Поражение кожных покровов дрожжеподобными грибками. Носителями инфекции являются люди, не соблюдающие гигиенические правила. Подхватить грибок можно в общественных местах: банях, соляриях, бассейнах. Пораженная инфекцией подмышка краснеет, усеивается сыпью, сильно чешется. Кандидоз способен быстро распространяться по телу, поэтому лечить его нужно оперативно.
- Экзема. Хроническая неинфекционная патология кожи воспалительного характера, проявляющаяся шелушащимися высыпаниями. Больные кожные покровы стянуты, покрыты гнойниками, пузырями, чешуйчатыми образованиями, интенсивно чешутся.
- Псориаз. Хронический неинфекционный дерматоз, сопровождающийся появлением на теле сильно чешущихся и шелушащихся корок.
- Фурункулез. Воспаление волосяной луковицы с формированием гнойного стержня. Возбуждают заболевание золотистые стафилококки, реже стрептококки. На теле могут появиться одновременно несколько фурункулов.
Факторы возникновения сыпи у детей
Высыпания усеивают кожу не только под мышками, но в паховой области, на груди, на внутренней стороне локтей и коленей, за ушами. Потница обычно появляется в жаркий сезон года, если грудничок перегревается.
На начальной стадии раздражение захватывает только наружные слои кожи, поэтому ребенок не испытывает неприятных ощущений.
Поэтому к потнице у ребенка нельзя относиться халатно. Родителям следует тщательно следить за чистотой тела малыша. Раздраженные участки кожи необходимо регулярно промывать слегка теплой водой и промокать полотенцем. Затем ребенка нужно оставлять голеньким принимать воздушные ванны.
Подсохшую кожу рекомендуется обрабатывать детской присыпкой, но не стоит смазывать ее кремами и мазями.
Помимо потницы, сыпь под мышками у малышей могут провоцировать следующие факторы:
- Кандидоз;
- Пищевая аллергия;
- Контактный дерматит;
- Несоблюдение гигиенических правил.
Как лечить высыпания в подмышечных впадинах
Прежде чем назначить лечение, дерматолог должен выяснить, что это за патология, каким фактором она спровоцирована. Как лечить кожную сыпь, вызванную разными факторами?
Если высыпания являются следствием вирусной инфекции, то назначаются противовирусные лекарства, если бактериального заражения, то выписываются антибиотики. При поражении кожи грибковой инфекцией применяются противогрибковые медикаменты.
Для облегчения зуда, снятия болевых ощущений и раздражения можно использовать мазь Гидрокортизон, крем Бенадрил. Если сыпь спровоцирована аллергической реакцией, то назначаются антигистаминные препараты.
Средства народной медицины
Народные лекарства можно использовать как дополнительные средства для устранения сыпи.
- Ледовые компрессы. Кусочки льда заворачиваются в ткань и прикладываются к пораженному участку кожи для ослабления зуда.
- Лимон. Свежей мякотью протираются подмышечные ямки. Сок цитруса освежает кожу и уничтожает бактериальную инфекцию. Нельзя проводить обработку после бритья.
- Масляный раствор витамина E. Наносится на кожу для снятия раздражения и воспаления.
- Эфирное масло чайного дерева. Наносится на кожные покровы для уменьшения зуда и уничтожения грибковой инфекции.
- Лавандовое и кокосовое масла. Данная смесь применяется для устранения высыпаний и снятия раздражения.
- Крем из клубники и сливок. Обладает успокаивающим действием, смягчает кожу.
Лучшие мази от псориаза – https://ozude.ru/preparaty/mazi-ot-psoriaza/.
Профилактика высыпаний под мышками у взрослых людей
Носить необходимо одежду удобную и свободную, не режущую под мышками, не стесняющую движений, сшитую из натуральных тканей. Не стоит приобретать майки, топы, бюстгальтеры из синтетических материалов.
Если после появления сыпи температура тела повысилась, а подмышки отекли и начали болеть, то нужно незамедлительно идти к медицинскому специалисту.
Профилактика высыпаний под мышками у детей
Родителям следует грамотно составлять рацион ребенка, так как высыпания на детской коже чаще всего являются следствием пищевой аллергии. Особенно осторожно нужно угощать малыша новыми блюдами. Если после употребления определенного продукта у ребенка возникает кожная реакция, то аллерген необходимо немедленно исключить из меню.
Купать малыша следует регулярно, тщательно промывая все изгибы тела и кожные складки.
Если при купании используется гигиеническое средство, то его нужно хорошенько смывать с кожных покровов. Частицы мыла или шампуня, оставшиеся на детском теле после ванной процедуры, оказывают раздражающее воздействие на кожу.
Если малыш длительное время находится в слишком жарком и влажном помещении, то его тело начинает преть. Поэтому родителям нужно следить, чтобы показатели температуры и влажности воздуха в детской комнате оставались на оптимальном уровне. Покупать ребенку одежду следует только из натуральных тканей, она должна быть легкой, просторной, комфортной.
Если сыпь не сильная, то маленького ребенка предпочтительней лечить средствами народной медицины. Больные участки кожи рекомендуется обрабатывать отварами аптечной ромашки, шалфея, перечной мяты, коры дуба.
https://www.youtube.com/watch?v=1o0eraGAC6w
Для снятия раздражения и смягчения кожных покровов можно использовать любой детский крем. Если же сыпь выраженная, а народные лекарства оказываются бессильными, то ребенка обязательно нужно вести к педиатру.
Источник:
Пятна под мышками фото что это
Большинство случаев появления коричневатых или красноватых пятен не несут опасности здоровью и жизни человека. Только если они увеличиваются в размере, переходят на другие части тела, шелушатся, чешутся, покрываются налетом необходимо провести диагностику у врача дерматолога, чтобы подобрать правильное лечение.
Это кожное заболевание относится к группе псевдомикозов, вызывается одним из видов коринебактерий. Специфические пятна при эритразме поражают верхние слои кожи, они имеют четкие границы, могут быть разного оттенка: от розового до серо-коричневого и ярко бардового. Иногда очаг поражения покрыт светлыми чешуйками с мелким шелушением, кожа сухая, может трескаться.
Кроме подмышек эритразма может распространяться:
- на область паха, бедер, живота;
- у женщин под грудью;
- у мужчин возле мошонки и заднего прохода.
В начальной стадии болезни никаких ощущений не возникает, образования безболезненны, не доставляют дискомфорта.
Руброфития
Рубромикоз крупных кожных складок – это грибковое поражение подмышечной и паховой областей, при котором появляются округлые пятна розового цвета с шелушением и сухостью кожных борозд, с небольшими чешуйками.
Темные пятна под мышками могут выходить далеко за пределы этих областей:
- поражать бедра, голени, грудь;
- захватывать стопы, кисти;
- менять структуру ногтевых пластин;
- волосяных фолликулов.
Грибок на коже долгое время может быть пассивным.
При благоприятных факторах (понижение иммунных сил, эндокринные болезни, несоблюдение гигиены) грибок активируется. Распространению рубромикоза способствует сам человек, при расчесывании, при мытье тела грибок может передаваться на здоровые участки кожи.
Паховая эпидермофития
Грибок чаще поражает сильный пол. Темные пятна под мышками и в паху у мужчин могут захватывать мошонку, складку между ягодицами, задний проход. У женщин очаг поражения кроме подмышек располагается под грудью, на лобке, ягодицах.
Характерные симптомы эпидермофитии:
- сильный зуд, жжение;
- неприятные ощущения при ходьбе;
- дискомфорт при любом движении;
- боль при простом прикосновении;
- натирание одеждой.
Кандидоз кожи
Кожный грибок рода Candida чаще всего поражает влажные участки тела. Заражение может быть результатом контакта с больным или через предметы, к которым он прикасался.
Темные пятна под мышками и в других крупных складках тела обычно красного цвета с белым налетом на поверхности.
Симптомы кожного грибкового воспаления:
- мелкие пузырьки, папулы;
- они лопаются;
- срастаются в одно влажное пятно;
- появляется болезненность;
- жжение, сильный зуд;
- гнойный налет при запущенном процессе.
Реже появление темных пятен в области подмышечных впадин могут провоцировать розовый и отрубевидный лишай . В первом случае очаги поражения обычно располагаются на животе, спине, руках и ногах.
Источник: https://yarpol2.ru/dlya-detej/syp-ili-pyatna-v-oblasti-podmyshek-foto-prichiny-lechenie.html
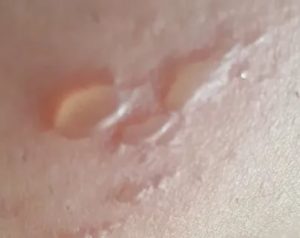
Водянистые пузырьки под мышкой — Мед ответ
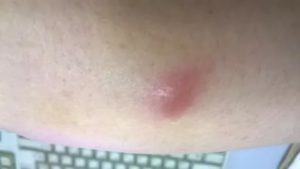
Водяные пузырьки на теле – признак инфекции. Везикулы наполнены прозрачной или мутной жидкостью, внутри которой находятся возбудители заболевания. Пузырьки могут вскрываться, оставляя после себя ранки, со временем покрывающиеся корочками.
В зависимости от причин патологии подбирают терапию. Главное, не пытаться самостоятельно сдирать, выдавливать или вскрывать высыпания.
Иначе это может привести к дополнительному воспалению, нагноению, в результате чего после выздоровления на коже останутся шрамы.
Как вовремя распознать?
Пузырь или везикула – это округлое образование на поверхности кожи, наполненное прозрачной или мутной серозной жидкостью диаметром до 5 мм. Окантовка элементов может быть воспаленной. После излития содержимого появляется эрозия – открытая красная ранка. Она покрывается коркой, которая подсыхает и отпадает, не оставляя следов.
https://www.youtube.com/watch?v=pKmn3HmEVa8
Такие симптомы характерны для аллергических реакций, экземы, герпеса. Иногда пузырьки превращаются в гнойнички, что свидетельствует о бактериальной природе патологии (например, при пузырчатке). Воспаление поражает более глубокие слои кожи, из-за чего после затягивания тканей остаются рубцы.
Расчесывание элементов значительно замедляет выздоровление.
Водяные пузырьки на коже фото
Важно! Для паховой эпидермофитии также характерно появление мелких пузырьков с жидкостью на поверхности очагов поражения. Но, напомним, сначала на теле появляются красные пятна, а потом уже шелушение и высыпания.
Не всегда везикулы сигналят об инфекции. Например, болезненные водянистые пузырьки на руках могут быть следствием термического или солнечного ожога. При попадании на кожу сока растения борщевик под воздействием ультрафиолетового излучения также возникают подобные следы. Пораженную кожу необходимо смазывать ранозаживляющими кремами.
Однако существуют и другие распространенные причины:
- Крапивница. Для дерматита характерны розовые плоско-приподнятые волдыри на коже, напоминающие следы от ожога крапивой. Сыпь появляется в результате аллергической реакции, но может быть симптомом внутренних нарушений в организме. Острая форма болезни проходит через две недели. Хроническая патология протекает с рецидивами и периодами ремиссии долгие годы.
- Контактный дерматит. Реакция возникает после непосредственного контакта кожи с аллергеном. Бесцветные водяные пузырьки на теле чешутся, сопровождаются отечностью, покраснением, болью и жжением. На теле появляются розовые пятна, с течением процесса цвет может стать красно-коричневым. Для снятия неприятных ощущений применяются антигистаминные препараты.
- Ветряная оспа. Вирус варицелла-зостер передается воздушно-капельным путем и вызывает водянистую сыпь по всему телу с лихорадкой. В основном заболевание встречается у детей до 7 лет. После этого вырабатывается стойкий иммунитет на всю жизнь, поэтому взрослые инфицируются редко. Вначале образуются розовые пятна, преобразующиеся в папулы, а затем в везикулы, окруженные красным ореолом. Пузырьки быстро подсыхают, покрываются красно-коричневыми корочками, которые через 2–3 недели отпадают. Лихорадка проходит на протяжении 7 дней. В этот время рекомендуется постельный режим. Для уменьшения зуда показаны антигистаминные средства. Жара и повышенное потоотделение усиливают неприятные ощущения. Для профилактики бактериальных осложнений элементы высыпаний обрабатывают зеленкой, раствором Кастеллани.
- Опоясывающий лишай. Виновником является все тот же вирус варицелла-зостер. Считается, что возбудитель после перенесенной ветрянки остается в нервных клетках организма, провоцируя рецидивы в виде высыпаний на туловище с одной стороны. Но опоясывающим лишаем можно и заразиться. У больного повышается температура, возникает слабость, появляется зуд и болезненность в местах будущих очагов. Через 3–4 дня выскакивают розовые отечные пятна, а затем везикулы с прозрачной жидкостью. Набухают периферийные лимфатические узлы. Пузырьки подсыхают через неделю и отпадают. Но постгерпетическая невралгия (боль) остается несколько месяцев. Лечения патологии не требуется, однако важно не допустить развития осложнений. Для этого применяются противовирусные средства, обезболивающие, антидепрессанты и кортикостероиды.
- Экзема. Водянистые пузырьки на коже чешутся и появляются на фоне плохой работы ЖКТ, печени и почек, механического воздействия, иммунной недостаточности, инфекции или аллергии, генетической предрасположенности. Истинная экзема отличается мелкими везикулами, быстро превращающимися в эрозии и покрывающимися корками. Процесс начинается с симметричного поражения лица, рук, а затем распространяется по всему телу. Сильный зуд нарушает качество жизни и сон. Курс лечения врач определяет индивидуально в зависимости от формы заболевания. Пациентам не рекомендуется носить синтетическую одежду, есть аллергенные продукты.
- Простой герпес. Для инфекции характерны пузырьки на слизистых оболочках в носу и на губах. Они чешутся, а после излития содержимого наружу превращаются в болезненные язвочки. В течение двух недель сыпь подсыхает и бесследно исчезает. Для предотвращения распространения инфекции показаны противовирусные мази.
- Буллезный эпидермолиз. Пузыри и эрозии формируются на коже и слизистых оболочках по причине повышенной чувствительности эпителиальных тканей к механическому воздействию. Волдыри возникают на кистях, стопах, иногда покрывают все тело. Обострение наследственного заболевания происходит в летнее время. Радикальных способов лечения патологии нет, но применяются симптоматические средства. Основные задачи терапии — не допустить разрастания и бактериального инфицирования очагов.
- Пузырчатка. Аутоиммунное заболевание поражает кожу и слизистые оболочки. Прогноз на выздоровление неблагоприятный, так как даже своевременная терапия не исключает летального исхода.
Если водянистые пузырьки на теле, возникшие из-за аллергии не трогать, то через несколько дней они начинают подсыхать сами.
Но когда негативное влияние раздражителя не устранено, то сыпь быстро распространяется на здоровые участки. Важно выявить, какие продукты, медикаменты или наружные факторы провоцируют реакцию.
Вирусные патологии требуют симптоматического лечения. Бактериальные инфекции нуждаются в антибактериальной терапии.
Источник: https://medkotv.ru/vodjanistye-puzyrki-pod-myshkoj.html
Водянистые пузырьки на коже: фото, причины, лечение
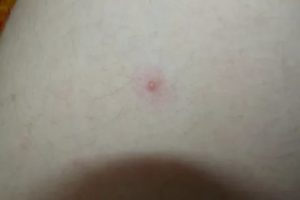
Водяные пузырьки на теле – признак инфекции. Везикулы наполнены прозрачной или мутной жидкостью, внутри которой находятся возбудители заболевания. Пузырьки могут вскрываться, оставляя после себя ранки, со временем покрывающиеся корочками.
В зависимости от причин патологии подбирают терапию. Главное, не пытаться самостоятельно сдирать, выдавливать или вскрывать высыпания.
Иначе это может привести к дополнительному воспалению, нагноению, в результате чего после выздоровления на коже останутся шрамы.
Гидраденит под мышкой: причины, симптомы, лечение, профилактика

Гидраденит под мышкой – гнойное воспаление потовых желез, называемых апокринными. Проникновение золотистого стафилококка в потовые железы вызываете воспаление.
Железа увеличивается, приобретая грушевидную форму, похожую на сосок. Воспаляться могут различные железы, но чаще всего, особенно у женщин, поражаются подмышечные.
Международная классификация болезней присвоила гидрадениту код МКБ-10.
Железа увеличивается, приобретая грушевидную форму, похожую на сосок
Возбудители гидраденита
Возбудителями патологии чаще всего является золотистый стафилококк, но может быть стрептококк, кишечная палочка.
Золотистый стафилококк – агрессивные бактерии, выделяющие токсин, повреждающий клетки кожных покровов, разрушающий клетки лейкоциты. Проникают в клетки через микротрещины кожи.
Стрептококк – бактерии, являющиеся нормальной микрофлорой человека, при снижении иммунных реакций организма приобретают патогенные свойства.
Кишечная палочка – полезные бактерии, живущие в толстом кишечнике человека, но попав в другие органы, могут стать источником воспалительных процессов.
Причины заболевания
История подмышечного гидраденита у девушек, женщин иногда начинается с чрезмерного использования дезодорантов, антиперспирантов, особенно в жаркое время. Чаще всего страдают женщины из-за чрезмерной потребности к гигиене, особенно подмышек.
Бритье и депиляция становятся одной из причин воспаления подмышечных потовых желез, развивается воспаление. Проникновение бактерий происходит через поврежденную кожу подмышек, но иногда они могут заноситься с током лимфы из других воспаленных участков организма.
Причиной гидраденита могут служить также отиты, тонзиллиты, другие воспалительные процессы.
Дезодоранты
Не способствуют уменьшению выделения пота, только маскируют, предотвращают образование неприятного запаха различными отдушками и химическими соединениями.
Образующийся в железах пот вызывает воспаление, под мышкой развивается гидраденит
Антиперспиранты содержат соединения алюминия и цинка, которые препятствуют потоотделению, блокируют просвет потовых желез. Образующийся в железах пот вызывает воспаление, под мышкой может появиться шишка, уплотнение, появляется покраснение – начинается гидраденит.
Бритье и депиляция
Как бы аккуратно не проводилась эта процедура, бритье и депиляция повреждают кожу, вызывают появление микроотрещинок, а попавшие в ранки бактерии или антиперспиранты могут спровоцировать нагноение.
Повышенная потливость и не очень тщательно сбритые волоски, особенно у тучных людей, оказывают раздражающее действие на кожу подмышек, также могут стать причиной болезни.
Чтобы защитить себя и окружающих от запаха пота, желательно покупать дезодоранты с антибактериальными добавками. Для того чтобы пот не образовывался вновь, можно периодически использовать антиперспиранты.
Группа риска
Чаще всего гидраденитом страдают подростки и молодые люди до 35 лет. У детей подобная патология не развивается, так как потовые железы начинают функционировать активно только в подростковом возрасте.
Практически не встречаются случаи подмышечного нарыва у пожилых людей, что связано с угасанием функций потовых желез.
У некоторых семей может наблюдаться склонность к воспалению потовых желез, которая передается по наследству.
Признаки заболевания
Начинается патология с покраснения в подмышечной области. Постепенно появляется болезненное уплотнение, узелок, размером с горошину, усиливаются боли ноющего, дергающего характера. Уплотнение растет, становится похожим на шишку багрово-красного цвета. Если лечение не начато, происходит некроз кожи над очагом инфекции, развивается абсцесс. Из узла начинает сочиться гной.
Дней через пять гнойник лопается, содержимое изливается из раны, образуется язва. Постепенно происходит ее заживление с формированием рубцовой ткани. Заболевание длится до двух недель.
В это время пациенты жалуются на появление температуры, недомогание, головную боль, снижение трудоспособности, ограниченную подвижность плеча и всей руки. Воспалительный процесс часто охватывает не одну железу, а несколько.
Не полностью вылеченное заболевание может переходить в хронический подмышечный гидраденит.
Фурункул или гидраденит?
Чтобы начать адекватное лечение, нужно уметь отличать эти воспалительные процессы.
Фурункулы, или чирьи – гнойное воспаление волосяных луковиц, которые любят локализовываться под мышками. Нарыв возникает при несоблюдении личной гигиены, повышенном потоотделении, особенно в жаркое время. Созревает гнойник очень долго, вызывает сильную боль, место воспаления краснеет, по ходу лимфатических узлов появляются полосы красного цвета.
Методы терапии
Подход к лечению подмышечного гидраденита зависит от следующих факторов:
- общего состояния пациента;
- стадии развития болезни;
- вида (хроническое или острое течение);
Лечение может быть как консервативным, так и хирургическим. На самых ранних этапах возможна терапия с использованием средств народной медицины, антибиотиков.
Гидраденит не стоит лечить самостоятельно, но если нет возможности обратиться сразу к медикам, то нужно принять следующие меры:
- несколько раз в день смазывать подмышечную впадину антисептиками с минимальным количеством спирта;
- при сильной потливости аккуратно обмывать воспаленный участок прохладной водой;
- нельзя уплотнения под мышкой греть, выдавливать гнойники, самостоятельно их вскрывать;
- на гнойники можно приложить бланшированные капустные листья, лист алоэ, разрезав его вдоль;
- приложить печеный лук.
Компресс из печеного лука
Луковицу разрезать на две части, испечь на сковороде до мягкости, дать остыть до чуть теплого состояния, приложить к больному месту, прикрыть ватой, марлей, куском полиэтилена и зафиксировать. Повязку нужно менять каждые 5‒6 часов.
Вскрывшийся гнойник нужно обработать перекисью, наложить повязку с мазью Вишневского.
Но если та мера окажется неэффективной, состояние начнет ухудшаться, повысится температура, будет увеличиваться количество гнойников, лечение в домашних условиях не дало эффекта, нужно сразу же обратиться в медицинское учреждение за помощью, возможно, методами хирургии.
Следует помнить, что это заболевание не такое безопасное, – гной из воспаленных желез может проникнуть в кровеносные сосуды и вызывать заражение крови – сепсис, который может привести к летальному исходу.
В выпуске телевизионной передачи «Жить здорово!» Елена Малышева рассказывает, что такое подмышечный гидраденит, как его нужно лечить, как ухаживать за подмышками:
Профилактические мероприятия
Профилактика подмышечного гидраденита очень проста:
- Соблюдение гигиенических правил и лечение ожирения, других хронических патологий, которые могут стать причиной инфекции в подмышечной области.
- Гигиенический душ по утрам и вечерам, особенно при повышенной потливости летом.
- Аккуратное бритье волос в подмышечной области, которое способствует быстрому испарению пота, меньшему размножению бактерий. Перед бритьем или депиляцией область подмышек нужно тщательно вымыть от остатков пота, дезодоранта, других гигиенических средств.
- Ношение одежды из натуральных тканей, не сдавливающей, не натирающей подмышки.
- Если нет возможности принять душ, нужно протирать подмышки гигиеническими салфетками, пользоваться дезодорантами, а не антиперспирантами.
- Стараться не пользоваться дезодорантами и антиперспирантами очень часто, дома давать отдохнуть подмышкам от парфюмерно-косметических средств.Если нет возможности принять душ, нужно протирать подмышки гигиеническими салфетками, пользоваться дезодорантами, а не антиперспирантами.
Соблюдение гигиенических правил важно для профилактики гидраденита под мышкой
Заключение
Помните – подмышечный гидраденит и его осложнения, иногда заканчивающиеся летальным исходом, легче предупредить, чем лечить.
Если заболевание уже возникло – не запускайте, сразу начинайте лечение, обратитесь к врачу.
При легком течении, начальной стадии недуга, возможно использование народных методов, а при появлении больших гнойников придется применять медикаментозные или хирургические методы терапии.
Источник: https://GyperGidroz.ru/bolezni/gidradenit/pod-myshkoj.html
Гидраденит подмышкой или сучье вымя
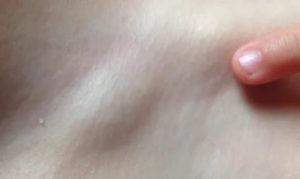
Гидраденит – воспаление потовых желез, сопровождающееся гнойными процессами (устаревшее название – сучье вымя).
Механизм развития заболевания заключается в следующем: бактериальный возбудитель проникает через микроповреждения (расчесы, порезы) или с током лимфы в мягкие ткани, поражает потовую железу и ее протоки, в результате чего формируется воспалительный инфильтрат. При дальнейшем развитии процесса происходит накопление гнойного экссудата в области железы.
В связи с активной деятельностью потовых желез, расположенных в аксиллярной зоне, наиболее часто встречается подмышечный гидраденит.
Распространенность
Заболевание развивается, преимущественно, в молодом возрасте. Поскольку в старости выработка пота заметно снижается, после 50 лет гидраденит наблюдается чрезвычайно редко.
По статистике, гнойные абсцессы в потовых железах у женщин встречаются чаще, чем у мужчин.
Причины появления гидраденита
Возбудителями заболевания являются бактерии – стафилококки, реже – стрептококки и некоторые другие микробы. Путь инфицирования – лимфогенный или прямое проникновение в волосяной фолликул, а из него – в потовую железу.
В частом возникновении гидраденита особую роль играет и наследственный фактор: высок риск появления болезни у лиц, имеющих подобные явления в семейном анамнезе.
Гидраденит редко развивается на фоне нормального функционирования иммунной системы; в связи со снижением иммунитета, гнойное воспаление потовой железы может появляться при беременности, а также в первые месяцы после родов.
Факторы риска
Факторами, способствующими развитию гнойного гидраденита, являются:
- сахарный диабет;
- ожирение;
- изменение функции потовых желез (сдавливание протоков при разрастании железы, врожденные аномалии развития апокриновых протоков);
- любые состояния, приводящие к ослабленности организма (например, стресс);
- гормональные нарушения;
- ОРВИ, любые бактериальные инфекционные заболевания;
- гипергидроз, особый состав пота с преобладанием щелочной среды;
- несоблюдение правил гигиены;
- порезы при бритье;
- повышенная чувствительность кожи к использованию косметики;
- злоупотребление антиперспирантами, средствами для депиляции;
- местное переохлаждение.
Гидраденит у детей чаще всего развивается после затяжных инфекционных болезней, при экземе, опрелостях, сильной потливости. Апокринные потовые железы, находящиеся подмышками, начинают работать только в пубертатный период, поэтому гидраденит наблюдается преимущественно у подростков.
Симптомы подмышечного гидраденита
Начальная стадия заболевания характеризуется покраснением и легким зудом кожи в области подмышек.
Постепенно обозначается участок повышенной плотности, болезненный, в форме небольшого конусообразного узелка. Одновременно могут появиться несколько подобных образований. При пальпации ощущается, что узелок располагается глубоко под кожей. Постепенно он растет в размерах (1,5-2 см.) и выдвигается ближе к поверхности. Болезненные ощущения, ноющие или дергающие, быстро нарастают.
Далее узел спаивается с верхним слоем эпидермиса, при этом окрас его может стать багровым, красным, синюшным, фиолетовым. Вокруг образования кожа умеренно гиперемирована; по мере прогрессирования гидраденита она становится розовой или ярко-красной.
Если в патологический процесс вовлекается несколько потовых желез, появляющиеся узлы могут сливаться между собой, образуя сильно зудящий, плотный, причиняющий сильные боли при движении, в покое, инфильтрат (до 4 см. в диаметре).
При отсутствии лечения кожа над узлами некротизируется, а его содержимое становится гнойным (абсцесс). Через микроотверстие в центре может сочиться белый или желтоватый гной, иногда – с примесью крови.
Через 5 дней гнойники, как правило, самостоятельно прорываются, после чего рана очищается от гнойного содержимого и некротических тканей и затягивается с формированием рубцов.
Общая продолжительность заболевания – 1-2 недели.
Симптомы, сопровождающие явления гнойного гидраденита подмышек:
- повышение температуры тела;
- недомогание, снижение работоспособности;
- увеличение аксиллярных лимфоузлов;
- головная боль;
- ограничение движение плеча, руки.
Зачастую гидраденит возникает повторно, иногда – через небольшой промежуток времени и в виде множественных гнойников, как правило – вблизи того же места. Хронический тип заболевания зачастую обусловлен отсутствием медицинской помощи и приема антибактериальных средств, в результате чего бактериальные возбудители продолжают размножаться в области потовых желез.
Последствия заболевания
При переходе болезни в хроническую форму явления гидраденита могут сопровождать человека практически постоянно, возникая до 2-х раз в месяц.
Грубые рубцы, фиброзные свищи, черные угри формируются на коже подмышечной области, сильно снижая привлекательность человека и доставляя дискомфорт при движениях рукой.
Осложнениями гидраденита нередко становятся лимфаденит – воспаление подмышечных лимфоузлов, а также флегмона – разлитое гнойное воспаление, охватывающее большие области тела. Наиболее грозным последствием гидраденита может быть сепсис – заражение крови, способное привести к летальному исходу.
Диагностика гидраденита
Чаще всего диагноз устанавливается при визуальном осмотре пораженной зоны пациента. В лабораторных анализах наблюдается ускорение СОЭ, лейкоцитоз. В случае хронического гидраденита проводится забор содержимого гнойной пустулы и определение (бактериологический посев) возбудителя заболевания и его чувствительности к антибиотикам.
Дифференциальный диагноз устанавливается в сравнении с:
- лимфаденитом;
- онкологическими заболеваниями (неходжкинская лимфома, лимфогранулематоз);
- фурункулезом;
- поражением лимфоузлов микобактериями возбудителя туберкулеза.
Лечение гидраденита подмышкой
Комплекс мер по лечению зависит от того, какая стадия гидраденита развивается у больного. До образования гноя рекомендуется выполнение следующих действий:
- Сбривание волос подмышкой.
- Обработка поверхности узла спиртом, растворами анилиновых красителей, жидкостью Кастеллани, салициловой кислотой (2%), борным спиртом, йодом, раствором клиндамицина, раствором диметилсульфоксида.
- Регулярное мытье подмышек с применением антибактериального мыла.
- Водочные повязки на пораженную область.
- Прикладывание на ночь аппликаций с мазью Вишневского, синтомициновой, тетрациклиновой, эритромициновой мазями, средствами левомеколь, левосин, неомицин.
- УВЧ, УФО, сухое тепло.
Дополнительно назначается лечение антибиотиками и препаратами прочих групп:
- Пенициллины, макролиды (тетрациклин, доксициклин, эритромицин, линкомицин) – 7-10 дней.
- Сульфаниламиды (сульфапиридазин) – курсом 5-6 дней.
- Противомикробные средства (фуразолидон).
- НПВП с целью уменьшения боли и воспаления (ибупрофен, диклофенак).
- Витаминные комплексы.
В случае неэффективности консервативных мер, а также на поздних стадиях гидраденита, сопровождающихся обильным образованием гноя, показано хирургическое удаление узла.
Самостоятельное проведение подобной манипуляции строго воспрещено!
Операция сводится к вскрытию гнойника, удалению содержимого, дренированию и иссечению свищей и участков некроза.
После проведения оперативного вмешательства выполняется:
- Обработка пораженного участка кожи антисептиками.
- Прикладывание повязок с химопсином, трипсином.
- Через 3-4 дня после операции – применение повязок с левомеколем.
При затяжном течении гидраденита кожу, подкожную клетчатку удаляют полностью. В некоторых случаях может понадобиться замена участка кожи здоровым. При наличии отягощающих обстоятельств (пожилой возраст, сильное воспаление, множественные гнойники, тяжелые сопутствующие заболевания) пациента госпитализируют.
Через 2-3 недели после операции показана терапия стафилококковым анатоксином, гамма-глобулином, иммунокорригирующими препаратами.
Лечение заболевания народными средствами
Народные методы применяются на начальной стадии развития заболевания и способны предотвратить нагноение образовавшегося узла, уменьшить боль, повысить местный и общий иммунитет:
- Вымыть лист подорожника, немного отбить его и привязать к области подмышки. Это средство поможет уменьшить воспаление при гидрадените. Тем же действием обладают и листья алоэ, каланхоэ.
- Вместо обычной воды для гигиены подмышек можно использовать настои эвкалипта, ромашки, цветков календулы, шалфея. Норма приготовления – 1 ложка на стакан кипятка. Средство должно выстояться не менее 2-х часов.
- Соединить 30 г. хозяйственного мыла, предварительно наструганного, 30 г. ржаной муки, десертную ложку растительного масла и столько же сахара. Вскипятить смесь, медленно всыпать стружку 1 церковной свечи. После того, как мазь остынет, нанести ее на хлопчатобумажную тряпочку и приложить к воспаленному месту. Такой рецепт может предотвратить развитие гнойных процессов при гидрадените.
- Хозяйственное мыло используется и еще в одном рецепте: натереть 1 брусок мыла, добавить измельченную луковицу и 2 ложки растопленного свиного жира. В течение 10-дневного курса при смазывании подмышки воспаление проходит.
- Внутрь для повышения иммунитета можно принимать такой настой: соединить в равных объемах цветки таволги, бузины, календулы, траву подорожника и донника, листья березы. Дать настояться 2 часа, приготовив средство из расчета 1 ложка сбора – стакан кипятка. Перед приемом добавлять в 0,5 ст. напитка по 2 капли настойки прополиса и 0,5 ложки меда. Курс лечения – 2 недели.
Образ жизни и питание могут помочь!
В случае развития гидраденита необходимо отказаться от приема алкоголя и курения, а также соблюдать ежедневный гигиенический режим и всячески укреплять защитные силы организма.
Рекомендуется изменить рацион питания, ограничив сладости и острые специи, обогатить диету продуктами, являющимися источником витаминов, железа, фосфора. Для этого в меню включаются:
- кисломолочные продукты;
- орехи;
- томаты;
- свекла;
- яйца;
- печень;
- фрукты (особенно, яблоки, цитрусовые).
Полезным будет принимать витаминные отвары – шиповника, ягод, а также облепиховое масло, настойки левзеи, элеутерококка, женьшеня.
Профилактические меры
Для того, чтобы предотвратить развитие заболевания, необходимо:
- Тщательно соблюдать гигиену тела.
- Применять качественную косметику.
- Всегда смывать нанесенные антиперспиранты перед сном.
- При прорезах во время бритья обрабатывать кожу спиртом, йодом.
- Исключать ношение тесной и синтетической одежды.
- Снижать избыточный вес.
- Бороться с излишней потливостью.
- Укреплять иммунитет.
- Не допускать нагноения появившихся проявлений гидраденита, вовремя обращаясь к врачу.
Новости, которые помогают!
Источник: http://vashdermatolog.ru/bolezni/drugie/gidradenit-podmyshkoj.html






